Antibiotische therapie voor epididymitis
US Pharm. 2015;40(8):39-43.
ABSTRACT: Epididymitis, een ontsteking van de buis die zich posterieur aan de testikel bevindt, is jaarlijks goed voor een aanzienlijk aantal bezoeken aan de huisartsenpraktijk. Mannen bij wie epididymitis wordt vastgesteld, zijn meestal tussen 18 en 35 jaar oud en presenteren zich met een geleidelijk optredende scrotale pijn en symptomen die doen denken aan een urineweginfectie. Hoewel de aandoening vaak het gevolg is van seksuele activiteit, kunnen andere risicofactoren langdurig zitten, fietsen of motorrijden, prostaatobstructie en bepaalde medicijnen zijn. Een empirische antibioticatherapie moet gericht zijn op Chlamydia trachomatis, Neisseria gonorrhoeae en Escherichia coli, de meest voorkomende verwekkers van de infectie. Apothekers kunnen advies geven over de juiste antibioticatherapie en -dosering.
Genitourinaire aandoeningen zijn elk jaar goed voor een aanzienlijk aantal bezoeken aan de polikliniek voor eerstelijnszorg en de spoedeisende hulp. Van deze aandoeningen veroorzaakt epididymitis – een ontsteking van de epididymis (de buis achter de testikel die sperma vervoert en opslaat) – jaarlijks meer dan 600.000 diagnoses bij mannen tussen 18 en 35 jaar in de Verenigde Staten.1,2 Hoewel er geen vastgestelde maatstaf is gedocumenteerd, wordt gesuggereerd dat de sociaaleconomische impact van epididymitis aanzienlijk is, gezien het feit dat deze aandoening vaak optreedt tijdens de meest productieve levensjaren van een man.3
Aanhoudende symptomen van of schade als gevolg van epididymitis, waaronder onvruchtbaarheid, kan de levenskwaliteit van een patiënt sterk beïnvloeden. In een onderzoek beschreef 84% van de patiënten met chronische pijn in de bijbal hun kwaliteit van leven als “onbevredigend of verschrikkelijk”.4 Om de gevolgen van epididymitis te helpen minimaliseren, is het noodzakelijk dat artsen de verschillende oorzaken van deze aandoening en de aanbevolen evidence-based behandelingen begrijpen.
Clinische presentatie
Epididymitis kan alleen voorkomen of in combinatie met orchitis, ontsteking van de testis. Epididymitis kan verder worden geclassificeerd als acuut (symptomen gedurende <6 weken) of chronisch (symptomen gedurende >3 maanden).5 Patiënten met epidididymitis presenteren zich meestal met een geleidelijk begin van unilaterale scrotale pijn, ongemak en gevoeligheid naast een palpabele zwelling.2 Koorts, aandrang, hematurie, dysurie, en andere symptomen geassocieerd met infecties van de lagere urinewegen kunnen ook aanwezig zijn.1
Symptomen van epididymitis kunnen andere aandoeningen nabootsen, zoals maligniteit of testiculaire torsie; het is dus belangrijk om andere mogelijke diagnoses uit te sluiten.6 Testiculaire torsie is een medische noodsituatie die wordt gekenmerkt door ernstiger pijn met een plotseling begin en moet worden doorverwezen naar de afdeling spoedeisende hulp.7
Etiologie
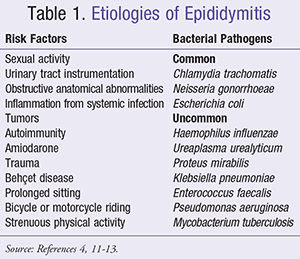
Seksuele activiteit wordt gemeld als de meest voorkomende risicofactor voor epididymitis; mensen die niet seksueel actief zijn, kunnen echter ook risico lopen. Deelname aan zware lichamelijke activiteit, fietsen of motorrijden, of langdurig zitten verhogen de kans op epididymitis.1 Bij mannen van >35 jaar en bij prepuberale jongens zijn recente operaties aan of instrumentatie van de urinewegen en anatomische afwijkingen (bijv, prostaathypertrofie) zijn veel voorkomende oorzaken.1
Epididymitis kan worden veroorzaakt door een virus of bacterie, maar bacteriële infectie is de meest voorkomende etiologie.8 De meest voorkomende ziekteverwekkers die in verband worden gebracht met epididymitis zijn Chlamydia trachomatis, Neisseria gonorrhoeae, en Escherichia coli.4 C trachomatis en N gonorrhoeae zijn de meest voorkomende oorzaken van epididymitis bij seksueel actieve mannen in de leeftijd <35 jaar.9,10 Enterische organismen, zoals E coli, zijn vaak de oorzaak van epididymitis bij mannen die benigne prostaathyperplasie (BPH), instrumenten aan de urinewegen of een operatie hebben ondergaan, of die aan insertieve anale seks doen.2,4 Andere minder vaak voorkomende organismen die in verband worden gebracht met epididymitis zijn Haemophilus influenzae, Ureaplasma urealyticum, Proteus mirabilis, Klebsiella pneumoniae, Enterococcus faecalis, en Pseudomonas aeruginosa.1,8
Epididymitis wordt ook in verband gebracht met de granulomateuze aandoening die wordt veroorzaakt door Mycobacterium tuberculosis. Men denkt echter dat de verspreiding van deze bacterie eerder via het bloed dan via de urinewegen plaatsvindt.2,4
Hoewel bacteriële pathogenen de overhand hebben in een meerderheid van de gevallen van epididymitis, mogen niet-infectieuze oorzaken zoals medische procedures, tumoren, auto-immuniteit en ontstekingen niet over het hoofd worden gezien.8 Bij kinderen wordt aangenomen dat virale infecties (waaronder enterovirussen en adenovirussen) en de daaruit voortvloeiende postinflammatoire reacties een belangrijke oorzaak zijn van epididymitis.4,11 Bovendien is er melding gemaakt van door medicatie veroorzaakte epididymitis bij het gebruik van amiodarone. Hogere concentraties amiodaron hopen zich op in de epididymis, waardoor antilichamen ontstaan die de bekleding van de epididymis aanvallen, wat vervolgens een ontsteking veroorzaakt.12,13 Andere niet-infectieuze oorzaken van epididymitis zijn trauma aan de epididymis en de ziekte van Behçet, een multi-orgaanaandoening die ontsteking van de bloedvaten veroorzaakt.4 Sommige gevallen van epididymitis blijven idiopathisch van aard. Tabel 1 geeft een overzicht van mogelijke etiologieën.4,11-13
Diagnose
Patiënten die symptomen vertonen die wijzen op epididymitis moeten een grondig lichamelijk onderzoek ondergaan en laboratoriumonderzoek ondergaan om de diagnose te bevestigen en de verwekkers van de ziekte te bepalen. Gangbare laboratoriumtests zijn een CBC, urineonderzoek, urinekweek, urethracultuur en Gram-kleuring.2,7 Er moet een nauwkeurige sociale en medische anamnese worden afgenomen om de risicofactoren van de patiënt voor specifieke verwekkers te bepalen.2 Seksueel actieve mannen <35 jaar moeten worden getest op C trachomatis en N gonorrhoeae met de nucleïnezuuramplificatietest (NAAT). Aanvullende tests kunnen nodig zijn voor N gonorrhoeae als antibioticaresistentie een probleem is.14 Als een schimmelinfectie, mycobacteriële infectie of bacteriële infectie wordt vermoed, kan een weefselaspiraat of biopsie worden verkregen voor kweek.14 Het gebruik van echografie bij de diagnose moet worden beperkt tot patiënten met scrotale pijn die niet kan worden gediagnosticeerd met de eerder besproken methoden of wanneer een testiculaire torsie wordt vermoed.2
Behandeling
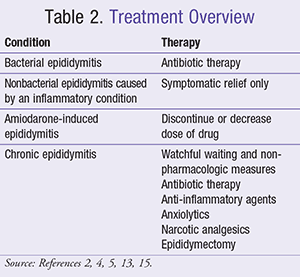
De doelen van de therapie voor epididymitis zijn verlichting van de symptomen, oplossing van de oorzakelijke factoren, en preventie van complicaties (TABEL 2).2,4,5,13,15 Aangezien bacteriële pathogenen de meerderheid van de gevallen veroorzaken, is antibiotische therapie de belangrijkste behandeling van epididymitis. Sommigen hebben kritiek geuit op de huidige behandelingsrichtlijnen vanwege de nadruk die daarin wordt gelegd op antibiotica; uit een recent onderzoek is echter gebleken dat empirische antibioticatherapie voor acute epididymitis adequaat is op basis van onderzoeken die enkele jaren geleden zijn gepubliceerd.4,10 Behandelingsstrategieën die verder gaan dan antibioticatherapie kunnen worden toegepast bij patiënten die een niet-bacteriële of chronische epididymitis hebben. Het belangrijkste aandachtspunt bij de behandeling van deze patiënten is symptomatische verlichting.3,5
Symptomatische verlichting
Symptomatische verlichting van epididymitis omvat het gebruik van niet-farmacologische en aanvullende therapieën. Tot de aanbevelingen behoren bedrust, koude kompressen, scrotale verhoging, ontstekingsremmende medicatie en pijnstillers.1,4,15
Acute epididymitis
Het belangrijkste onderdeel van de behandeling is empirische antibioticatherapie (TABEL 3),2 die gebaseerd is op patiëntkenmerken zoals leeftijd en seksuele voorgeschiedenis en de meest waarschijnlijke verwekkers.4 Indien verkregen, kunnen kweekresultaten worden gebruikt om een gerichte antibioticatherapie te selecteren. Volgens de CDC moet, als epididymitis waarschijnlijk wordt veroorzaakt door C trachomatis of N gonorrhoeae, worden begonnen met een empirische antibioticatherapie die beide pathogenen bestrijkt, voordat de laboratoriumuitslagen de vermoedelijke ziekteverwekker bevestigen. Een eenmalige dosis ceftriaxon 250 mg IM moet worden gegeven om N gonorrhoeae uit te roeien, en doxycycline 100 mg oraal tweemaal per dag gedurende 10 dagen moet worden gegeven om C trachomatis uit te roeien.2,16 Als alternatief kan een eenmalige dosis azithromycine 1 g oraal worden gegeven in plaats van doxycycline om C trachomatis te behandelen.17
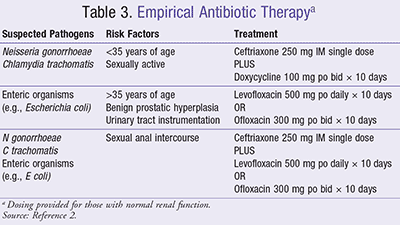
Patiënten die besmet zijn met een resistente stam van N gonorrhoeae of die een ernstige cefalosporine-allergie hebben, kunnen worden behandeld met gentamicine 240 mg IM plus azithromycine 2 g oraal of gemifloxacine 320 mg oraal plus azithromycine 2 g oraal.18 Als enterische organismen de waarschijnlijke oorzaak zijn of als de NAAT vaststelt dat de infectie niet door N gonorrhoeae wordt veroorzaakt, moet een fluorochinolon-antibioticum worden gestart.2 Patiënten met een risico op infectie door seksueel overdraagbare en enterische organismen moeten ceftriaxon en een fluorochinolon krijgen.2
Niet-bacteriële oorzaken
Jonge jongens die zich presenteren met epididymitis als gevolg van een inflammatoire aandoening na een infectie, kunnen pijnstillers krijgen voor verlichting van de symptomen. Deze gevallen zijn meestal goedaardig en vereisen geen antibiotische therapie.19 Bij patiënten die amiodarone gebruiken en bij wie geen andere oorzaak van epididymitis kan worden gevonden, moet amiodarone worden gestaakt of moet de dosis worden verlaagd om de symptomen te verlichten.4,13
Chronische epididymitis
Er bestaat geen bewezen therapie voor de behandeling van chronische epididymitis. In milde gevallen kan conservatieve therapie gerechtvaardigd zijn, waaronder niet-farmacologische maatregelen om de symptomen te minimaliseren en waakzaam afwachten.3 Gangbare farmacologische therapieën zijn antibiotica, ontstekingsremmers, anxiolytica en verdovende pijnstillers.5
Als farmacologische en conservatieve therapieën de chronische epididymitis van een patiënt niet verlichten, kan een epididymectomie worden overwogen als laatste redmiddel.15 De genezingspercentages van epididymectomie voor chronische epididymitis zijn laag, en patiënten moeten dit in overweging nemen bij het afwegen van de risico’s en voordelen van het ondergaan van de operatie.20
Follow-up
Als de symptomen van een patiënt niet binnen 48 uur na het begin van de therapie verbeteren, moet hij teruggaan naar zijn zorgverlener voor verdere evaluatie.2 De meeste milde, acute gevallen van epididymitis rechtvaardigen geen follow-up na beëindiging van de therapie; blijvende symptomen zoals zwelling en gevoeligheid vereisen echter verdere evaluatie voor differentiële diagnoses of infectie door ongewone pathogenen.2,7
Behandeling van seksuele partners
Seksuele partners van de patiënt moeten worden geïnformeerd en geëvalueerd voor behandeling als wordt vermoed of bevestigd dat de oorzaak van epididymitis N gonorrhoeae of C trachomatis is en seksueel contact heeft plaatsgevonden binnen 60 dagen voor het begin van de symptomen.2 Behandeling van seksuele partners is belangrijk om de overdracht van infectie te verminderen en complicaties te voorkomen die gepaard gaan met infectie. Het niet behandelen van seksuele partners leidt tot negatieve gevolgen voor zowel de patiënt als eventuele seksuele partners. De patiënt kan een recidief van de infectie en epididymitis krijgen, en de seksuele partner kan complicaties van de infectie krijgen. Veel voorkomende vrouwelijke complicaties van onbehandelde infectie zijn bekkenontstekingsziekte, buitenbaarmoederlijke zwangerschap, onvruchtbaarheid en chronische buikpijn.4,21 Een ernstige complicatie van onbehandelde infectie bij mannen, epididymo-orchitis, kan leiden tot onvruchtbaarheid.21,22
Patiënt-afgegeven partnertherapie is de meest voorkomende manier waarop versnelde partnertherapie wordt uitgevoerd. Bij deze methode geeft een arts een recept voor een antibioticabehandeling aan de patiënt om aan zijn of haar seksuele partner te geven.16,23 Partnertherapie via de patiënt moet alleen worden overwogen als het geschikt is voor het individuele geval en legaal is binnen de staat.16,23
Complicaties
Complicaties die gepaard gaan met epididymitis kunnen ernstig zijn. Acute epididymitis kan overgaan in een meer chronische epididymitis met voortdurende pijn en ongemak. Hoewel enigszins zeldzaam, zijn ook testiculaire abcessen, afsterven van testiculair weefsel door gebrek aan doorbloeding (testiculair infarct), en onvruchtbaarheid mogelijke complicaties.24 Epididymitis kan de epididymis blijvend beschadigen, met onvruchtbaarheid als gevolg.8 Het epitheel van de epididymis is niet regeneratief, wat het belang onderstreept van een effectieve behandeling van epididymitis om het ontstekingsproces te verminderen en schade te voorkomen.8
Conclusie
Epididymitis is een veel voorkomende urogenitale aandoening die mannelijke patiënten ertoe aanzet medische hulp te zoeken vanwege scrotale pijn en andere ongemakkelijke symptomen. Of het nu acuut of chronisch is, epididymitis kan de kwaliteit van leven aanzienlijk beïnvloeden. Aangezien bacteriële infecties de meest voorkomende oorzaak van epididymitis zijn, is een empirische antibioticatherapie de belangrijkste steunpilaar van de behandeling. Inzicht in de oorzaken van epididymitis en de juiste behandelingsschema’s kunnen apothekers in staat stellen de patiëntuitkomsten te optimaliseren en de incidentie van ernstige complicaties te verminderen.
1. Trojian TH, Lishnak TS, Heiman D. Epididymitis en orchitis: een overzicht. Am Fam Physician. 2009;79:583-587.
2. Workowski KA, Berman S; CDC. Epididymitis. In: Richtlijnen voor de behandeling van seksueel overdraagbare aandoeningen, 2010. MMWR Recomm Rep. 2010;59(RR-12): 67-69.
3. Nickel JC. Chronische epididymitis: een praktische benadering van het begrijpen en beheren van een moeilijk urologisch enigma. Rev Urol. 2003;5(4):209-215.
4. Tracy CR, Steers WD, Costabile R. Diagnosis and management of epididymitis. Urol Clin North Am. 2008;35(1):101-108.
5. Nickel JC, Siemens DR, Nickel KR, Downey J. De patiënt met chronische epididymitis: karakterisering van een raadselachtig syndroom. J Urol. 2002;167(4): 1701-1704.
6. Raynor MC, Carson CC. Urineweginfecties bij mannen. Med Clin N Am. 2011;(95):43-54.
7. Gordhan CG, Sadeghi-Nejad H. Scrotale pijn: evaluatie en behandeling. Korean J Urol. 2015;56(1):3-11.
8. Hedger M. Immunofysiologie en pathologie van ontsteking in de testis en epididymis. J Androl. 2011;32(6):625-640.
9. Marrazzo JM, Holmes KK. Seksueel overdraagbare infecties: overzicht en klinische benadering. In: Longo DL, Fauci AS, Kasper DL, et al, eds. Harrison’s Principles of Internal Medicine. 18e ed. New York, NY: McGraw-Hill; 2012.
10. Pilatz A, Hossain H, Kaiser R, et al. Acute epididymitis revisited: impact van moleculaire diagnostiek op etiologie en hedendaagse richtlijnaanbevelingen. Eur Urol. 2014 Dec 23 .
11. Siegel A, Snyder H, Duckett JW. Epididymitis bij zuigelingen en jongens: onderliggende urogenitale afwijkingen bij werkzaamheid van beeldvormingsmodaliteiten. J Urol. 1987;138:1100-1103.12. Nikolaou M, Ikonomidis I, Lekakis I, et al. Amiodarone-induced epididymitis: a case report and review of the literature. Int J Cardiol. 2007;121(1):e15-e16.
13. Shen Y, Liu H, Cheng J, Bu P. Amiodarone-induced epididymitis: a pathologically confirmed case report and review of the literature. Cardiologie. 2014;128(4):349-351.14. Baron EJ, Miller JM, Weinstein MP, et al. A guide to utilization of the microbiology laboratory for diagnosis of infectious diseases: Aanbevelingen voor 2013 van de Infectious Diseases Society of America (IDSA) en de American Society for Microbiology (ASM). Clin Infect Dis. 2013;57(4): e22-e121.
15. Heidelbaugh JJ, Llanes M, Weadock WJ. Een algoritme voor de behandeling van chronische testiculaire pijn. J Fam Pract. 2010;59(6):330-336.
16. Newman LM, Moran JS, Workowski KA. Update on the management of gonorrhea in adults in the United States. Clin Infect Dis. 2007;44(suppl 3): S84-S101.
17. Workowski KA, Berman S; CDC. Chlamydiale infecties. In: Richtlijnen voor de behandeling van seksueel overdraagbare aandoeningen, 2010. MMWR Recomm Rep. 2010;59(RR-12):44-49.
18. Kirkcaldy RD, Weinstock HS, Moore PC, et al. De werkzaamheid en veiligheid van gentamicine plus azithromycine en gemifloxacine plus azithromycine als behandeling van ongecompliceerde gonorroe. Clin Infect Dis. 2014;59(8):1083-1091.
19. Somekh E, Gorenstein A, Serour F. Acute epididymitis bij jongens: bewijs voor een post-infectieuze etiologie. J Urol. 2004;171(1):391-394.
20. Calleary JG, Masood J, Hill JT. Chronische epididymitis: is epididymectomie een valide chirurgische behandeling? Int J Androl. 2009;32(5):468-472.
21. Mishori R, McClaskey EL, WinklerPrins VJ. Chlamydia trachomatis infecties: screening, diagnose, en behandeling. Am Fam Physician. 2012;86:1127-1132.
22. Ochsendorf FR. Seksueel overdraagbare infecties: invloed op de mannelijke vruchtbaarheid. Andrologia. 2008;40(2):72-75.
23. CDC. Expedited Partner Therapy in the Management of Sexually Transmitted Diseases. Atlanta, GA: U.S. Department of Health and Human Services; 2006. www.cdc.gov/std/treatment/eptfinalreport2006.pdf. Accessed April 8, 2015.
24. Luzzi GA, O’Brien TS. Acute epididymitis. BJU International. 2001;87: 747-755.