Graves‘ Ophthalmopathie
US Pharm. 2011;36(4):20-28
Die Schilddrüse trägt zu normalem Wachstum und Reifung bei. Dies wird durch die Aufrechterhaltung eines für die normale Funktion optimalen Stoffwechselniveaus in den Geweben erreicht.1 Hyperthyreose bezeichnet einen Zustand übermäßiger Verfügbarkeit von Schilddrüsenhormonen in peripheren Geweben und ist durch Hypermetabolismus und erhöhte Serumspiegel freier Schilddrüsenhormone gekennzeichnet.2,3 Man schätzt, dass 10 % bis 17 % aller hyperthyreoten Patienten älter als 60 Jahre sind.2 Bei älteren Hyperthyreose-Patienten mit Vorhofflimmern besteht das Risiko einer systemischen Embolie und eines Schlaganfalls, insbesondere bei Patienten mit einer komorbiden Herzerkrankung.2 Das klinische Erscheinungsbild der Hyperthyreose kann dramatisch oder subtil sein, wobei viele häufige Symptome und Anzeichen denen einer adrenergen Überfunktion ähneln, z. B. Nervosität, Herzklopfen, vermehrtes Schwitzen, Überempfindlichkeit gegen Hitze, Gewichtsverlust, Müdigkeit, vermehrter Stuhlgang und Tremor.3 Die Diagnose dieser Erkrankung wird klinisch und durch Schilddrüsenfunktionstests gestellt. Die Behandlung richtet sich nach der Ursache der Störung.
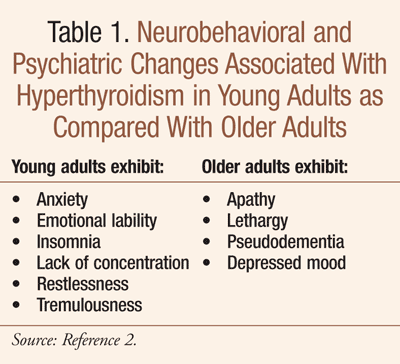
Bei älteren Menschen kann sich der Beginn einer Schilddrüsenüberfunktion jedoch atypisch darstellen. Die als apathische oder maskierte Hyperthyreose bezeichneten Symptome ähneln einer Depression oder Demenz (TABELLE 1).2,3 Dies ist insbesondere bei der toxischen Struma der Fall; die toxische multinoduläre Struma kommt in der geriatrischen Bevölkerung häufiger vor und wurde bei etwa 50 % der älteren Patienten mit Hyperthyreose festgestellt.2,3 Bei älteren Menschen treten häufiger Vorhofflimmern, Synkopen, Sensibilitätsstörungen, Herzversagen und Schwäche auf.3,4 Einige ältere Patienten mit apathischer Hyperthyreose zeigen Gewichtsverlust, Anorexie, Übelkeit, Erbrechen und Verstopfung anstelle der klassischen gastrointestinalen Anzeichen und Symptome einer Hyperthyreose wie Gewichtsverlust mit gesteigertem Appetit und schnellem Darmtransit (d. h. häufiger Stuhlgang), 2 In einer Studie wurde Gewichtsverlust bei 80 % der Patienten über 70 Jahren als wichtiger diagnostischer Befund festgestellt; Experten weisen darauf hin, dass eine Hyperthyreose als Ursache für Gewichtsverlust bei Senioren ausgeschlossen werden sollte, bevor umfassende Untersuchungen auf Magen-Darm-Erkrankungen oder okkulte Malignität durchgeführt werden.2
Die meisten älteren Patienten zeigen keinen Tremor oder Exophthalmus, ein abnormales Hervortreten des Auges.3 Augenzeichen, die bei älteren Menschen beobachtet werden, sind größtenteils auf eine übermäßige adrenerge Stimulation zurückzuführen und umfassen Starren, Augenlidverzögerung, Einziehen der Augenlider und leichte Bindehautinjektionen. Symptome und Anzeichen einer Schilddrüsenüberfunktion bei Senioren können nur ein einziges Organsystem betreffen und bilden sich in der Regel bei erfolgreicher Behandlung zurück.3
Krankheit von Basedow
Die Basedowsche Krankheit (toxisch-diffuse Struma), benannt nach Dr. Robert J. Basedow, ist die häufigste Ursache einer Schilddrüsenüberfunktion.3,5,6 Bei Senioren ist die Basedowsche Krankheit eine häufige Ursache für eine Schilddrüsenüberfunktion, aber andere Ursachen sind häufiger.2 Sie wird als Autoimmunerkrankung der Schilddrüse eingestuft, bei der schilddrüsenstimulierende Immunglobuline an Thyreotropinrezeptoren binden und diese aktivieren; die Schilddrüse wächst daraufhin und veranlasst die Schilddrüsenfollikel, mehr Schilddrüsenhormon zu synthetisieren.6,7 Der Morbus Basedow ist gekennzeichnet durch Hyperthyreose (aufgrund zirkulierender Autoantikörper) und eine oder mehrere der folgenden Erscheinungen: Struma, Exophthalmus und infiltrative Dermopathie (auch als prätibiales Myxödem bezeichnet) (TABELLE 2).3,6 Es wird angenommen, dass diese Erkrankung ein Element umfassenderer Autoimmunprozesse darstellt, die bei einigen Patienten zu Funktionsstörungen mehrerer Organe führen.6 Der Morbus Basedow wird mit anderen Erkrankungen in Verbindung gebracht, darunter perniziöse Anämie, Vitiligo, Diabetes mellitus Typ 1, autoimmune Nebenniereninsuffizienz, systemische Sklerose, Myasthenia gravis, Sjögren-Syndrom, rheumatoide Arthritis und systemischer Lupus erythematodes.8

Frauen haben ein siebenmal höheres Risiko, an Morbus Basedow zu erkranken als Männer, und die Erkrankung tritt in der Regel nach dem 20. Lebensjahr auf; weitere Risikofaktoren sind Stress, Schwangerschaft und Rauchen.9
Infiltrative Ophthalmopathie
Die infiltrative Ophthalmopathie ist ein Kennzeichen des Morbus Basedow und eine schwerwiegende Entwicklung, die für den bei dieser Erkrankung auftretenden Exophthalmus verantwortlich ist.3,6 Augenmanifestationen können Jahre vor, zum Zeitpunkt oder nach der Entdeckung der Hyperthyreose auftreten und werden als Basedow-Ophthalmopathie bezeichnet. Etwa 25 % bis 30 % der Patienten mit Morbus Basedow weisen klinische Anzeichen einer Graves’schen Ophthalmopathie auf.6
Die Ursache dieser Ophthalmopathie ist zwar nicht bekannt, als Mechanismus wird jedoch die Entwicklung einer retrobulbären Autoimmunentzündung vorgeschlagen, die durch die Freisetzung von Zytokinen, die Verdickung der extraokularen Muskeln und die Schwellung des Orbitalinhalts ausgelöst wird.2 Dieser Zustand besteht aus zwei Phasen: Das entzündliche Stadium, das durch Ödeme und Ablagerungen von Glykosaminoglykanen in den extraokularen Muskeln gekennzeichnet ist, und das fibrotische Stadium, das eine Rekonvaleszenzphase darstellt.6 Charakteristisch für die Patienten sind Reizung, Tränenfluss, orbitale Schmerzen, Photophobie, eine Vergrößerung des retroorbitalen Gewebes und Exophthalmus; die lymphozytäre Infiltration der extraokularen Muskeln verursacht eine Schwäche der Augenmuskeln, die häufig zu Diplopie (Doppeltsehen) führt.3 Die Basedow-Ophthalmopathie bessert sich spontan bei 64 % der Patienten.6
Eine vollständige ophthalmologische Untersuchung ist angezeigt, wenn ein Patient symptomatisch ist; dazu gehören eine Untersuchung der Netzhaut und eine Spaltlampenuntersuchung durch einen Augenarzt.6 Um den Verlauf der Ophthalmopathie klinisch zu verfolgen, ist es notwendig, Diplopie-Felder, Lidspalten, die Beweglichkeit der extraokularen Muskeln, die Sehschärfe und die Proptosis (Vorwölbung) für eine quantitative Beurteilung zu messen.6 Bindehautinjektion und Chemosis (Ödem) sind Anzeichen für eine Hornhaut- oder Bindehautreizung.6 Die Konsultation eines Augenarztes kann bei ein- oder beidseitiger Proptosis, zur Abklärung anderer Ursachen für Augenbefunde neben der Basedow-Krankheit und zur Nachuntersuchung der Sehschärfe, der Vorbeugung von Hornhauterkrankungen und der Augenmuskelfunktion erforderlich sein.6 Der Krankheitsverlauf ist bei etwa 10 bis 20 % der Patienten durch ein allmähliches Fortschreiten über viele Jahre gekennzeichnet, gefolgt von einer klinischen Stabilität; eine fortschreitende Verschlechterung, die bei einigen Patienten zu einer Sehbehinderung führt, wird bei etwa 2 bis 5 % der Patienten beobachtet.6
Behandlung
Es wird empfohlen, dass die Basedow-Ophthalmopathie gemeinsam von einem Endokrinologen und einem Augenarzt behandelt wird. Die Behandlung kann Kortikosteroide, orbitale Bestrahlung und chirurgische Eingriffe erfordern.3 Während die Korrektur der Hyperthyreose für die Ophthalmopathie wichtig ist, sollten Apotheker beachten, dass antithyreote Medikamente (z. B., Methimazol, Propylthiouracil ) und die Thyreoidektomie den Verlauf der Ophthalmopathie nicht beeinflussen; eine Radiojodbehandlung kann eine bereits bestehende Ophthalmopathie verschlimmern, was jedoch durch eine Behandlung mit Glukokortikoiden verhindert werden kann.6
Schilddrüsenablation: Langfristig kann eine Schilddrüsenablation (z. B. mit radioaktivem Jod I131) aufgrund der Abnahme der Antigene, die die Schilddrüse und die Augenhöhle bei den Autoimmunreaktionen gemeinsam haben, für die Ophthalmopathie von Vorteil sein; sie gilt als Mittel der Wahl bei Morbus Basedow.6,10 Im Allgemeinen wird bei der Behandlung einer Hyperthyreose eine Verbesserung der Ophthalmopathie beobachtet; eine Hypothyreose muss jedoch vermieden werden, da sie die Ophthalmopathie verschlechtert.6
Lokale therapeutische Maßnahmen: Sonnenbrillen, Augenpflaster, künstliche Tränen und Salben, nächtliches Abkleben der Augen, Prismen und Hochlegen des Kopfes in der Nacht können die Symptome und Anzeichen bei leichter bis mittelschwerer Ophthalmopathie kontrollieren.6
Glukokortikoide: Nach den derzeitigen Erkenntnissen sind Glukokortikoide die einzige Klasse von Medikamenten, die entweder allein oder in Kombination mit anderen Therapien eine eindeutige Rolle bei der Behandlung der Basedow-Ophthalmopathie spielen.3 Glukokortikoide vermindern nachweislich die Umwandlung von T4 in T3 und senken den Spiegel der Schilddrüsenhormone; das Nebenwirkungsprofil einer Langzeittherapie mit Glukokortikoiden macht sie jedoch für die Langzeitbehandlung der Basedowschen Hyperthyreose unattraktiv.6 Während Prednison üblicherweise bei der Behandlung der Basedowschen Ophthalmopathie eingesetzt wird, können auch andere Glukokortikoide in äquipotenten Dosen wirksam sein.6 Die Behandlung der aktiven Erkrankung erfordert: 1) hochdosierte Glukokortikoide11; 2) orbitale Strahlentherapie; 3) beides; oder 4) orbitale Dekompression.6 In schweren Fällen oder bei progredienter Erkrankung können Glukokortikoide in der üblichen Dosis von 40 mg/Tag eingesetzt werden und sollten so lange fortgesetzt werden, bis eine sichtbare Besserung und Krankheitsstabilität erreicht ist; dann wird eine Dosisreduktion eingeleitet und für 4 bis 12 Wochen fortgesetzt.6 Gute Ergebnisse wurden auch mit einer hochdosierten Puls-Glukokortikoid-Therapie berichtet.6
Orbitale Strahlentherapie: Mit oder ohne Glukokortikoide kann eine orbitale Strahlentherapie versucht werden, wenn in der Entzündungsphase kein Ansprechen auf die Therapie erfolgt; dies erhöht nicht das Risiko für strahleninduzierte Tumore, Katarakte und Retinopathie (außer bei Patienten mit Diabetes mit möglicher oder definitiver Retinopathie).6 Während mit der Gamma Knife Chirurgie bei einer begrenzten Anzahl von Patienten Erfolge erzielt wurden, sind weitere Studien erforderlich, um diese Modalität zu validieren.6
Sonstige und neue Behandlungen: Der Nutzen einer diuretischen Therapie bei Ödemen, die auf eine venöse Verstopfung der Orbita zurückzuführen sind, ist begrenzt.6 Zu den neuartigen Behandlungen gehören Somatostatin-Analoga oder intravenöse Immunglobuline. Studien mit Octreotid LAR (langwirksam, wiederholbar) weisen auf einen widersprüchlichen oder marginalen therapeutischen Nutzen hin6,12,-14; mit Infliximab wurde ein Fall von sehkraftbedrohender Basedow-Ophthalmopathie erfolgreich behandelt6,15; Rituximab kann vorübergehend die B-Lymphozyten vermindern und möglicherweise die aktive Entzündungsphase der Basedow-Ophthalmopathie unterdrücken.6,16 Eine multizentrische prospektive Pilotstudie bei Patienten mit kürzlich aufgetretener Basedow-Ophthalmopathie legt nahe, dass die periokulare Injektion von Triamcinolon die Diplopie und die Größe der extraokularen Muskeln verringern kann.6 Symptome und Proptosis in der inaktiven Phase der Basedow-Ophthalmopathie haben sich laut einer prospektiven, randomisierten Studie mit Pentoxifyllin verbessert.6
Operation bei Ophthalmopathie
Gemeinsam wird die Operation in der fibrotischen Phase durchgeführt, wenn der Patient euthyreot ist.6 Sie gilt als eine alternative therapeutische Option, die bei Patienten mit mittelschwerer bis schwerer Ophthalmopathie sicher ist, die nicht auf Schilddrüsenmedikamente ansprechen (oder diese nicht vertragen) oder die eine Radiojodtherapie ablehnen oder nicht durchführen können.6 Die Thyreoidektomie (d. h. die nahezu vollständige Entfernung der Schilddrüse) hat, wenn überhaupt, nur geringe Auswirkungen auf den Verlauf der Ophthalmopathie.6 Häufig ist eine Operation der extraokularen Muskeln oder der Augenlider erforderlich (d. h.,
Subklinische Hyperthyreose
Die subklinische Hyperthyreose, die durch einen niedrigen Serumspiegel des schilddrüsenstimulierenden Hormons (TSH) bei Patienten mit normalem freiem T4- und T3-Serum und fehlenden oder minimalen Symptomen einer Hyperthyreose gekennzeichnet ist, ist weitaus seltener als eine subklinische Hypothyreose. Personen mit einem Serum-TSH <0,1 mU/L haben 1) ein erhöhtes Auftreten von Vorhofflimmern, insbesondere bei Senioren; 2) eine verringerte Knochenmineraldichte; 3) vermehrte Frakturen und 4) eine erhöhte Sterblichkeit.3 Apotheker sollten beachten, dass viele Patienten mit subklinischer Hyperthyreose L-Thyroxin einnehmen; eine Verringerung der Dosis ist die am besten geeignete Behandlung, es sei denn, das Ziel der Therapie ist die Bekämpfung von Schilddrüsenkrebs oder -knoten.3 Eine Therapie ist bei Patienten mit endogener subklinischer Hyperthyreose (Serum-TSH <0,1 mU/L) indiziert, insbesondere wenn Anzeichen für Vorhofflimmern oder eine verminderte Knochenmineraldichte vorliegen. Radioaktives Jod I131 ist die übliche Behandlung.3 Bei Patienten mit leichteren Symptomen, wie Nervosität, wird ein Versuch mit einer medikamentösen Schilddrüsenunterdrückung (z. B. Methimazol; es wird gegenüber PTU bevorzugt, da es einmal täglich verabreicht werden kann und ein besseres Nebenwirkungsprofil hat) als sinnvoll erachtet.3
Schlussfolgerung
Ältere Patienten stellen sich oft ohne die klassischen Anzeichen und Symptome einer Schilddrüsenüberfunktion vor. Apotheker sollten sich der apathischen Hyperthyreose bei älteren Menschen bewusst sein und wissen, wie sie sich von der Hyperthyreose bei jüngeren Erwachsenen unterscheidet. Die infiltrative Ophthalmopathie, die einen Exophthalmus verursacht – ein Kennzeichen der Basedow-Krankheit – sollte als ernsthafte Entwicklung der Erkrankung erkannt und behandelt werden.
1. Finkel R, Clark MA, Cubeddu LX, et al, eds. Lippincott’s Illustrated Reviews: Pharmacology. 4th ed. Philadelphia, PA: Lippincott Williams & Wilkins; 2009:275-284.
2. Hershman JM, Hassani S, Samuels MH. Thyroid diseases. In: Halter JB, Ouslander JG, Tinetti ME, et al, eds. Hazzard’s Geriatrische Medizin und Gerontologie. 6. Auflage. New York, NY: McGraw-Hill; 2009:1287-1303.
3. Hyperthyreose. Abschnitt: Endokrine Störungen. Thema: Schilddrüsenerkrankungen. Merck Manuals.com. Revised June 2008.www.merckmanuals.com/professional/sec12/ch152/ch152e.html. Zugriff am 18. März 2011.
4. Monaghan MS, Kissinger JF, Archer J. Endocrine disorders: thyroid and adrenal conditions. In: Youngkin EQ, Sawin KJ, Kissinger JF, et al. Pharmacotherapeutics: A Primary Care Guide. Upper Saddle River, NJ: Pearson Prentice Hall; 2005:649-667.
5. Ellis H. Robert Graves: 1796-1852. Br J Hosp Med (Lond). 2006;67(6):313.
6. Yeung SJ, Habra MA, Chiu AC. Graves’s disease. eMedicine from WebMD. Medscape.com. Updated: April 26, 2010.http://emedicine.medscape.com/article/120619-print. Zugriff am 18. März 2011.
7. Dorland’s Pocket Medical Dictionary. 28th ed. New York, NY: Elsevier Saunders; 2009.
8. Cruz AA, Akaishi PM, Vargas MA, de Paula SA. Assoziation zwischen Schilddrüsen-Autoimmun-Dysfunktion und Nicht-Schilddrüsen-Autoimmun-Erkrankungen. Ophthal Plast Reconstr Surg. 2007;23(2):104-108.
9. Grave’s Disease.www.MayoClinic.com. July 7, 2009.www.mayoclinic.com/health/graves-disease/DS00181. Accessed March 18, 2011.
10. Sherman SI, Talbert RL. Thyroid disorders. In: DiPiro JT, Talbert RL, Yee GC, et al, eds. Pharmacotherapy: A Pathophysiologic Approach. 7. Auflage. New York, NY: McGraw-Hill Inc; 2008:1243-1263.
11. Macchia PE, Bagattini M, Lupoli G, et al. High-dose intravenous corticosteroid therapy for Graves‘ ophthalmopathy. J Endocrinol Invest. 2001;24:152-158.
12. Dickinson AJ, Vaidya B, Miller M, et al. Doppelblinde, placebokontrollierte Studie von Octreotid langwirkend wiederholbar (LAR) bei Schilddrüsen-assoziierter Ophthalmopathie. J Clin Endocrinol Metab. 2004;89(12):5910-5915.
13. Wemeau JL, Caron P, Beckers A, et al. Octreotide (long-acting release formulation) treatment in patients with Graves‘ orbitopathy: clinical results of a four-month, randomized, placebo-controlled, double-blind study. J Clin Endocrinol Metab. 2005;90:841-848.
14. Stan MN, Garrity JA, Bradley EA, et al. Randomisierte, doppelblinde, placebokontrollierte Studie mit Octreotid mit langer Wirkstofffreisetzung zur Behandlung der Basedowschen Ophthalmopathie. J Clin Endocrinol Metab. 2006;91(12):4817-4824.
15. Durrani OM, Reuser TQ, Murray PI. Infliximab: eine neue Behandlung für die sehkraftbedrohende schilddrüsenassoziierte Ophthalmopathie. Orbit. 2005;24(2):117-119.
16. Salvi M, Vannucchi G, Campi I, et al. Behandlung der Basedow-Krankheit und der damit verbundenen Ophthalmopathie mit dem monoklonalen Anti-CD20-Antikörper Rituximab: eine offene Studie. Eur J Endocrinol. 2007;156(1):33-40.