Spondylitis ankylosans (axiale Spondyloarthritis)
Originalherausgeber – Thomas Rodeghero Top-Mitwirkende – Laura Ritchie, Kalyani Yajnanarayan, Mathieu Henrotte, Vanwymeersch Celine und Jack Rubotham
Definition/Beschreibung

Die axiale Spondyloarthritis ist eine seronegative Spondyloarthritis der Wirbelsäule und des Beckens. Der Begriff axiale Spondyloarthritis wird erst seit 2009 verwendet, als die Klassifikationskriterien der Assessment of Spondyloarthritis International Society Axial Spondyloarthritis (ASAS) entwickelt wurden. Die ASAS-Kriterien ermöglichten erstmals eine frühere Identifizierung der axialen Spondyloarthritis durch Magnetresonanztomographie (MRT).
Die axiale Spondyloarthritis wird verwendet, um Patienten zu beschreiben, die sowohl eine nicht-radiographische als auch eine radiographische axiale Spondyloarthritis haben. Die nicht-radiografische axiale Spondyloarthritis zeigt sich nicht auf dem Röntgenbild, aber es gibt Veränderungen im MRT. Die röntgenologische axiale Spondyloarthritis wird auch als ankylosierende Spondylitis (AS) bezeichnet.
Die axiale Spondyloarthritis betrifft vor allem die Wirbelsäule, wobei entzündliche Veränderungen zu Schmerzen, Steifheit und Bewegungseinschränkungen im Rücken führen. Sie verursacht häufig Veränderungen an den Iliosakralgelenken, den Apophysengelenken, den Rippenwirbelgelenken und den Bandscheibengelenken. Sie verursacht charakteristische entzündliche Rückenschmerzen, die zu strukturellen und funktionellen Beeinträchtigungen führen und die Lebensqualität einschränken. Die betroffenen Gelenke werden aufgrund einer Knochenbildung auf Höhe der Gelenkkapsel und des Knorpels allmählich steif und empfindlich. Sie verursacht eine eingeschränkte Beweglichkeit und kann im fortgeschrittenen Stadium der Wirbelsäule ein bambusähnliches Aussehen verleihen, daher auch der alternative Name „Bambuswirbelsäule“.
Obwohl nicht oft erkannt, kann die axiale Spondyloarthritis auch periphere Gelenkschmerzen verursachen, insbesondere in den Hüften, Knien, Knöcheln, Schultern und im Nacken. Sie betrifft Synovial- und Knorpelgelenke sowie Sehnen- und Bänderansätze. Eine frühzeitige Diagnose und Behandlung hilft, die Schmerzen und die Steifheit zu kontrollieren und kann erhebliche Deformierungen verringern oder verhindern.
Klinisch relevante Anatomie
Schmerzen bei AS können durch Sakroiliitis, Enthesitis und Spondylitis verursacht werden. Zunächst sind die Iliosakralgelenke im Lendenwirbelbereich, die Wirbelsäule und Becken verbinden, geschädigt. Anschließend wandert die Entzündung zu den Verwachsungen, wo Bänder und Sehnen in den Knochen eingreifen. Schließlich ist auch die Wirbelsäule von dieser Entzündung betroffen. Die Wirbelsäule besteht normalerweise aus 24 Wirbeln, die durch Bänder miteinander verbunden und durch Bandscheiben voneinander getrennt sind.
Patienten, bei denen AS diagnostiziert wird, bilden Kalkablagerungen in den Bändern zwischen und um die Bandscheiben. Eine Anhäufung dieser Ablagerungen führt zu einer Verknöcherung, die vom Wirbelrand ausgehend in Richtung des Anulus fibrosus verläuft und durch Syndesmophyten gekennzeichnet ist. In weit fortgeschrittenen Fällen kann die Wirbelsäule durch die Knochenbildung miteinander verwachsen.
Epidemiologie /Etiologie

AS betrifft 0,1 bis 1,4% der Bevölkerung. Das Verhältnis zwischen Männern und Frauen liegt bei der röntgenologischen axialen Spondyloarthritis bei 2:1 und bei der nicht röntgenologischen axialen Spondyloarthritis bei 1:1. Die ersten Symptome treten im Allgemeinen im Alter von 20-40 Jahren auf. Bei weniger als 5 % der Fälle treten die Symptome erst ab einem Alter von 45 Jahren auf. AS ist in Europa (Mittelwert 23,8 pro 10.000) und Asien (Mittelwert 16,7 pro 10.000) weiter verbreitet als in Lateinamerika (Mittelwert 10,2 pro 10.000).
Die Ätiologie der AS ist nicht vollständig geklärt. Es wurde jedoch ein starker Zusammenhang zwischen komplexen Wechselwirkungen zwischen genetischem Hintergrund und Umweltfaktoren festgestellt. Studien haben gezeigt, dass Faktoren wie der genetische Hintergrund, mikrobielle Infektionen, endokrine Anomalien und Immunreaktionen mit dem Auftreten von AS zusammenhängen. Darüber hinaus wurde auch ein direkter Zusammenhang zwischen AS und dem Haupthistokompatibilitäts-Antigen (HLA)-B27 festgestellt. Die genaue Rolle dieses Antigens ist nicht bekannt, es wird jedoch angenommen, dass es als Rezeptor für ein auslösendes Antigen fungiert, das zu AS führt. HLA-B27 kommt bei 90-95 % der Patienten mit ankylosierender Spondylitis vor, während es in der Normalbevölkerung nur 6-9 % sind. Auch umweltbedingte oder bakterielle Faktoren können ein Auslöser sein.
Zunächst kommt es zu einer Infiltration des subchondralen Knochens durch Granulationsgewebe, das kleine Läsionen verursacht, die schließlich zu einer Gelenkserosion führen (der angrenzende Knorpel wird verformt, wodurch eine sehr unregelmäßige Oberfläche entsteht). Diese Läsionen im Anulus verknöchern schließlich, was zu einer Verschmelzung der Wirbelsäulensegmente und einem bambusähnlichen Aussehen führt. In der Wirbelsäule geschieht dies am Übergang zwischen den Wirbeln und den ringförmigen Fasern der Bandscheibe.
Wenn die Synovialis das betroffene Gewebe ist, kommt es zu einer Infiltration durch Makrophagen und Lymphozyten. Es folgt ein Ersatz des Knorpel- oder Fasergewebes durch eine narbige Fibroblasteninvasion, die rasch verknöchert. Die Entzündungsreaktion im Knochen, der an den betroffenen Faserknorpel, das Band oder das Periost angrenzt, ist häufig sehr stark. Die Wirbelsäule kann anfangs einer infektiösen Bandscheibenentzündung ähneln, was für den behandelnden Therapeuten eine zusätzliche Quelle der Verwirrung sein kann.
Merkmale/Klinische Präsentation von entzündlichen Rückenschmerzen
An entzündliche Rückenschmerzen sollte gedacht werden, wenn zwei oder mehr der folgenden Merkmale vorhanden sind. Zusätzlich gilt das Vorhandensein von vier oder mehr Merkmalen als diagnostisch.
- Schleichender Beginn von Rückenschmerzen in den Iliosakralgelenken (SI) und im Gesäßbereich (als abwechselnder Gesäßschmerz), die sich auf die gesamte Wirbelsäule ausweiten
- Ausgangsalter unter 45 Jahren
- Dauer von mehr als 3 Monaten
- Morgensteifigkeit von mehr als 30 Minuten
- Aufwachen in der zweiten Nachthälfte aufgrund von Schmerzen,
- Schmerzen und Steifheit nehmen bei Inaktivität zu und bessern sich bei Bewegung
Spezifisch für AS können folgende klinische Merkmale beschrieben werden:
- Beteiligung der peripheren Gelenke, der Augen, der Haut sowie des Herz- und Darmsystems
- Augenerkrankungen treten bei etwa 25 % der Patienten in Form einer Iridozyklitis oder Konjunktivitis auf
- Nicht nur die Gelenke des Achsenskeletts können mit entzündlicher Arthritis und Synovitis betroffen sein. The hips, shoulder and knees are commonly and most severely affected of the extremity joints
- Complaints of intermittent breathing difficulties due to a reduction in chest expansion. This reduction in chest wall excursion, notably less than 2 cm, can be a characteristic of AS because chest wall excursion is an indicator of decreased axial skeleton mobility
- Intermittent low-grade fever, fatigue, or weight loss can occur
Differential Diagnosis
Common disorders to consider as differential diagnoses with AS are:
- Degenerative Disc Disease
- Herniated Intervertebral Disc
- Fractures and/or dislocation
- Osteoarthritis
- Spinal Stenosis
- Spondylolisthesis, Spondylolysis, and Spondylosis
- Reactive arthritis
- Inflammatory bowel-Arthritis
- Diffuse idiopathische Skeletthyperostose (DISH)
- Rheumatoide Arthritis
- Psoriasis-Arthritis
- Reiter-Syndrom (milder mit asymmetrischer Sakroiliitis)
Diagnostische Verfahren
Die Diagnose von AS wird in der Regel durch eine Kombination von gründlichen subjektiven und körperlichen Untersuchungen gestellt, Labordaten und bildgebenden Untersuchungen. Zu den üblichen Labordaten gehören Bluttests zur Bestimmung des HLA-B2-Antigens oder von Substanzen, die auf einen Entzündungsprozess hinweisen:
Kriterien zur Unterstützung der Diagnose in der Primärversorgung
- Periphere Manifestationen wie Daktylitis, Enthesitis oder Arthritis, insbesondere der Plantarfaszie oder Achillessehne
- Eine Familienanamnese von AS oder verwandten Erkrankungen. Ein Verwandter ersten oder zweiten Grades mit Morbus Bechterew, Schuppenflechte, Uveitis, reaktiver Arthritis oder entzündlichen Darmerkrankungen
- Entzündliche Rückenschmerzsymptome
- Schuppenflechte, entzündliche Darmerkrankungen oder eine Uveitis in der Vorgeschichte
- Erhöhtes C-reaktives Protein (CRP), wenn Ursachen wie eine Wirbelsäuleninfektion oder Krebs ausgeschlossen wurden. Dies ist ebenfalls ein Entzündungsmarker und wird bei 50-70 % der Menschen mit AS gefunden. Patienten mit AS können CRP-Werte zwischen > 6 mg/L (leicht erhöht) und 20 – 30 mg/L aufweisen
- Rückenschmerzen, die sich nach 24 – 48 Stunden Behandlung mit nichtsteroidalen Entzündungshemmern bessern
- Positiver HLA-B27-Test: HLA B27 ist bei 80-90 % der AS-Patienten positiv, vor allem bei der kaukasischen Bevölkerung und den Afroamerikanern. Das HLA-B27-Antigen kommt auch bei anderen entzündlichen Erkrankungen des Darms oder der Gelenke vor
- Sakroiliitis auf dem Röntgenbild oder der MRT
- Erythrozytensedimentationsrate (ESR): Dies ist ein Bluttest für Entzündungen, bei etwa einem Drittel der AS-Patienten ist eine erhöhte ESR bei Exazerbationen der Krankheit zu beobachten, aber auch andere Erkrankungen können eine hohe ESR verursachen
Laboruntersuchungen sind spezifisch und oft hilfreicher, um andere Diagnosen auszuschließen, als AS zu bestätigen. In Kombination mit anderen klinischen Symptomen kann die Diagnose oft genauer gestellt werden.
Erkennung von AS durch bildgebende Verfahren
- Röntgenaufnahmen gelten traditionell als das nützlichste bildgebende Verfahren bei etablierter Krankheit, obwohl sie in den frühen Phasen normal sein können
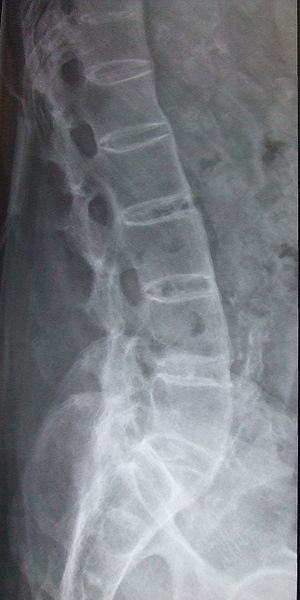
Röntgenaufnahmen zeigen Bereiche, in denen der Knochen durch die Erkrankung abgetragen wurde. Die Wirbel der Wirbelsäule können beginnen, miteinander zu verschmelzen, weil die Bänder zwischen ihnen verkalkt sind.
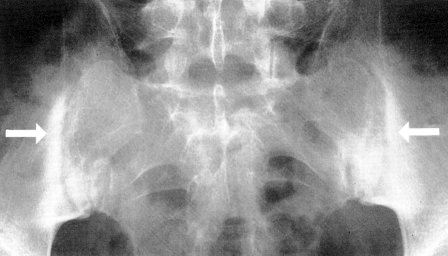
- MRT-Scans werden auch eingesetzt, um Entzündungen im MRT zu erkennen, die auf eine Iliosakralentzündung hindeuten. Die MRT der Iliosakralgelenke ist für den Nachweis einer Iliosakralentzündung empfindlicher als ein einfaches Röntgenbild oder ein CT-Scan. Iliosakralgelenksentzündung zeigt sich zunächst als Unschärfe im unteren Teil des Gelenks, dann treten knöcherne Erosionen oder Sklerose auf und das Gelenk verbreitert sich oder verschmilzt schließlich
- Wirbelkörperverkrümmung
- Bambuswirbelsäulenerscheinung
- Interspinöse Bandverkalkung kann Dolchwirbelsäulenerscheinung hervorrufen
- Schraubenverformung
- Subchondrale Erosionen,
- Subchondrale Erosionen, Sklerose und Proliferationen auf der Iliakalseite der SI-Gelenke
- Brückenbildung oder Fusion der Schambeinfuge
Die modifizierten New Yorker Klassifikationskriterien (mNYCC) wurden früher zur Diagnose der axialen Spondyloarthritis verwendet. Die mNYCC kombinieren klinische Befunde mit röntgenologischen Untersuchungen. Die röntgenologischen Befunde werden auf einer Skala von 0 bis 4 eingestuft, wobei 0 für einen normalen Befund und 4 für eine vollständige Ankylose steht. Eine definitive Diagnose wird bei folgenden Röntgenkombinationen gestellt:
- Grad 3 oder 4 an beidseitigen SI-Gelenken im Röntgenbild mit mindestens einem klinischen Befund
- Grad 3 oder 4 einseitig (oder Grad 2 beidseitig) mit zwei klinischen Befunden
Der Patient muss außerdem mindestens eines der folgenden klinischen Kriterien erfüllen:
- Schmerzen und Steifheit im unteren Rückenbereich seit mindestens 3 Monaten, die sich durch Bewegung verbessern,
- Eingeschränkte Bewegung der Lendenwirbelsäule in der Sagittal- (seitwärts) und Frontalebene (vorwärts und rückwärts)
- Verminderte Brustkorbausdehnung im Vergleich zu den alters- und geschlechtsspezifisch korrigierten Normalwerten
Einstufung
- Ein Patient kann als definitiv AS eingestuft werden, wenn mindestens ein klinisches Kriterium und das radiologische Kriterium erfüllt sind
- Eine wahrscheinliche AS-Diagnose wird gestellt, wenn drei klinische Kriterien vorliegen oder das radiologische Kriterium vorliegt, ohne dass Anzeichen oder Symptome vorhanden sind, die die klinischen Kriterien erfüllen
Ankylosierende Spondylitis und axiale Spondyloarthritis
Die modifizierten New Yorker Kriterien (1984) sind etwas spezifisch, Sie erwiesen sich jedoch als unempfindlich für die Feststellung einer frühen Erkrankung. Darüber hinaus ist die Abhängigkeit von einfachen Röntgenaufnahmen der Iliosakralgelenke aufgrund der großen Diskrepanz zwischen den Beobachtern und zwischen den Beobachtern bei der Diagnose noch größer. Eine Entzündung der Iliosakralgelenke lässt sich bei Patienten mit AS-Symptomen im MRT nachweisen, auch wenn diese Gelenke im herkömmlichen Röntgenbild keine Auffälligkeiten zeigen. Die gleichen MRT-Techniken zeigen bei vielen Patienten auch Entzündungen der Wirbelsäule. Die Entdeckung dieser Zustände auf der MRT führte zur Schaffung der „axialen Spondyloarthritis“ (siehe Definition/Beschreibung oben). Diese Diagnose umfasste Patienten mit eindeutiger AS und Patienten mit AS-ähnlichen Symptomen und Sacroiliitis-Befunden im MRT, aber ohne fortgeschrittene Sacroiliitis im herkömmlichen Röntgenbild.
Im Jahr 2009 entwickelte die Assessment of SpondyloArthritis International Society (ASAS) Klassifikationskriterien für axiale Spondyloarthritis, die sich auf diese bildgebenden, klinischen und Laborkriterien stützen. Nach diesen Kriterien wird die Diagnose bei Personen gestellt, die vor Erreichen des 45. Lebensjahres drei oder mehr aufeinanderfolgende Monate lang Rückenschmerzen hatten, wobei das Vorhandensein einer Sakroiliitis im MRT oder im Röntgenbild bestätigt wurde, und die mindestens einen klinischen oder Laborbefund aufweisen, der für Spondyloarthritis charakteristisch ist. Alternativ erfüllen Personen mit dieser Vorgeschichte, die ein positives Testergebnis für HLA-B27 und zwei Symptome einer Spondyloarthritis aufweisen, die bei der klinischen Untersuchung oder Laboranalyse festgestellt wurden, ebenfalls die Kriterien für die Diagnose einer axialen Spondyloarthritis.
Zusammenfassend lässt sich sagen, dass die Diagnose der axialen Spondyloarthritis gemäß den ASAS-Kriterien zwei Untergruppen umfasst – die nichtradiografische axiale Spondyloarthritis und die klassische ankylosierende Spondylitis (d. h. die radiografische axiale Spondyloarthritis).
Ergebnismessungen
- Schober-Test
- Oswestry Disability Index (ODI)
- Neck Disability Index (NDI)
- Visuelle Analogskala
- Patientenspezifische Funktionsskala
Evaluierungsskalen
- Bath Ankylosing Spondylitis Metrology Index (BASMI)
- Revised Leeds Disability Questionnaire (RLDQ)
- European Quality of Life (EuroQoL)
- Bath AS Disease Activity Index (BASDAI; 0-100)
- AMOR criteria for Spondyloarthritis
- BASFI index ( Bath Ankylosing Spondylitis Functional Index)
- BAS-G index ( Bath Ankylosing Spondylitis Global Index)
Laboratory values, such as the CRP, are used to monitor the effectiveness of medication treatments.
Examination
A thorough physical examination, particularly of the musculoskeletal system, is needed. In den frühen Stadien der Krankheit sind die klinischen Anzeichen manchmal minimal. Die Untersuchung der Iliosakralgelenke und der Wirbelsäule (einschließlich des Nackens), die Messung der Brustkorbausdehnung und des Bewegungsumfangs der Hüft- und Schultergelenke sowie die Suche nach Anzeichen einer Enthesitis sind entscheidend für die frühzeitige Diagnose von AS.
Video 1: Ziel des Schober-Tests ist es, die Beweglichkeit der Lendenwirbelsäule zu beurteilen, die auch dann abnormal sein kann, wenn sie für den Einzelnen nicht offensichtlich ist.
Video 2: Der Lendenwirbelsäulen-Seitenflexionstest ist ein weiterer Test zur Messung der Lendenwirbelsäulenbeweglichkeit.
Video 3: Wenn die Spondylitis ankylosans den mittleren Rückenbereich betrifft, kann die normale Brustexpansion beeinträchtigt sein. Ziel des Brustexpansionstests ist es, die Beweglichkeit des Brustkorbs zu beurteilen.
Video 4: Der Tragus-Wand-Test ist ein Test zur Messung der zervikalen Mobilität.
Medizinische Behandlung
Medikamentöse Erstbehandlung : NSAIDs
Nicht-steroidale Antirheumatika werden bei Morbus Bechterew (AS) vor allem zur Linderung der Entzündungssymptome wie Schmerzen und Steifheit der Wirbelsäule und anderer Gelenke eingesetzt. Es ist wichtig, daran zu denken, dass NSAIDs die Ursache der Krankheit nicht verändern und nur die Symptome beeinflussen. Häufig verwendete NSAIDs bei AS sind Tolmetin, Sulindac, Naproxen, Diclofenac und Indomethacin, das am wirksamsten ist.
Zweitlinienbehandlungen: Kortikosteroide und DMARDs
Wenn Patienten refraktär auf NSAIDs reagieren, können Kortikosteroid-Injektionen oder krankheitsmodifizierende Antirheumatika (DMARDs), einschließlich Methotrexat und Sulfasalazin, verschrieben werden. Für Kortikosteroide gibt es jedoch keine evidenzbasierten Ergebnisse, und DMARDs haben sich nur bei der Behandlung von peripheren Gelenkerkrankungen als wirksam erwiesen.
Biologische Medikamente
Tumornekrosefaktor-Inhibitoren (Anti-TNF-Alpha-Therapie)
Forschungen haben gezeigt, dass Patienten mit Morbus Bechterew eine Fülle von pro-inflammatorischer Zytokin-Tumornekrosefaktor (TNF)-Messenger-RNA und Proteinen in den Iliosakralgelenken aufweisen. Der Einsatz von Therapien gegen den Tumor-Nekrose-Faktor hat sich daher als positiv erwiesen. Sowohl Etanercept als auch Infliximab wurden bei der Behandlung von AS-Patienten mit Erfolg eingesetzt.
Biphosphonate
Biphosphonate haben gute Auswirkungen auf den Knochenumsatz, was positiv ist, da die ankylosierende Spondylitis durch Knochenabbau und -aufbau gekennzeichnet ist. Neridronat und Pamidronat sind Amino-Biphosphonate mit ähnlichen Wirkungen wie der TNF-Hemmer Infliximab. Alle Medikamente haben Nebenwirkungen, so dass Patienten mit anderen gesundheitlichen Problemen überprüfen müssen, ob sie die empfohlenen Medikamente einnehmen können.
Physiotherapie
Die Physiotherapie ist ein wesentlicher Bestandteil der Behandlung von AS. Sie zielt darauf ab, Schmerzen zu lindern, die Beweglichkeit der Wirbelsäule und die Funktionsfähigkeit zu erhöhen, die Morgensteifigkeit zu verringern, Haltungsschäden zu korrigieren, die Mobilität zu erhöhen und den psychosozialen Status der Patienten zu verbessern. Laut einer von Dagfinrud und Kollegen durchgeführten Cochrane-Review ist ein überwachtes oder individuelles Übungsprogramm für zu Hause besser als keine Intervention. Zu den wichtigsten Aspekten der Rehabilitation gehören Aufklärung, ein Programm mit individuell angepassten Übungen und eine Anleitung zu körperlichen Aktivitäten, die zu Hause oder in einer Gruppe durchgeführt werden können.
Aufklärung
Nach einer von Sweeney und Kollegen durchgeführten Studie hat sich die Aufklärung über die langfristige Selbstversorgung zu Hause als wirksam erwiesen. Studien haben gezeigt, dass eine begrenzte Aufklärung und Information zu einer schlechten Einhaltung der Rehabilitationsmaßnahmen führen kann. Selbstpflege- und Schulungspakete umfassen Schulungsbroschüren und -videos, Erinnerungsaufkleber und Verlaufspläne. Das Scheitern oder der Erfolg von Trainingsprogrammen hängt von der Einhaltung des vorgeschriebenen Programms ab, was Motivation, Teilnahme und Zeit erfordert. Dies kann mit Hilfe von Patiententagebüchern oder Aufzeichnungen des Physiotherapeuten überwacht werden.
Behandlungsphase
Initiale/Akute Phase
Die Anfangsphase der AS ist durch Morgensteifigkeit und Schmerzen in der Wirbelsäule gekennzeichnet.
Primäres Ziel
- Kontrolle des diffusen und intensiven Schmerzes als Folge der Gelenksteifigkeit,
- Wiederherstellung der Propriozeption, Gelenkstabilität, restoring normal postural patterns and reduction of pain
- Interventions for pain management along with pharmacological treatment prevents compensatory postures
Secondary Objective
- Maintain the elasticity of the pelvis and spine to enable good respiratory function
Remission Phase
The remission phase of AS is characterised by pain, restricted mobility of the spine +/- peripheral joints
Primary Objective
- Divided into short and long term goals.
- Short term goals include the improvement of body function and reduction of pain,
- Long-term goals include pain control, improvement in activities of daily living, general function and quality of life.
Chronische Phase
Die chronische Phase der AS ist durch die Bildung von diffusen Ankylosen gekennzeichnet, die zu einer totalen Steifheit der Wirbelsäule führen und eine gekrümmte orthostatische Haltung einnehmen.
Primäres Ziel
- Den Patienten in die Lage versetzen, seine Restfunktion zu erhalten, um eine größtmögliche Autonomie zu gewährleisten.
- Die Aufklärung über die Bedeutung der Physiotherapie und des Körperbewusstseins ist in dieser Phase der AS von zentraler Bedeutung.
- Klinische Sitzungen mit manueller Therapie sind unerlässlich, damit der Patient sein Übungsprogramm zu Hause fortsetzen kann.
Überlegungen zur physiotherapeutischen Behandlung
- Müdigkeit ist eine häufige Beschwerde bei rheumatologischen Erkrankungen. Sie lässt sich in den Griff bekommen, indem man regelmäßig kleine Pausen einlegt, langes Sitzen in ein und derselben Position vermeidet, sich weiterhin körperlich betätigt und eine gute Schlafhygiene betreibt.
- AS-Patienten können unter Schüben erhöhter Krankheitsaktivität leiden, die Tage bis Wochen dauern können. Während des Aufflackerns kann der Patient von sanften Dehnungsübungen, Pausen und Medikamenten profitieren.
- Gelenkschutzmanagement wendet die ergonomischen Prinzipien auf ADL-Aktivitäten an, um die Funktionsfähigkeit zu erhalten.
- Die Patientencompliance kann erreicht werden, indem die Barrieren, mit denen der Einzelne konfrontiert ist, ermittelt werden, die Bewegungspräferenzen des Patienten in das Programm aufgenommen werden, verschiedene Übungsvarianten verwendet werden, um Langeweile zu vermeiden, und eine Gruppentherapie durchgeführt wird.
- Die Aufklärung des Patienten über seinen Zustand und dessen Bewältigung sowie eine Beziehung zwischen Patient und Arzt sind wichtig für das Selbstmanagement des Patienten.
- ADL-Aktivitäten können durch Hilfsmittel und alternative Techniken erleichtert werden. Zum Beispiel kann man Schuhe anziehen oder das Bein auf einem Hocker hochlegen oder auf das gegenüberliegende Knie legen. Autofahren kann aufgrund von Nackenschmerzen und Steifheit schwierig sein. Zu den Ratschlägen für das Autofahren gehören Pausen auf langen Fahrten und die Verwendung eines kleinen Kissens hinter dem Rücken oder unter dem Gesäß, um eine bessere Körperhaltung zu fördern.
Klinisches Fazit
Die axiale Spondyloarthritis ist eine chronisch-entzündliche rheumatische Erkrankung mit unbekannter Ätiologie. Die betroffenen Gelenke werden aufgrund einer Knochenbildung im Bereich der Gelenkkapsel und des Knorpels zunehmend steif und empfindlich. Dies kann zu strukturellen und funktionellen Beeinträchtigungen und einer Verminderung der Lebensqualität führen. Am stärksten von der Krankheit betroffen sind das Achsenskelett und die Iliosakralgelenke. Empfohlen wird eine Kombination aus Medikamenten (z. B. nichtsteroidale Antirheumatika und biologische Medikamente) und Physiotherapie. Die Physiotherapie besteht vor allem aus Bewegungs- und Atemübungen sowie der Arbeit an Haltungskorrekturen.
Resources
To download the PDF click here Living with a Chronic Disease – The Story of Ankylosing Spondylitis
 |
Ankylosing Spondylitis
This presentation, created by Kyle Martin, Robby Martin, Haley Metzner, and Stacey Potter; Texas State DPT Class. View the presentation |
- 1.0 1.1 Dubreuil M, Deodhar AA. Axial spondyloarthritis classification criteria: the debate continues. Curr Opin Rheumatol. 2017; 29(4): 317-322.
- Martey C. Overview of Spondyloarthropathies Course. Physioplus 2020.
- 3.0 3.1 Sieper J, Poddubnyy D. Axial spondyloarthritis. Lancet. 2017;v390(10089):v73-84.
- Martey C. Overview of Spondyloarthropathies Course. Physioplus 2020.
- Wenker KJ, Quint JM. Ankylosing Spondylitis. . In: StatPearls . Treasure Island (FL): StatPearls Publishing; 2020 Jan-. Verfügbar unter: https://www.ncbi.nlm.nih.gov/books/NBK470173/
- 6.0 6.1 6.2 6.3 6.4 6.5 Laura A, Haftel H. Shoulder, Knee, and Hip Pain as Initial Symptoms of Juvenile Ankylosing Spondylitis: A Case Report, Journal of Orthopaedic & Sports Physical Therapy , 1998Feb ;27(2):167-172. Verfügbar von https://www.jospt.org/doi/10.2519/jospt.1998.27.2.167
- 7.0 7.1 7.2 7.3 7.4 7.5 Giles L, Singer K. The clinical anatomy and management of back pain series, Volume 2 Clincal Anatomy and Management of Thoracic Spine Pain, Butterworth Heinemann, 2000: 61-66.
- 8.0 8.1 8.2 8.3 8.4 Mills K, Page G, Siwek R. A color atlas of low back pain. London:Wolfe Medical Publications,1990.
- 9.0 9.1 9.2 9.3 9.4 9.5 9.6 9.7 Andersson G, McNeill T. Lumbar spine syndromes, evaluation and treatment. New York: Springer-Verlag Wien,1989:180-181.
- 10.00 10.01 10.02 10.03 10.04 10.05 10.06 10.07 10.08 10.09 10.10 10.11 10.12 10.13 10.14 10.15 10.16 10.17 10.18 10.19 10.20 10.21 Nava T. Physiotherapy rehabilitation in patients with ankylosing spondylitis. Beyond Rheumatol . 2019 Dec 20 ;1(2):37-6. Verfügbar unter: http://beyond-rheumatology.org/index.php/br/article/view/6
- 11.0 11.1 11.2 11.3 Dean L, Jones G, MacDonald A, Downham C, Sturrock R, Macfarlane G. Global prevalence of ankylosing spondylitis. Rheumatology . 2014 Apr ; 53(4), 650-657. Verfügbar unter https://academic.oup.com/rheumatology/doi.org/10.1093/rheumatology/ket387
- 12.0 12.1 12.2 Watad A, Bridgewood C, Russell T, Marzo-Ortega H, Cuthbert R, McGonagle D. The early phases of ankylosing spondylitis: emerging insights from clinical and basic science. Frontiers in Immunology. 2018 Nov 16;9:2668.
- 13.0 13.1 Alvarez I, López de Castro JA. HLA-B27 und die Immungenetik von Spondyloarthropathien. Curr Opin Rheumatol. 2000;12(4):248-253
- Braggings S. Back care, a clinical approach. London: Churchill Livingstone, 2000: 49-50.
- 15.0 15.1 15.2 15.3 15.4 Taurog JD, Chhabra A, Colbert RA. Ankylosierende Spondylitis und axiale Spondyloarthritis. New England Journal of Medicine. 2016 Jun 30;374(26):2563-74.
- 16.0 16.1 Baaj A, Praveen V, Mummaneni S, Uribe R, Vaccaro S, Mark S. Handbook of spine surgery. New York:Thieme, 2010:180-182.
- 17.0 17.1 17.2 Andersson G, McNeill T. Lumbar spine syndromes, evaluation and treatment. New York: Springer-Verlag Wien,1989:180-181.
- Kataria R, Lawrence B. Spondyloarthropathies. Am Fam Physician , 2004 Jun ;69(12):2853-2860. Verfügbar unter https://pubmed.ncbi.nlm.nih.gov/15222650/
- Goodman C, Snyder T. Differential Diagnosis for Physical Therapists: Screening for Referral. St. Louis, MO: Saunders Elsevier: 2007. 539
- 20.0 20.1 20.2 20.3 20.4 Baaj A, Praveen V, Mummaneni S, Uribe R, Vaccaro S, Mark S. Handbook of spine surgery. New York:Thieme, 2010:180-182.
- 21.00 21.01 21.02 21.03 21.04 21.05 21.06 21.07 21.08 21.09 21.10 21.11 21.12 Mandl P, Navarro-Compán V, Terslev L, Aegerter P, Van der Heijde D, D’Agostino M, Baraliakos X, Pedersen S, Jurik A, Naredo E, Schueller-Weidekamm C, Weber U, Wick M, Bakker P, Filippucci E, Conaghan P, Rudwaleit M, Schett G, Sieper J, Tarp S, Marzo-Ortega H, Østergaard, M. EULAR-Empfehlungen für den Einsatz von Bildgebung bei der Diagnose und Behandlung von Spondyloarthritis in der klinischen Praxis. Ann Rheum Dis , 2015 Apr ;74(7):1327-1339. Verfügbar unter https://ard.bmj.com/content/74/7/1327
- Slobodin G, Eshed I. Non-Radiographic Axial Spondyloarthritis. Isr Med Assoc J. 2015; 17(12): 770-6.
- 23.0 23.1 van der Linden S, Valkenburg HA, Cats A. Evaluation of diagnostic criteria for ankylosing spondylitis. Arthritis Rheum. 1984; 27(4): 361-8.
- 24.0 24.1 24.2 24.3 24.4 Jordan C, Rhon D. Differential Diagnosis and Management of Ankylosing Spondylitis Masked as Adhesive Capsulitis: A Resident’s Case Problem, Journal of Orthopaedic & Sports Physical Therapy, 2012;42:842-852.
- 25.0 25.1 Bullough G, Boachie-Adjei O. Atlas of spinal diseases. Hampshire:Gower Medical Publishing, 1987.
- bjchealthAU. Modified Schober’s Test. Available from: http://www.youtube.com/watch?v=B9RaFB5BwrQ
- bjchealthAU. Lumbar Side Flexion Test. Available from: http://www.youtube.com/watch?v=c-IeFZkPEoE
- bjchealthAU. Chest Expansion Test. Available from: http://www.youtube.com/watch?v=SumtVr5c1Qg
- Living with a Chronic Disease – The Story of Ankylosing Spondylitis