Gota: Factores de riesgo, diagnóstico y tratamiento
La gota puede ser extremadamente dolorosa e incapacitante pero es extremadamente tratable en casi todos los pacientes. Es importante identificarla y tratarla a tiempo para evitar el dolor y las complicaciones. La gota es un problema importante en el pie, pero también puede afectar a muchas otras articulaciones.
- Introducción
- ¿Quién padece gota y por qué?
- ¿Qué articulaciones están implicadas en la artritis gotosa, y por qué es más común en el pie?
- ¿Cómo se ve y se siente un ataque de gota? Qué aspecto tendría un pie o un dedo del pie con gota?
- ¿Cómo se diagnostica la gota?
- ¿Cómo se puede tratar un ataque de gota?
- ¿Cómo se puede prevenir un ataque de gota?
- ¿Cuándo se considera la cirugía para la gota?
- ¿Cuáles son los posibles tratamientos futuros de la gota?
- Resumen
- Divulgaciones
- Más información
Introducción
La gota es una antigua enfermedad asociada a los depósitos de ácido úrico, especialmente en las articulaciones y los riñones.
Los egipcios identificaron el dolor local del pie, en el dedo gordo, como una enfermedad específica en el año 2640 a.C., antes de que se utilizara la palabra «gota». Fue descrita por Hipócrates, que señaló su elevada proporción entre hombres y mujeres y su asociación con el alcohol. El Dr. Thomas Sydenham (1624-1689) describió los bultos de ácido úrico (llamados tofos) que pueden verse en la gota, basándose en su propio sufrimiento personal. Sin embargo, hasta principios del siglo XIX, la gota no estaba bien separada de otros tipos inflamatorios de artritis. Sólo en el siglo XX se aclararon las vías de producción de ácido úrico en el organismo y se demostró la capacidad de los cristales de ácido úrico para producir inflamación articular.
La gota puede ser extremadamente dolorosa e incapacitante, pero es extremadamente tratable en casi todos los pacientes. Es más común en el dedo gordo del pie, y también es común en el mediopié, el tobillo y la rodilla. (Ver #3 abajo para más detalles sobre cómo la gota afecta a estas y otras articulaciones.)
Es importante identificarla y tratarla a tiempo para evitar el dolor y las complicaciones. Las mujeres no están libres del riesgo de gota, y comienzan a «alcanzar» a los hombres después de llegar a la menopausia.
Aunque el alcohol puede provocar ataques de gota, la genética es mucho más importante que el alcohol a la hora de definir quién padece gota, y muchos que nunca beben alcohol sufren de gota. De hecho, se cree que las familias reales francesas que padecían gota desarrollaron esta enfermedad más por el envenenamiento por plomo de las barricas utilizadas para su vino que por el vino en sí, ya que el plomo lesiona los riñones y perjudica su capacidad para eliminar el ácido úrico del sistema. Esta situación se ha reproducido en tiempos más recientes, cuando los bebedores de «whisky de la luna», a menudo elaborado en radiadores que contenían plomo, desarrollaron una gota asociada al envenenamiento por plomo («gota saturnina»). El exceso de peso corporal también se ha asociado a la gota. El burgués próspero y con sobrepeso con gota es una imagen europea clásica del siglo XIX, pero en realidad la gota afecta a personas de todas las clases económicas.
La gota es una enfermedad común. Se ha calculado que puede haber hasta cinco millones de enfermos de gota en Estados Unidos. Estimaciones aún más conservadoras sitúan esta cifra en más de dos millones (estimación de la Clínica Mayo). Los estudios de población tanto de la Clínica Mayo como de Taiwán han mostrado aumentos significativos en la prevalencia de la gota recientemente en comparación con los primeros años de la década de 1990.
La prevalencia de la gota ha aumentado tanto en las personas mayores como en las más jóvenes. El aumento en las personas más jóvenes no se explica, pero el aumento en las personas mayores, al menos en parte, se relaciona con el aumento de la duración de la vida, el aumento de peso (la obesidad se asocia con la gota) y el aumento del uso de diuréticos. Los diuréticos se utilizan comúnmente para la hipertensión, por ejemplo, y elevan los niveles de ácido úrico en la sangre y pueden aumentar el riesgo de gota.
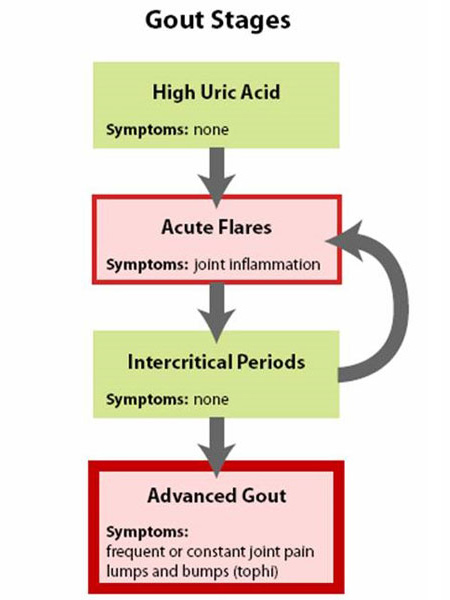
Figura 1: Etapas de la gota
![]()
![]()
Figura 2A y B: Dedo del pie normal (A) y dedo del pie con tofo gotoso (B)
La gota se entiende mejor si se considera que tiene cuatro etapas (Figura 1: Etapas de la gota).
- La primera fase es el ácido úrico elevado sin gota o cálculo renal, una fase que no presenta síntomas y que generalmente no se trata.
- La segunda fase es el «ataque agudo» – con dolor e inflamación.
- La tercera fase es el «tiempo entre ataques», cuando la persona se siente normal pero tiene riesgo de recurrencia.
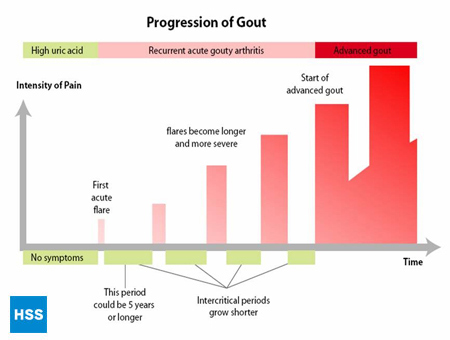
- La fase final es la «artritis gotosa crónica», en la que hay «bultos» de ácido úrico, o tofos (Figura 2a y 2b: ilustración de la articulación normal del dedo del pie y del tofo gotoso), ataques frecuentes de gota aguda y, a menudo, un grado de dolor incluso entre los ataques (Figura 3: progresión de la gota).
(Volver al inicio del artículo)
¿Quién padece gota y por qué?
La gota está claramente asociada a una acumulación de ácido úrico. El ácido úrico se produce como parte del metabolismo corporal de las purinas, que se producen a medida que el cuerpo descompone cualquiera de las muchas sustancias que contienen purinas, incluidos los ácidos nucleicos procedentes de nuestra dieta o de la descomposición de nuestras propias células.
La figura 4, a la izquierda, muestra una vía simplificada de las purinas al ácido úrico, y a la derecha muestra cómo funcionan los medicamentos para la gota, que se analizan con más detalle en las secciones 5 y 6 más adelante (Figura 4: Vía de las purinas al ácido úrico). Dependiendo del laboratorio, los valores normales de ácido úrico oscilan entre 3,6 mg/dL y 8,3 mg/dL. Cuanto más alto sea el nivel de ácido úrico en sangre, mayor será el riesgo de que se produzcan depósitos de ácido úrico en las articulaciones y los subsiguientes ataques de gota.
En los mamíferos distintos del hombre y los grandes simios, la enzima uricasa descompone el ácido úrico en alantoína, más soluble, que puede excretarse más fácilmente en la orina. Los seres humanos, que carecen de esta enzima, tienen niveles más altos de ácido úrico y, por tanto, están sujetos a la gota.
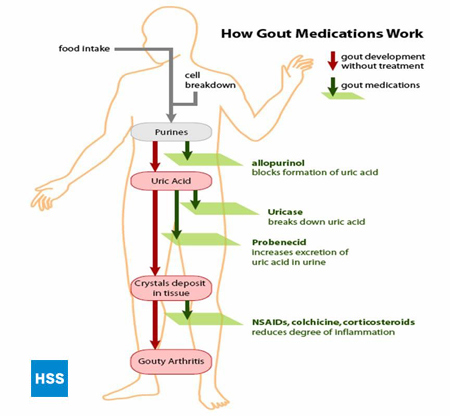
Figura 4: Vía de las purinas al ácido úrico
La gota puede desarrollarse en una persona ya sea porque está produciendo demasiado ácido úrico o porque es incapaz de poner suficiente en la orina (o ambos). La causa más común de la gota (alrededor del 90% de los casos) es la incapacidad de excretar suficiente ácido úrico en la orina. Esta incapacidad puede producirse por varias razones. La más común es un defecto genético en las sustancias denominadas transportadores de aniones orgánicos en el riñón, que conduce a una reabsorción excesiva de ácido úrico en el riñón y, por tanto, a un exceso de ácido úrico en la sangre. Sin embargo, también puede producirse un defecto en la excreción de ácido úrico debido a medicamentos, como los diuréticos, las dosis bajas de aspirina o el alcohol. La excreción defectuosa de ácido úrico también se produce cuando los riñones funcionan mal.
Alrededor del 10% de los casos de gota se deben a la sobreproducción de ácido úrico. Cuando el ácido úrico se produce en exceso, es elevado no sólo en la sangre sino en la orina, lo que aumenta el riesgo tanto de gota como de cálculos renales. Algunas personas producen en exceso ácido úrico debido a un defecto genético en una enzima de la vía de descomposición de las purinas (véase la figura 4), que provoca una actividad excesiva de esta vía. Dado que las células contienen ADN, y el ADN contiene purinas, cualquier cosa que aumente la descomposición de las células en el organismo puede provocar más ácido úrico y gota. Por ejemplo, si un paciente está recibiendo quimioterapia para un tumor, a medida que el tratamiento mata las células tumorales puede desarrollarse un ataque de gota o un cálculo renal como resultado de la descomposición de las purinas de esas células.
Los alimentos también pueden conducir a la sobreproducción de ácido úrico, como las carnes y salsas de carne y la cerveza, que contienen altos niveles de purinas.
Los hombres padecen gota más que las mujeres, y a edades más tempranas; la proporción entre hombres y mujeres es de 9:1. La edad más común de aparición es de los 40 a los 60 años. La gota es bastante rara en las mujeres hasta que llegan a la menopausia. Una de las teorías es que el estrógeno bloquea el transportador de intercambio aniónico (véase más arriba) en el riñón, lo que hace que se excrete más ácido úrico en la orina y, por tanto, se reduzca el nivel de ácido úrico en la sangre. La gota suele comenzar entre los 40 y los 60 años, aunque puede empezar antes de los 40 en el caso de quienes tienen una predisposición genética, y también puede aparecer por primera vez cuando alguien tiene 80 años.
En algunos casos, las lesiones pueden desencadenar un ataque de gota. Un «golpe en el dedo del pie» puede provocar un ataque de gota si ya había suficientes cristales de ácido úrico saturando el cartílago.
Cualquiera que sea el mecanismo del ácido úrico elevado, el acontecimiento clave en la gota es el movimiento de los cristales de ácido úrico hacia el líquido articular. Los mecanismos de defensa del organismo, incluidos los glóbulos blancos (neutrófilos), engullen los cristales de ácido úrico, lo que conduce a la liberación de sustancias químicas inflamatorias (denominadas citoquinas) que provocan todos los signos de inflamación, incluidos el calor, el enrojecimiento, la hinchazón y el dolor. Este ciclo también recluta más glóbulos blancos en la articulación, lo que acelera el proceso inflamatorio.
Cuando se piensa en la gota, Wortmann ha propuesto un modelo útil.1 Los cristales de ácido úrico pueden considerarse como cerillas, que pueden permanecer tranquilas o encenderse. Los cristales pueden estar presentes durante años en el cartílago, o incluso en el líquido articular, sin causar inflamación. Entonces, en algún momento, debido al aumento del número de cristales o a otro factor incitante, las cerillas se «encienden» y comienza la inflamación. Esta analogía es importante tanto para conceptualizar los cristales de ácido úrico en la articulación como para comprender los distintos tipos de tratamiento de la gota (véase más adelante), algunos de los cuales atacan la inflamación (echan agua sobre las cerillas encendidas) y otros eliminan los cristales de ácido úrico (quitan las cerillas).
(Volver al principio del artículo)
¿Qué articulaciones están implicadas en la artritis gotosa, y por qué es más común en el pie?
Como con todos los otros tipos conocidos de artritis, la gota tiene articulaciones particulares que tiende a atacar, y el pie es la ubicación más común de la gota. La gota favorece especialmente la articulación del juanete, conocida como la 1ª articulación metatarsofalángica, que es la primera articulación afectada en el 75% de los pacientes y la que finalmente se ve afectada en más del 90% de los que padecen esta enfermedad. (Figura 5: Localización de los ataques de gota). Se cree que esta articulación está especialmente implicada en la gota porque es la que recibe las mayores libras por pulgada cuadrada de presión al caminar o correr. El tobillo, la parte media del pie y la rodilla también son localizaciones comunes de la gota, así como la bursa que recubre el codo. Si no se trata, la gota puede afectar a varias articulaciones, incluidos los dedos y las muñecas. La articulación del hombro rara vez se ve afectada por la gota y la cadera prácticamente nunca.
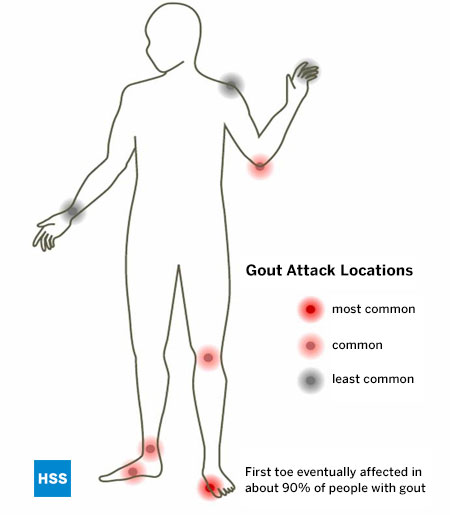
Figura 5: Localización de los ataques de gota
¿Cómo se ve y se siente un ataque de gota? Qué aspecto tendría un pie o un dedo del pie con gota?
Cuando se produce la gota, la articulación tiende a ser extremadamente dolorosa y está caliente, roja e hinchada (Figura 6: Dedo del pie con ataque agudo de gota). La inflamación que forma parte de un ataque de gota es sistémica, por lo que no es raro que la fiebre y los escalofríos, la fatiga y el malestar formen parte del cuadro de un ataque de gota.
![]()
Figura 6: Dedo del pie con un ataque agudo de gota
Los ataques de gota pueden producirse en articulaciones de aspecto normal o en articulaciones que tienen depósitos de ácido úrico fácilmente visibles. Estos depósitos se denominan tofos (Ver Figuras: 7a y 7b: Tofos en el pie y sobre el tendón de Aquiles, Figura 8: Tofos en el codo, Figura 9: Tofos en las manos y Figura 10: Tofos grandes en el dedo) y pueden estar en numerosas localizaciones, pero especialmente en los pies y en los codos. En la figura 9, el dedo meñique de la mano derecha está vendado ya que se acaba de extraer líquido de él, lo que demostró innumerables cristales de ácido úrico.
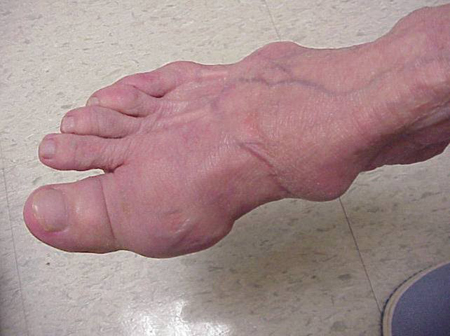
Figura 7a: Tofos en el pie
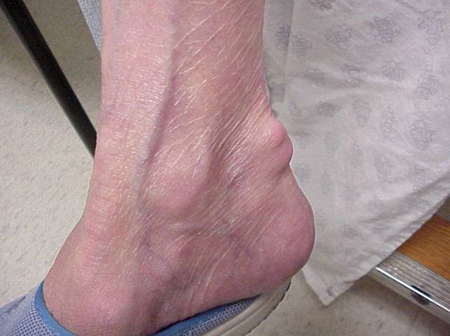
Figura 7b: Tophus sobre el tendón de Aquiles
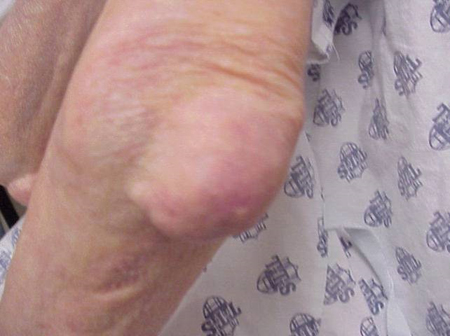
Figura 8: Tophus en el codo
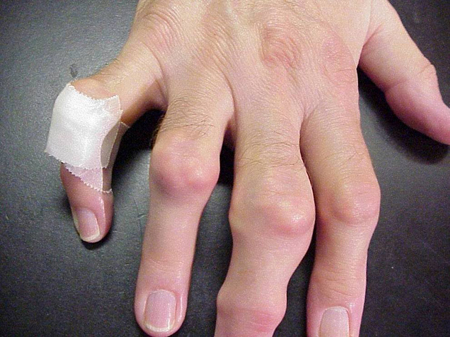
Figura 9: Tofos en las manos
![]()
Figura 10: Gran Tórax del Dedo
Aunque algunos ataques de gota se resuelven rápidamente por sí mismos, la mayoría se prolongan durante una semana, varias semanas o incluso más si no se tratan. Dado que los ataques de gota suelen ser bastante dolorosos y a menudo dificultan la marcha, la mayoría de los enfermos de gota solicitarán un tratamiento específico para su dolorosa afección.
(Volver al inicio del artículo)
¿Cómo se diagnostica la gota?
Dado que el tratamiento de la gota es de por vida, es muy importante realizar un diagnóstico definitivo. En un caso claro, un médico de atención primaria puede hacer el diagnóstico de gota con un alto nivel de confianza, pero a menudo hay dos o más causas posibles para un dedo del pie inflamado u otra articulación que tiene algunas de las características de la gota.
En general, el diagnóstico se hace identificando cristales de ácido úrico en el líquido articular o en una masa de ácido úrico (tofo). Estos pueden verse poniendo una gota de líquido en un portaobjetos y examinándolo con un microscopio polarizador, que aprovecha la forma en que los cristales de ácido úrico desvían la luz. Un no reumatólogo, cuando es posible, puede extraer líquido de la articulación aspirándolo con una pequeña aguja y enviarlo a un laboratorio para su análisis. Es probable que un reumatólogo tenga un accesorio polarizador en su microscopio en su consulta. Los cristales de la gota tienen forma de aguja, y son amarillos o azules, dependiendo de cómo estén dispuestos en el portaobjetos (Ver Figura 11: Cristales de ácido úrico bajo microscopía de luz polarizante).
![]()
Figura 11: Cristales de ácido úrico bajo microscopía de luz polarizada
Hay muchas circunstancias en las que, por muy ideal que sea, no se dispone de ningún fluido u otra muestra para examinar, pero es necesario hacer un diagnóstico de gota. Se ha establecido un conjunto de criterios para ayudar a realizar el diagnóstico de gota en este contexto (véase la Tabla 1- Diagnóstico de gota cuando no es posible la identificación de cristales).2
Estos criterios aprovechan las características de la gota que la separan de otros tipos de artritis inflamatoria, como la artritis reumatoide. Por ejemplo, la inflamación de la gota tiende a alcanzar un máximo en 24 horas, mientras que otros tipos de artritis tienden a evolucionar más lentamente. Asimismo, la presencia de enrojecimiento sobre una articulación, la afectación de la articulación del «juanete» y un nivel elevado de ácido úrico en sangre son características que hacen más probable la gota. El diagnóstico de gota se realiza en presencia de 6 de los 10 criterios enumerados en la Tabla 1.
Tabla 1: Diagnóstico de gota cuando no es posible la identificación de cristales
Idealmente, estarán presentes 6 de las 10 características siguientes:
- La inflamación alcanza un máximo en un día (aceleración rápida de la inflamación).
- Tener antecedentes de un episodio similar de inflamación
- Ataque de artritis en una sola articulación.
- Enrojecimiento de una articulación afectada (la gota es altamente inflamatoria)
- Afectamiento de la base del dedo gordo del pie en un lado (el lugar más común para la gota)
- Afectamiento de las articulaciones en la parte media del pie
- Elevación del ácido úrico en los análisis de sangre
- Hallazgo radiográfico de una inflamación de las articulaciones que no es simétrica
- Se analiza el líquido articular para detectar una infección y es negativo.
- La radiografía muestra cambios característicos de la gota, incluyendo quistes en el hueso y erosiones.
Cuando se hace el diagnóstico de gota, se debe evaluar al individuo para detectar las complicaciones de la gota:
- Es necesario buscar acumulaciones de ácido úrico (tofos), que pueden estar en numerosas localizaciones (ver Figuras 7-10).
- Se debe indagar sobre los antecedentes de cálculos renales, ya que un paciente con gota y cálculos renales probablemente requerirá una reducción más rápida y agresiva del ácido úrico (véase más adelante) que uno sin cálculos, para intentar evitar la formación recurrente de cálculos.
- Se ha demostrado en una amplia gama de estudios que un paciente con gota tiene un mayor riesgo de enfermedad coronaria, y debe someterse a una evaluación adecuada al riesgo coronario (por ejemplo, pruebas de laboratorio para el nivel de colesterol y triglicéridos).3
- Fármacos antiinflamatorios no esteroideos (AINE) o inhibidores de la COX-2
Ejemplos de AINE: Naproxeno 500mg dos veces al día, indometacina 25mg tres veces al día. Ejemplo de inhibidor de la COX-2: celecoxib 200mg dos veces al día. Posibles efectos secundarios: Elevación de la presión arterial, hinchazón de tobillos, malestar estomacal, úlcera (su uso a largo plazo puede suponer un mayor riesgo de infarto de miocardio o ictus, pero su uso para la gota suele ser a muy corto plazo). Utilizar con precaución si se tienen problemas renales o hepáticos. - Corticosteroides antiinflamatorios
Ejemplos de corticosteroides antiinflamatorios: Prednisona 40mg primer día, 30mg segundo día, 20mg tercer día, 10mg cuarto día. Posibles efectos secundarios: Elevación de la presión arterial, elevación del azúcar en sangre, cambios de humor. El uso a corto plazo, como en el caso de la gota, suele ser mucho mejor tolerado que el uso a largo plazo. Utilizar con precaución si se es diabético. - Colchicina
En el pasado, se utilizaban altas dosis de colchicina para los ataques de gota, pero esto tendía a causar diarrea en un gran número de pacientes. Se ha demostrado que las dosis más bajas de colchicina son tan eficaces como las altas para un ataque de gota, y se toleran mucho mejor. Suponiendo que no haya otros problemas médicos que requieran una dosis ajustada, para un ataque de gota un paciente recibiría dos comprimidos de colchicina, de 0,6 mg cada uno, lo antes posible tras el inicio de un ataque de gota. A continuación, recibiría un comprimido adicional una hora más tarde. La dosis de colchicina debe ajustarse en los pacientes con una función renal muy reducida. La colchicina tiene interacciones con algunos otros medicamentos, sobre todo con la claritromicina (Biaxin®). - Inyecciones locales de esteroides
Ejemplo de inyecciones de esteroides: se utilizan diferentes dosis en función del tamaño de la articulación afectada, y existen múltiples preparados. Posibles efectos secundarios: En un 1-2% de los casos, puede producirse una reacción local a la inyección, y la articulación puede empeorar temporalmente al día siguiente, requiriendo la aplicación de hielo. En los diabéticos, una sola inyección local puede elevar temporalmente la glucemia.
Es importante que se diagnostiquen los daños en los huesos causados por la gota, ya que los daños documentados son una clara indicación para el tratamiento a largo plazo (véase más adelante). Una vez iniciado el daño, es importante reducir el nivel total de ácido úrico en el cuerpo, lo que, por equilibrio, hace que el ácido úrico salga de las articulaciones. Esto se debe a que los niveles de ácido úrico en sangre y en las articulaciones alcanzan un determinado nivel, denominado «estado estacionario», a un nivel determinado de ácido úrico en sangre. Si se reduce el nivel en sangre, el nivel de ácido úrico en las articulaciones también disminuirá gradualmente. Esto hace que los ataques de gota disminuyan o cesen por completo con el tiempo, y que los tofos se reabsorban y se reduzcan o desaparezcan por completo.
Pueden adoptarse diferentes enfoques para reducir el ácido úrico corporal total. Se puede disminuir la producción de ácido úrico en el organismo (por ejemplo, mediante alopurinol, véase más adelante) o se puede aumentar la excreción de ácido úrico (por ejemplo, mediante probenecid, véase más adelante). Los cristales también pueden ser descompuestos en el cuerpo (ver 7a abajo, re: Rasburicase, y 7b abajo, re: uricase pegilada), pero el uso de este mecanismo está todavía en estudio en este momento. Esto puede ayudar a prevenir más daños.
Los rayos X son la técnica de imagen estándar para la gota (Ver Figuras 12-17: Figura 12: Gota de la base del primer dedo del pie; Figura 13: Gota de las articulaciones distales de los dedos; Figura 14: Cambio gotoso y calcificación de los tejidos blandos sobre la base del primer dedo del pie; Figura 15: Destrucción gotosa en múltiples articulaciones de los dedos; Figura 16: Erosión gotosa en el cúbito proximal del codo; Figura 17: Tophus grande visto como masa de tejido blando en el codo), pero en casos especiales, como cuando es necesario separar la gota de una infección o un tumor, serán útiles las imágenes por resonancia magnética (RM) (Figura 18: RM de la rodilla que muestra una masa de tejido blando con gota y una erosión de la rótula) o la ecografía (Figura 19: Estudio de Doppler de potencia que muestra una inflamación gotosa en la base del primer dedo del pie).
![]()
Figura 12: Gout of the Base of the 1st Toe
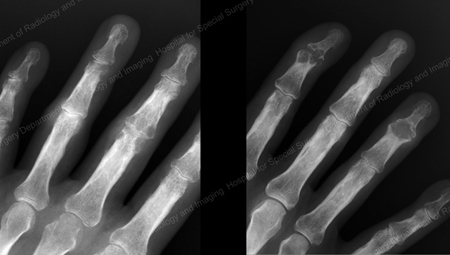
Figure 13: Gout of the Distal Finger Joints
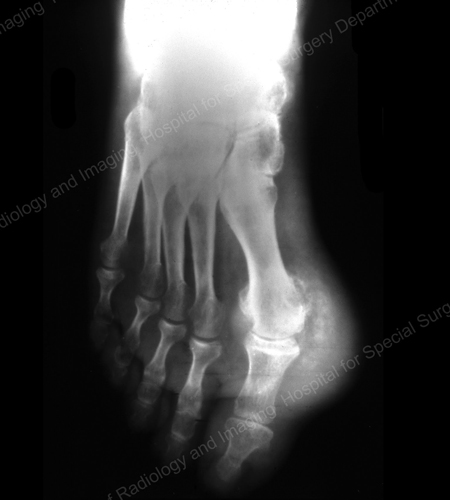
Figure 14: Gouty Change and Soft Tissue Calcification about the Base of the 1st Toe
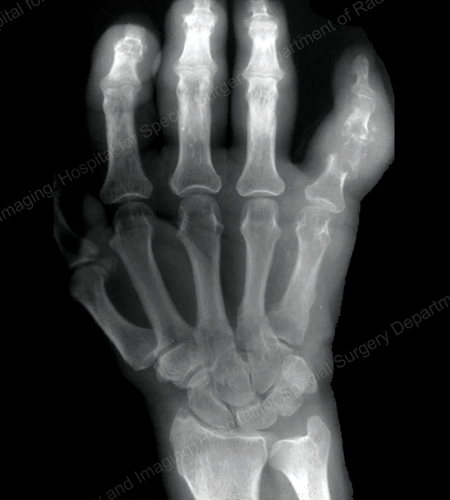
Figure 15: Gouty Destruction at Multiple Finger Joints
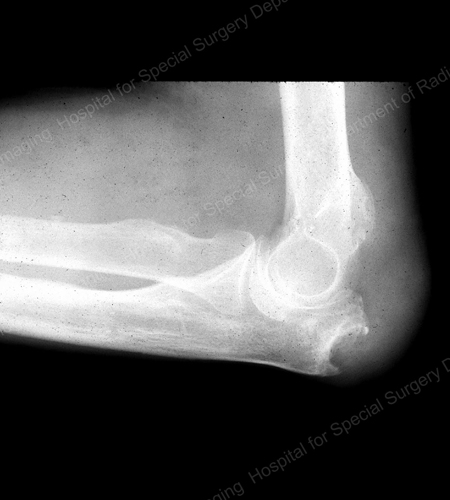
Figure 16: Gouty Erosion at the Proximal Ulna at the Elbow
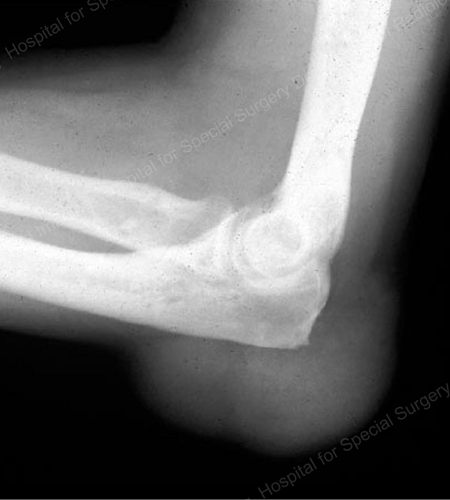
Figure 17: Gran tofo visto como masa de tejido blando en el codo
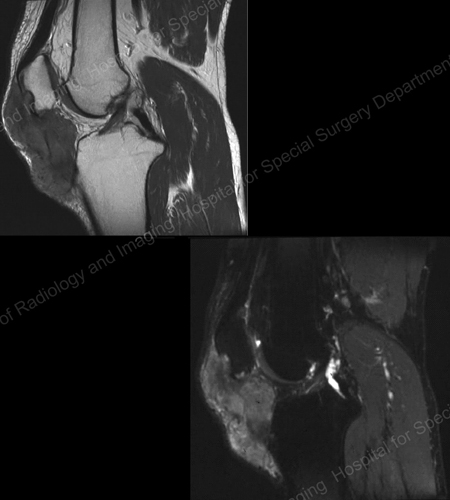
Figura 18: RMN de rodilla que muestra masa gotosa de tejidos blandos y erosión de la rótula
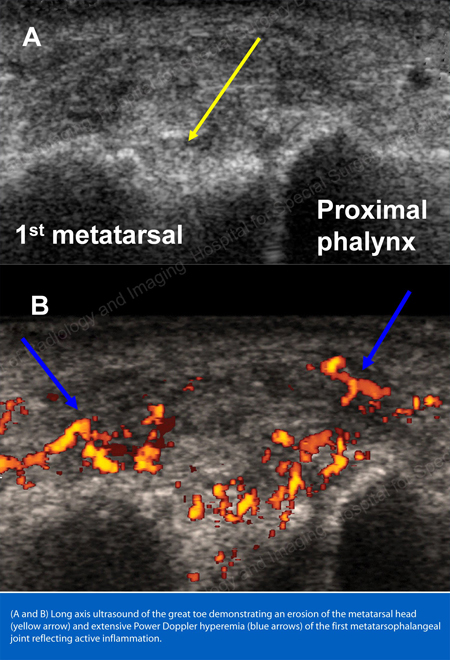
Figura 19: Estudio de Power Doppler que muestra una inflamación gotosa en la base del primer dedo del pie
Las articulaciones rojas y calientes, junto con la rápida aceleración del dolor articular, sugieren fuertemente la gota, y la identificación de los tofos, si están presentes (véanse las figuras 7-10) ayudan aún más.
Se debe hacer un esfuerzo especial para distinguir la gota de los otros tipos de artritis inducidos por cristales. Por ejemplo, la seudogota, causada por un tipo diferente de cristal (pirofosfato de calcio), provoca el mismo tipo de articulación caliente y roja, y la misma aceleración rápida del dolor que la gota. La seudogota puede distinguirse por la observación de los depósitos de calcio dentro de las articulaciones en las radiografías, que se depositan de forma diferente a como lo hacen en la gota. Cuando se examina el líquido de una articulación inflamada en la pseudogota, puede verse el cristal específico causante.
Un tercer tipo de artritis inducida por cristales, la enfermedad por depósito de hidroxiapatita, tiene un tipo de cristal que necesita estudios especiales (uno de ellos es la microscopía electrónica) para su identificación. La presencia de estos otros tipos de inflamación relacionada con los cristales enfatiza aún más el valor de identificar los cristales de ácido úrico como la causa de la artritis de un paciente en particular siempre que sea posible, para asegurar que se está tratando la afección correcta.
(Volver al inicio del artículo)
¿Cómo se puede tratar un ataque de gota?
El manejo de un ataque agudo de gota es muy diferente de la prevención de ataques posteriores. Consulte la Figura 4 para conocer el enfoque general del tratamiento y la prevención de la gota.
Los tratamientos utilizados para la prevención, como el alopurinol (véase más adelante), pueden empeorar la situación si se administran durante un ataque, por lo que deben retrasarse hasta que el ataque se haya resuelto durante varias semanas.
Hay una serie de medidas que pueden ayudar a resolver un ataque de gota. Consulte la Tabla 2 para ver un resumen de las estrategias de tratamiento para la gota aguda. Un principio es que el tratamiento para un ataque de gota debe instituirse rápidamente, ya que un tratamiento rápido a menudo puede ser recompensado con una rápida mejoría.
Si se permite que un ataque de gota dure más de un día o más antes de iniciar el tratamiento, la respuesta al tratamiento puede ser mucho más lenta.
Tabla 2: Medicamentos para tratar los ataques agudos de gota
a) Medidas físicas en el tratamiento de un ataque agudo de gota: Es importante levantarse del pie si el ataque de gota es en la extremidad inferior. Tratar de ignorar el ataque puede conducir a una duración más prolongada. Se ha demostrado que el hielo local ayuda (durante no más de 10 minutos seguidos, para evitar daños en la piel). La elevación de las piernas es útil para algunos.
b) Medicamentos para la gota aguda:
- Los agentes antiinflamatorios no esteroideos y los inhibidores de la COX-2 son el pilar de la terapia de los ataques agudos de gota en pacientes que no tienen contraindicaciones para ellos. Estos medicamentos incluyen agentes como el naproxeno (Naprosyn®), el ibuprofeno (Motrin®), el celecoxib (Celebrex®), la indometacina (Indocin®) y muchos otros. Estos agentes disminuyen de forma fiable la inflamación y el dolor de la gota. Sin embargo, los pacientes con úlceras, hipertensión, enfermedad coronaria y retención de líquidos deben tener cuidado con estos agentes, incluso para los cursos cortos (generalmente 3-7 días) necesarios para resolver un ataque de gota. Las dosis de antiinflamatorios no esteroideos necesarias para resolver un ataque de gota son más altas, ya que se necesita un efecto antiinflamatorio completo. Véanse ejemplos de dosificación en la Tabla 2. Las dosis de venta libre, por ejemplo, de ibuprofeno a 200 mg, dos comprimidos tres veces al día, suelen ser insuficientes.
- Los corticosteroides, como la prednisona y la metilprednisolona (Medrol®), son agentes antiinflamatorios bastante eficaces contra los ataques de gota. Los esteroides antiinflamatorios tienen una acción y unos efectos secundarios muy diferentes a los de los esteroides hormonales masculinos. Los esteroides antiinflamatorios tienen riesgos a largo plazo, como el adelgazamiento de los huesos y las infecciones, pero su riesgo para la terapia a corto plazo (por ejemplo, de 3 a 7 días) es relativamente bajo. Estos agentes pueden elevar la presión arterial y el nivel de azúcar en la sangre, por lo que pueden ser un problema para las personas con hipertensión no controlada o diabetes mellitus no controlada.
- La colchicina (Colcrys®) tiene un papel tanto en la prevención como en el tratamiento de los ataques de gota (véase más adelante la discusión de su papel en la prevención). Véanse los detalles sobre la colchicina para los ataques de gota en la Tabla 2. Una característica atractiva de la colchicina es su especificidad. Por ejemplo, puede resolver un ataque de gota, pero no ayuda a un brote de artritis reumatoide. Si el nivel de colchicina se acumula demasiado, como podría ocurrir si se administra una dosis habitual a un paciente con una enfermedad renal grave, puede producirse una toxicidad, como la supresión de la producción de células sanguíneas. En el pasado, la colchicina se utilizaba también por vía intravenosa, además de por vía oral. El uso intravenoso puede ser muy eficaz, y no causa diarrea por esta vía, pero este agente debe administrarse con extremo cuidado, ya que un error en la dosificación puede suprimir la producción de células sanguíneas de la médula ósea, y ser potencialmente mortal. Por esta razón, la colchicina intravenosa se utiliza muy raramente hoy en día. Los pacientes suelen preguntar por qué la colchicina, que ha estado disponible sin marca durante muchos años, es ahora un medicamento de marca (Colcrys®). Esto es el resultado del esfuerzo de la FDA por revisar y estandarizar la producción de medicamentos que han existido durante mucho tiempo y que no fueron revisados previamente por la FDA. La colchicina es uno de los pocos fármacos en los que se realizaron nuevos estudios (por ejemplo, de interacciones farmacológicas y reevaluación de la dosificación) en los que la FDA ha concedido el estatus de marca a un fabricante a pesar de que la forma sin marca llevaba mucho tiempo disponible.
- La inyección local de preparaciones cristalinas de corticoesteroides puede ser una opción excelente si una persona tiene un único ataque de gota articular. Las formulaciones inyectadas incluyen acetato de metilprednisolona (Depo-Medrol®), triamcinolona (Aristospan®) y betametasona (Celestone®). De estos preparados, la betametasona es el que dura menos tiempo en la articulación de estos preparados, pero la gota tiende a autolimitarse en pocas semanas, en cualquier caso, por lo que esta opción puede tener bastante éxito. La ventaja de la betametasona es que disminuye la probabilidad de que los brotes empeoren temporalmente al día siguiente de la inyección, que es la reacción adversa más común a las inyecciones locales de esteroides. La inyección local también conlleva un riesgo muy pequeño de introducir una infección en la articulación, pero tiene la ventaja de que si la gota aún no se ha diagnosticado definitivamente, se puede obtener una muestra de líquido a través de la misma aguja y analizarla para detectar la presencia de cristales de ácido úrico.
(Volver al principio del artículo)
¿Cómo se puede prevenir un ataque de gota?
El papel de la dieta en la prevención de la gota: Dado que los alimentos pueden desencadenar directamente los ataques de gota, está claro que los pacientes con gota deben recibir asesoramiento sobre cuáles son los más propensos a inducir los ataques. El control dietético puede ser suficiente en un paciente con ácido úrico ligeramente elevado, por ejemplo, 7,0 mg/dL (teniendo en cuenta que cualquier nivel de ácido úrico por encima de 6,0 se considera elevado para un paciente con gota, incluso si está dentro de lo que el laboratorio llama el «rango normal»)
Para aquellos con un nivel más alto, por ejemplo, 10.0 mg/dL, la dieta por sí sola no suele prevenir la gota. En el caso de esta última, incluso una dieta muy estricta sólo reduce el ácido úrico en sangre en aproximadamente 1 mg/dL, lo que no es suficiente, en general, para evitar que el ácido úrico se precipite en las articulaciones. El punto de corte en el que los pacientes con gota parecen reducir drásticamente su número de ataques es cuando su nivel de ácido úrico se sitúa por debajo de 6,0 mg/dL.4
Con las salvedades anteriores, la atención a la dieta en los pacientes con gota es útil, y especialmente cuando se empieza a tomar la medicación para reducir el ácido úrico (que puede, paradójicamente, desencadenar inicialmente los ataques de gota). Hay algunos principios básicos de la dieta en la gota que han resistido diversos estudios: limitar las carnes rojas y las salsas de carne, limitar el marisco y limitar el alcohol, especialmente la cerveza.5,6 Las carnes rojas y el marisco (por ejemplo, las vieiras, las gambas y los mejillones) deberían, idealmente, consumirse con menos frecuencia y en porciones más pequeñas (por ejemplo, 3 onzas). Todos los tipos de alcohol provocan una mayor reabsorción de ácido úrico por parte de los riñones, lo que eleva los niveles de ácido úrico en sangre, pero la cerveza tiene su propio nivel elevado de purinas, por lo que contribuye a la elevación del ácido úrico en sangre de dos formas diferentes. La proteína vegetal se descompone en purina, pero no parece ser un factor significativo que contribuya a la gota. Los productos lácteos bajos en grasa, a pesar de que las proteínas suaves se descomponen en purina, tampoco parecen contribuir al riesgo de gota (e incluso pueden ser protectores).5 Algunos carbohidratos, como la avena, el germen de trigo y el salvado, tienen un contenido moderado de purina, pero no se ha demostrado que sean factores significativos de riesgo de gota. Para quienes estén interesados en lograr la máxima disminución del ácido úrico por medios dietéticos, en la sección «Libros sobre la gota» que aparece más abajo se enumeran dos «Libros de cocina para los que odian la gota» y los cuatro libros de cocina pueden adquirirse en línea.
b) El papel de la actividad física en la prevención de la gota: Junto con la dieta, la actividad física puede ayudar a la pérdida de peso, y la gota se ha asociado con el sobrepeso.7 en pacientes con gota bien establecida, especialmente si las radiografías han demostrado daño articular en el pie, un programa de ejercicio de bajo impacto es razonable. Un programa de ejercicio combinado con la dieta en la gota puede reducir el riesgo de ataques.7 Si parece que un ataque se produce en la extremidad inferior, se aconseja a los pacientes que intenten no estar de pie, ya que el impacto parece empeorar los ataques de gota. Los indicios de la aparición de un ataque de gota incluyen hinchazón local, calor, enrojecimiento y sensibilidad en una articulación, especialmente en el pie, el tobillo o la rodilla. Algunos pacientes tienen fiebre y escalofríos como primera advertencia de que se avecina un ataque de gota.
c) El papel de la medicación en la prevención de la gota: (véase la Tabla 3 para el resumen de los medicamentos para prevenir los ataques de gota.)
Tabla 3: Medicamentos para prevenir los ataques de gota
- Alopurinol y febuxostat: para disminuir la producción de ácido úrico
- Probenecid y lesinurad: para aumentar la excreción de ácido úrico
- Pegloticasa: para aumentar la descomposición del ácido úrico
- Colchicina: para disminuir la capacidad de los cristales de ácido úrico de causar inflamación.
1. Medicamentos estándar en la prevención de los ataques de gota:
i. Colchicina (Colcrys®): utilizando la analogía de las «cerillas» comentada anteriormente1, el uso de la colchicina puede considerarse como un «amortiguador» de las «cerillas» del ácido úrico. La colchicina no disminuye la reserva de ácido úrico del organismo, pero sí la intensidad de la reacción inflamatoria del cuerpo a estos cristales. Estudios recientes han demostrado que al menos uno de los mecanismos de acción de la colchicina es actuar para prevenir una cascada de reacciones que conducen a la producción de interleucina 1-beta, que es una proteína inflamatoria (citoquina), que es importante en la inflamación gotosa.8
Cuando se utiliza como uno o dos comprimidos al día (0,6 mg cada uno), la mayoría de las personas toleran bien este medicamento, y esta dosis puede ayudar a prevenir los ataques de gota. Algunos médicos comenzarían con la colchicina después de un ataque muy grave o dos moderadamente graves de gota, y más allá de eso, utilizarían alopurinol. Si un paciente tiene dos ataques de gota en los mismos 12 meses, generalmente se recomienda que sea tratado con un medicamento para reducir el ácido úrico, lo que la colchicina no logra. Véase más abajo la discusión sobre los agentes reductores del ácido úrico, el alopurinol y el probenecid. El uso a largo plazo de la colchicina tiene un efecto poco frecuente sobre los nervios y los músculos, por lo que se controla un análisis de sangre del músculo (CPK) a intervalos de aproximadamente seis meses en los pacientes que toman colchicina de forma regular. La colchicina también desempeña un papel importante cuando los pacientes comienzan la terapia con alopurinol (véase más adelante) para prevenir el aumento de los ataques de gota que puede producirse cuando se comienza a tomar alopurinol. La colchicina, en ese caso, suele retirarse a los seis meses aproximadamente, suponiendo que no se hayan producido ataques de gota.
ii. Alopurinol: Este agente es actualmente el fármaco más utilizado para la prevención de la gota. El alopurinol bloquea la enzima xantina oxidasa, que bloquea la descomposición de las purinas, disminuyendo así la cantidad total de ácido úrico del organismo. El alopurinol es eficaz en la prevención de la gota, sea cual sea el mecanismo de la elevación del ácido úrico. Tanto si una persona produce demasiado ácido úrico como si tiene dificultades para excretarlo a través del riñón, la disminución de la producción de ácido úrico por parte de alopurinol conduce al mismo objetivo: una disminución del ácido úrico corporal total.
Dentro de la semana siguiente a la toma de una dosis, el ácido úrico disminuye significativamente con alopurinol. La reacción adversa más común al alopurinol es un aumento de los ataques de gota al principio del tratamiento. Por este motivo, al principio suele iniciarse junto con la colchicina (véase más arriba), de modo que mientras se eliminan lentamente las «cerillas «1 , se «amortiguan» las que quedan. Otras reacciones adversas al alopurinol son las erupciones cutáneas, las anomalías en los análisis de sangre del hígado y, ocasionalmente, el descenso del recuento de glóbulos blancos. La ampicilina, un antibiótico, parece causar más erupciones en los pacientes que ya toman alopurinol. Un efecto secundario poco frecuente, pero muy grave, es el síndrome de hipersensibilidad al alopurinol, que puede cursar con una erupción cutánea grave junto con una anormalidad grave del hígado y las células sanguíneas. Se ha informado de que este síndrome es más probable si el paciente tiene una función renal anormal.9 Aunque existe un debate importante sobre este punto10 , en general se acuerda que los pacientes con una función renal anormal deben empezar a tomar alopurinol a dosis bajas y aumentarlas, para asegurar que el alopurinol se excreta de forma efectiva. El nivel de ácido úrico en estos pacientes se sigue de cerca, y el nivel de ácido úrico se utiliza como guía a medida que se aumenta lentamente la dosis de alopurinol. La gravedad del síndrome de hipersensibilidad al alopurinol es un recordatorio de que deben utilizarse criterios específicos para decidir qué pacientes deben ser tratados con alopurinol (Ver Tabla 4: Razones para utilizar la medicación para reducir el ácido úrico).
Tabla 4: Razones para utilizar medicación para reducir el ácido úrico
- Gota con más de dos ataques al año, ya sea por sobreproducción de ácido úrico o por dificultad para excretarlo
- Colecciones crónicas visibles de ácido úrico (tofos)
- Alto nivel de ácido úrico en la orina (más de 800 mg por 24 horas), especialmente si hay antecedentes de cálculos renales
- Fracaso de otras opciones para controlar la artritis de la gota (por ejemplo, fracaso del probenecid)
- Cuando una persona está recibiendo quimioterapia para una leucemia o un linfoma y se espera que se eliminen muchas células tumorales (ya que uno de los productos de descomposición de las células es la purina que se descompone en ácido úrico)
iii. Febuxostat (Uloric®): este medicamento fue aprobado por la FDA en febrero de 2009 para tratar a los pacientes con gota reduciendo sus niveles de ácido úrico. Funciona de forma similar al alopurinol en el sentido de que inhibe la xantina oxidasa, una enzima clave en la vía que produce el ácido úrico, y por lo tanto reduce el nivel total de ácido úrico en el cuerpo.
Al igual que el alopurinol, el efecto secundario más común del febuxostat es la aparición de un brote de gota después de empezar a tomar este medicamento. Al igual que con el alopurinol, es razonable, siempre que sea posible, añadir una medicación preventiva, como la colchicina, durante al menos los primeros seis meses después de iniciar febuxostat para ayudar a evitar los brotes de gota. Más adelante, a medida que el ácido úrico corporal total disminuye, esto generalmente ya no será necesario.
Una ventaja potencial de febuxostat es que es estructuralmente bastante diferente del alopurinol, y por lo tanto es probable que pueda utilizarse en pacientes que son alérgicos al alopurinol. Hasta la fecha sólo se ha estudiado un número limitado de pacientes alérgicos al alopurinol, pero el fármaco fue tolerado por esos pacientes. Otra ventaja es que su excreción es gestionada más por el hígado que por el riñón, a diferencia del alopurinol, por lo que febuxostat puede tener alguna ventaja en pacientes con disfunción renal.
A diferencia del alopurinol, que interactúa con la warfarina (Coumadin®), febuxostat no tuvo esta interacción cuando se estudió. Febuxostat está aprobado por la FDA para comenzar con 40mg diarios, y si el ácido úrico no ha alcanzado el objetivo (menos de 6,0mg/dL) después de dos semanas de tratamiento, la dosis puede aumentarse a 80mg diarios. La dosis de 80mg de febuxostat hizo que más pacientes alcanzaran menos de 6mg/dL de ácido úrico que 300mg de alopurinol, la dosis de alopurinol más utilizada. Los reumatólogos suelen ajustar dosis de alopurinol superiores a 300mg cuando es necesario para alcanzar el objetivo de ácido úrico, aunque la bibliografía sobre dosis más altas de alopurinol es limitada.
Los pacientes con un nivel de ácido úrico controlado y que les va bien con alopurinol no parecerían tener ninguna razón para cambiar a este nuevo agente, en vista del menor coste de alopurinol y de los 40 años de historia de un historial de seguridad muy bueno en general (véase la discusión sobre «alopurinol» más arriba).
En marzo de 2018, se publicó un estudio sobre la seguridad cardíaca de alopurinol frente a febuxostat. Este estudio analizó a 5.000 pacientes, todos ellos con algún antecedente de enfermedad cardiovascular, ya sea infarto de miocardio, ictus, minictus o necesidad de cirugía cardíaca urgente por enfermedad coronaria. El estudio analizó si una combinación de resultados cardiovasculares (ataque cardíaco, accidente cerebrovascular, muerte cardíaca, miniaccidente cerebrovascular, cirugía cardíaca urgente por enfermedad coronaria) era más frecuente en el grupo de alopurinol o en el de febuxostat. Para la combinación de estos resultados, los dos medicamentos eran iguales. Sin embargo, la muerte cardíaca fue mayor en el grupo de febuxostat. Hubo algunos problemas para interpretar el estudio, ya que casi todos los pacientes que murieron ya habían dejado su medicación para la gota, ya fuera alopurinol o febuxostat. También hubo una alta tasa de abandono en el estudio de 5 años. Muchos reumatólogos no creen que este sea un estudio definitivo, y hay otros datos que no muestran un mayor riesgo cardíaco con febuxostat. Sin embargo, la FDA ha interpretado este estudio y ha puesto una advertencia sobre febuxostat de que debe usarse en segunda línea, después de alopurinol.
Ahora que la FDA ha puesto esta advertencia sobre febuxostat, incluso en personas con anomalías renales sería probable que empezáramos primero con alopurinol. Para las personas que ya están en febuxostat y que nunca tomaron alopurinol, es una decisión de caso individual sobre si cambiar a alopurinol. Es una decisión difícil, ya que toleran el febuxostat y pueden no tolerar el alopurinol. El alopurinol tiene un mayor riesgo de reacción cutánea grave en personas con anomalías en la función renal, y las personas con esta anomalía suelen ser las que toman febuxostat. Después de considerar todos estos datos, muchos pacientes en esta situación han optado por seguir tomando febuxostat, pero cada persona, con su médico, toma esta decisión.
iv. Probenecid: Este medicamento aumenta la cantidad de ácido úrico que se excreta en la orina, al disminuir la cantidad que es reabsorbida por el riñón. Los medicamentos que pueden hacer que salga más ácido úrico en la orina se llaman agentes uricosúricos. El probenecid es el principal agente de este tipo que se utiliza en EE.UU. El probenecid puede tener éxito a la hora de reducir el ácido úrico en sangre por debajo de 6,0, y reducir o prevenir los ataques de gota.
Al igual que el alopurinol, puede producirse un aumento del número de ataques de gota cuando se empieza a tomar probenecid, y por esta razón se suele administrar colchicina durante los primeros seis meses de tratamiento. Sin embargo, a diferencia del alopurinol, al principio del tratamiento el probenecid puede aumentar el ácido úrico en la orina, lo que podría provocar la aparición de un cálculo renal. Por esta razón, es razonable comprobar la presencia de ácido úrico en una muestra de orina de 24 horas antes de iniciar el tratamiento con probenecid, y si el resultado es >800 mg/24 horas, debe reconsiderarse el tratamiento. Si el resultado está en el límite, como mínimo se aconseja al paciente que beba más líquidos, para ayudar a prevenir los cálculos renales al principio del tratamiento. También hay medicamentos que pueden cambiar la acidez de la orina, y al alcalinizar la orina en tal caso se puede disminuir el riesgo de cálculos renales (el ácido úrico es más soluble en medio alcalino, por lo que es menos probable que se cristalice). El probenecid también puede causar una erupción, pero parece menos probable que el alopurinol cause una reacción de hipersensibilidad muy grave. El probenecid no es eficaz si el paciente tiene una disfunción renal. Demostración de la eficacia de lesinurad, en combinación con alopurinol, para conseguir que los pacientes alcancen su objetivo de ácido úrico.
12 Sundy JS et al: Reducción de los niveles de urato plasmático tras el tratamiento con dosis múltiples de pegloticasa (uricasa conjugada con polietilenglicol) en pacientes con gota con fracaso de tratamiento: Resultados de un estudio aleatorio de fase II. Arthritis Rheum 58:9, 2882-2891, 2008.
13 Sundy JS et al: Efficacy and Safety of Intravenous Pegloticase (PGL) in treatment failure gout (TFG): Resultados de Gout-1 y Gout-2. European League Against Rheumatism Abstract THU0446, junio de 2009. Abstract from European League Against Rheumatism Meeting 2009
14 Baraf, HSB et al: Reduction of tophus size with pegloticase (PGL) in treatment failure gout (TFG): Results from Gout-1 and Gout-2, European League Against Rheumatism Abstract OP-0047, June 2009. Abstract from European League Against Rheumatism Meeting 2009
15 So A et al: A pilot study of IL-1 inhibition by anakinra in acute gout. Arthritis Research & Therapy 9(2):R28, 2007. Datos iniciales de que anakinra era eficaz en los brotes de gota.
16 Terkeltaub R et al: The interleukin 1 inhibitor rilonacept in treatment of chronic gouty arthritis: results of a placebo-controlled, monosequence crossover, non-randomised, single-blind pilot study. Annals of Rheumatic Disease 68:1613-1617, 2009
17 So A at al: Canakinumab (ACZ885) Vs. Triamcinolone Acetonide for Treatment of Acute Flares and Prevention of Recurrent Flares in Gouty Arthritis Patients Refractory to or Contraindicated to NSAIDs and/or Colchicine. American College of Rheumatology Abstract LB4, octubre de 2009. Abstract from American College of Rheumatology Meeting, Oct. 2009
18 Fitz-patrick D et al: Abstract 150: Effects of a Purine Nucleoside Phosphorylase Inhibitor, BCX4208, on the Serum Uric Acid Concentrations in Patients with Gout. Abstract from the American College of Rheumatology Meeting November 2010.
(Go back to top of article)
Updated: 12/18/2017
Authors

Attending Physician, Hospital for Special Surgery
Professor of Clinical Medicine, Weill Cornell Medical College