Spondylarthrite ankylosante (spondyloarthrite axiale)
Rédacteur original – Thomas Rodeghero Principaux contributeurs – Laura Ritchie, Kalyani Yajnanarayan, Mathieu Henrotte, Vanwymeersch Céline et Jack Rubotham
Définition/Description

La spondyloarthrite axiale est une spondyloarthrite séronégative de la colonne vertébrale et du bassin. Le terme spondyloarthrite axiale n’est utilisé que depuis 2009, date à laquelle les critères de classification de l’Assessment of Spondyloarthritis International Society Axial Spondyloarthritis (ASAS) ont été élaborés. Les critères ASAS ont permis, pour la première fois, une identification plus précoce de la spondyloarthrite axiale par l’imagerie par résonance magnétique (IRM).
La spondyloarthrite axiale est utilisée pour décrire les patients qui présentent une spondyloarthrite axiale non radiographique et radiographique. La spondyloarthrite axiale non radiographique ne se voit pas à la radiographie, mais il y a des changements à l’IRM. La spondyloarthrite axiale radiographique est également connue sous le nom de spondylarthrite ankylosante (SA).
La spondyloarthrite axiale affecte principalement la colonne vertébrale, avec des changements inflammatoires provoquant des douleurs, une raideur et une perte de mouvement dans le dos. Elle entraîne souvent des modifications des articulations sacro-iliaques, des articulations apophysaires, des articulations costo-vertébrales et des articulations des disques intervertébraux. Elle provoque des douleurs dorsales inflammatoires caractéristiques, entraînant des déficiences structurelles et fonctionnelles et une réduction de la qualité de vie. Les articulations touchées deviennent progressivement raides et sensibles en raison d’une formation osseuse au niveau de la capsule articulaire et du cartilage. Elle entraîne une diminution de l’amplitude des mouvements et, à un stade avancé, peut donner à la colonne vertébrale un aspect semblable à celui du bambou, d’où le nom alternatif de « colonne vertébrale en bambou ».
Bien qu’elle ne soit pas souvent reconnue, la spondyloarthrite axiale peut également provoquer des douleurs articulaires périphériques, notamment au niveau des hanches, des genoux, des chevilles, ainsi que des épaules et du cou. Elle touche les articulations synoviales et cartilagineuses, ainsi que les sites d’attache tendineux et ligamentaires. Un diagnostic et un traitement précoces permettent de contrôler la douleur et la raideur et peuvent réduire ou prévenir une déformation importante.
Anatomie cliniquement pertinente
La douleur dans la SA peut être causée par une sacroiliite, une enthésite et une spondylite. Dans un premier temps, les articulations sacro-iliaques, situées dans la partie lombaire du dos, qui relient la colonne vertébrale et le bassin, sont endommagées. Par la suite, l’inflammation se déplace vers les enthèses, où les ligaments et les tendons s’intègrent à l’os. Finalement, la colonne vertébrale est affectée par cette inflammation. La colonne vertébrale est normalement constituée de 24 vertèbres, reliées entre elles par des ligaments et séparées par des disques intervertébraux.
Les patients diagnostiqués avec la SA forment des dépôts de calcium dans les ligaments entre et autour des disques intervertébraux. Une accumulation de ces dépôts entraîne une ossification , partant du rebord vertébral vers l’annulus fibrosis et caractérisée par des syndesmophytes. Dans les cas très avancés, la colonne vertébrale peut fusionner en raison de la formation osseuse.
Epidémiologie /Etiologie

Le SA affecte 0,1 à 1,4% de la population. Il existe un rapport homme/femme de 2:1 pour la spondyloarthrite axiale radiographique et de 1:1 pour la spondyloarthrite axiale non radiographique. L’apparition des symptômes se produit généralement entre 20 et 40 ans. Dans moins de 5 % des cas, les symptômes se manifestent après 45 ans. La SA est plus répandue en Europe (moyenne de 23,8 pour 10 000) et en Asie (moyenne de 16,7 pour 10 000) qu’en Amérique latine (moyenne de 10,2 pour 10 000).
L’étiologie de la SA n’est pas entièrement comprise. Bien qu’un lien fort ait été établi d’interactions complexes entre le fond génétique et les facteurs environnementaux. Des études ont montré que des facteurs tels que le bagage génétique, l’infection microbienne, les anomalies endocriniennes et la réaction immunitaire sont liés à la survenue du SA. En outre, une relation directe entre la SA et l’antigène leucocytaire humain (HLA)-B27 d’histocompatibilité majeure a également été déterminée. Le rôle exact de cet antigène est inconnu, mais on pense qu’il agit comme un récepteur pour un antigène incitatif conduisant à la SA. Le HLA-B27 est présent chez 90 à 95 % des patients atteints de spondylarthrite ankylosante, contre une incidence de 6 à 9 % dans la population normale. Des facteurs environnementaux ou bactériens peuvent également être un élément déclencheur.
Au départ, il y a une infiltration de l’os sous-chondral par du tissu de granulation qui provoque de petites lésions, conduisant finalement à une érosion articulaire (le cartilage adjacent est déformé ce qui produit une surface très irrégulière). Ces lésions de l’anneau finissent par s’ossifier, ce qui entraîne un effet de fusion des segments rachidiens et une ressemblance avec le bambou. Dans la colonne vertébrale, cela se produit à la jonction des vertèbres et des fibres annulaires du disque intervertébral.
Lorsque la synovie est le tissu affecté, on observe une infiltration par des macrophages et des lymphocytes. Elle est suivie d’un remplacement du cartilage ou du tissu fibreux par une invasion fibroblastique cicatricielle qui s’ossifie rapidement. La réponse inflammatoire dans l’os adjacent au fibrocartilage, au ligament ou au périoste impliqué est souvent assez sévère. La colonne vertébrale peut ressembler à une discite infectieuse lorsqu’elle est initialement impliquée, ce qui peut être une source supplémentaire de confusion pour le thérapeute traitant.
Caractéristiques/présentation clinique du mal de dos inflammatoire
Un mal de dos inflammatoire doit être envisagé si deux ou plusieurs des caractéristiques suivantes sont présentes. De plus, la présence de quatre ou caractéristiques est considérée comme un diagnostic.
- Insidieuse apparition de douleurs dorsales dans les articulations sacro-iliaques (SI) et les régions fessières (se présentant comme des douleurs fessières alternées), qui progressent pour impliquer l’ensemble de la colonne vertébrale
- Age de début moins de 45 ans
- Durée de plus de 3 mois
- Raidesse matinale durant plus de 30 minutes
- Se réveiller dans la seconde moitié de la nuit en raison de la douleur, mais qui s’atténue au lever
- La douleur et la raideur augmentent avec l’inactivité et s’améliorent avec l’exercice
Plus spécifiques à la SA, les caractéristiques cliniques suivantes peuvent être décrites :
- Introduction des articulations périphériques, des yeux, de la peau et des systèmes cardiaque et intestinal
- L’affection oculaire survient chez environ 25 % des patients sous forme d’iridocyclite ou de conjonctivite
- Les articulations autres que celles du squelette axial peuvent être touchées par une arthrite inflammatoire et une synovite. The hips, shoulder and knees are commonly and most severely affected of the extremity joints
- Complaints of intermittent breathing difficulties due to a reduction in chest expansion. This reduction in chest wall excursion, notably less than 2 cm, can be a characteristic of AS because chest wall excursion is an indicator of decreased axial skeleton mobility
- Intermittent low-grade fever, fatigue, or weight loss can occur
Differential Diagnosis
Common disorders to consider as differential diagnoses with AS are:
- Degenerative Disc Disease
- Herniated Intervertebral Disc
- Fractures and/or dislocation
- Osteoarthritis
- Spinal Stenosis
- Spondylolisthesis, Spondylolysis, and Spondylosis
- Reactive arthritis
- Inflammatory bowel-related arthritis
- Hyperostose squelettique idiopathique diffuse (DISH)
- Arthrite rhumatoïde
- Arthrite psoriasique
- Syndrome de Reiter (plus léger avec une sacroiliite asymétrique)
Procédures de diagnostic
Le diagnostic de SA est généralement posé par une combinaison d’examens subjectifs et physiques approfondis, de données de laboratoire et d’études d’imagerie. Les données de laboratoire courantes comprennent des analyses sanguines visant à déterminer la présence de l’antigène HLA-B2 ou de substances indiquant un processus inflammatoire :
Critères d’aide au diagnostic en soins primaires
- Manifestations périphériques, telles que dactylite, enthésite ou arthrite, notamment du fascia plantaire ou du tendon d’Achille
- Une histoire familiale de SA ou de troubles apparentés. Un parent au premier ou au deuxième degré atteint de spondylarthrite ankylosante, de psoriasis, d’uvéite, d’arthrite réactive ou de maladie intestinale inflammatoire
- Symptômes de douleurs dorsales inflammatoires
- Psoriasis, maladie intestinale inflammatoire ou antécédents d’uvéite
- Protéine C-réactive (CRP) élevée, lorsque des causes telles qu’une infection de la colonne vertébrale ou un cancer ont été exclues. Il s’agit également d’un marqueur d’inflammation, que l’on retrouve chez 50 à 70 % des personnes atteintes de SA. Les patients atteints de SA peuvent présenter des taux de CRP allant de > 6 mg/L (légèrement élevé) à 20 – 30 mg/L
- Des douleurs dorsales qui s’améliorent après 24 – 48 heures de traitement avec un anti-inflammatoire non stéroïdien
- Un test HLA-B27 positif : Le test HLA B27 est positif chez 80 à 90 % des patients atteints de SA, davantage dans la population caucasienne et les Afro-Américains. L’antigène HLA-B27 est également présent dans d’autres affections inflammatoires des intestins ou des articulations
- Sacroiliite à la radiographie ou à l’IRM
- Vitesse de sédimentation érythrocytaire (ESR) : C’est un test sanguin pour l’inflammation, chez environ un tiers des patients atteints de SA, il y a une augmentation de l’ESR observable dans les exacerbations de la maladie, mais d’autres conditions peuvent également provoquer un ESR élevé
Les tests de laboratoire sont spécifiques et souvent plus utiles pour exclure d’autres diagnostics plutôt que de confirmer la SA. En combinaison avec d’autres symptômes cliniques, le diagnostic peut souvent être rendu plus précis.
Détection de la SA par imagerie médicale
- Les radiographies sont traditionnellement considérées comme la modalité d’imagerie la plus utile dans la maladie établie, bien qu’elles puissent être normales dans les phases précoces
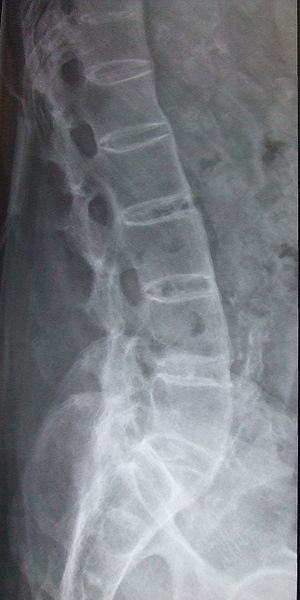
Les radiographies mettent en évidence les zones où l’os a été usé par l’affection. Les vertèbres de la colonne vertébrale peuvent commencer à fusionner entre elles car les ligaments qui les relient se calcifient.
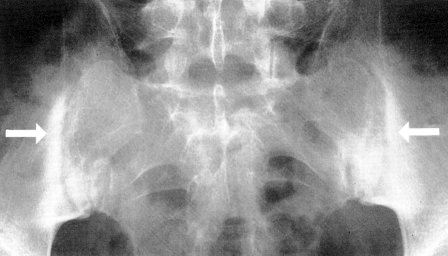
- L’IRM est également utilisée pour détecter une inflammation sur l’IRM qui est suggestive d’une sacroiliite. L’IRM des articulations sacro-iliaques est plus sensible que la radiographie simple ou le scanner pour mettre en évidence une sacroiliite. La sacroiliite se manifeste initialement par un flou dans la partie inférieure de l’articulation, puis des érosions osseuses ou une sclérose se produisent et un élargissement ou une fusion éventuelle de l’articulation
- Carré du corps vertébral
- Apparence d’épine de bambou
- La calcification du ligament interépineux peut donner une apparence d’épine de poignard
- Déformation en hachette
- Érosions sous-chondrales, sclérose et prolifération sur le côté iliaque des articulations SI
- Pontage ou fusion de la symphyse pubienne
Le critère de classification de New York modifié (mNYCC) était auparavant utilisé pour diagnostiquer la spondyloarthrite axiale. Le mNYCC combine les résultats cliniques et les études radiographiques. Les résultats radiographiques sont notés sur une échelle de 0 à 4, où 0 représente des résultats normaux et 4 une ankylose complète. Un diagnostic définitif est envisagé avec les combinaisons radiographiques suivantes :
- Grade 3 ou 4 au niveau des articulations SI bilatérales sur la radiographie avec au moins une constatation clinique
- Grade 3 ou 4 unilatéralement (ou grade 2 bilatéralement) avec deux constatations cliniques
Le patient doit également remplir au moins un des critères cliniques suivants :
- Des douleurs et une raideur lombaires depuis au moins 3 mois, qui s’améliorent avec l’exercice, mais n’est pas soulagé par la rés
- Mouvement limité de la colonne lombaire dans le plan sagittal (latéral) et frontal (avant et arrière)
- Dilatation thoracique diminuée par rapport aux valeurs normales corrigées pour l’âge et le sexe
Classification
- Un patient peut être classé comme ayant une SA certaine si au moins 1 critère clinique plus le critère radiologique sont remplis
- Un diagnostic probable de SA est posé si trois critères cliniques sont présents ou si le critère radiologique est présent sans aucun signe ou symptôme satisfaisant les critères cliniques
Spondylarthrite ankylosante et spondylarthrite axiale
Les critères modifiés de New York (1984) sont quelque peu spécifiques, ils se sont révélés peu sensibles pour la détermination de la maladie précoce. De plus, la grande disparité intra- et inter-observateur dans le diagnostic rend encore plus dépendante des radiographies simples des articulations sacro-iliaques. L’inflammation des articulations sacro-iliaques peut être identifiée par IRM chez les patients présentant des symptômes de SA, même lorsque ces articulations ne semblent pas anormales sur la radiographie traditionnelle. Les mêmes techniques d’IRM montrent également une inflammation de la colonne vertébrale chez de nombreux patients. La détection de ces pathologies à l’IRM a donné lieu à la création de la « spondyloarthrite axiale » (voir la section définition / description ci-dessus). Ce diagnostic englobait les patients atteints de SA certaine et les patients présentant des symptômes similaires à ceux de la SA et des constatations de sacro-iliite à l’IRM, mais sans sacro-iliite avancée à la radiographie traditionnelle.
En 2009, l’Assessment of SpondyloArthritis International Society (ASAS) a élaboré des critères de classification de la spondyloarthrite axiale qui s’appuient sur ces critères d’imagerie, cliniques et de laboratoire. En appliquant ces critères, le diagnostic est établi chez les personnes qui ont souffert de douleurs dorsales pendant au moins trois mois consécutifs avant l’âge de 45 ans, avec la présence d’une sacro-iliite confirmée par une IRM ou une radiographie simple, et qui présentent au moins un résultat clinique ou de laboratoire caractéristique de la spondyloarthrite. Alternativement, les personnes ayant ces antécédents qui ont un résultat positif au test HLA-B27 et deux symptômes de spondyloarthrite, identifiés à l’examen clinique ou à l’analyse de laboratoire, répondront également aux critères de diagnostic de spondyloarthrite axiale.
En résumé, comme indiqué par les critères de l’ASAS, le diagnostic de spondyloarthrite axiale comprend deux sous-ensembles – la spondyloarthrite axiale non radiographique et la spondyloarthrite ankylosante classique (c’est-à-dire la spondyloarthrite axiale radiographique).
Mesures des résultats
- Test de Schober
- Index d’invalidité d’Oswestry (ODI)
- Index d’invalidité du cou (NDI)
- Échelle visuelle analogique
- Échelle fonctionnelle spécifique au patient
.
- Échelles d’évaluation
- Index de métrologie de la spondylarthrite ankylosante de Bath (BASMI)
- Questionnaire d’invalidité révisé de Leeds (RLDQ)
- Qualité de vie européenne (EuroQoL)
- Index d’activité de la maladie de la SA de Bath (BASDAI ; 0-100)
- AMOR criteria for Spondyloarthritis
- BASFI index ( Bath Ankylosing Spondylitis Functional Index)
- BAS-G index ( Bath Ankylosing Spondylitis Global Index)
- Contrôle de la douleur diffuse et intense secondaire à la raideur articulaire,
- Rétablissement de la proprioception, de la stabilité articulaire, restoring normal postural patterns and reduction of pain
- Interventions for pain management along with pharmacological treatment prevents compensatory postures
- Maintain the elasticity of the pelvis and spine to enable good respiratory function
- Divided into short and long term goals.
- Short term goals include the improvement of body function and reduction of pain,
- Long-term goals include pain control, improvement in activities of daily living, general function and quality of life.
- Permettre au patient de maintenir sa fonction résiduelle pour garantir la plus grande autonomie possible.
- L’éducation sur l’importance de la physiothérapie et de la conscience corporelle est essentielle dans cette phase de la SA.
- Les séances en clinique de thérapie manuelle sont essentielles pour permettre au patient de poursuivre son programme d’exercices à domicile.
- La fatigue est une plainte fréquente dans les affections rhumatologiques. Elle peut être gérée en faisant des micro-pauses régulières, en évitant de rester assis dans la même position pendant de longues périodes, en maintenant une activité physique et en ayant une bonne hygiène de sommeil.
- Les patients atteints de SA peuvent souffrir de poussées d’activité accrue de la maladie, qui peuvent durer de quelques jours à quelques semaines. Pendant la poussée, le patient peut bénéficier d’exercices d’étirement doux, de pauses et de médicaments.
- La gestion de la protection des articulations applique les principes ergonomiques aux activités ADL pour préserver la capacité fonctionnelle.
- L’observance du patient peut être obtenue en déterminant les obstacles auxquels il est confronté, en incluant sa préférence d’exercice dans le programme, en utilisant différentes variétés d’exercices pour éviter l’ennui et la thérapie de groupe.
- L’éducation du patient sur sa condition et comment la gérer, en plus d’avoir une relation patient-fournisseur sont importants pour l’autogestion des patients.
- Les activités ADL peuvent être facilitées en utilisant des appareils d’assistance et des techniques alternatives. Par exemple, la gestion des chaussures ; on peut utiliser des chaussures à enfiler ou le patient peut lever sa jambe sur un tabouret ou la placer sur le genou opposé. Conduire peut être difficile en raison de la douleur et de la raideur du cou, les conseils pour la conduite peuvent inclure des pauses sur les longs trajets et l’utilisation d’un petit oreiller derrière leur dos ou sous leur fesse pour favoriser une meilleure posture.
Laboratory values, such as the CRP, are used to monitor the effectiveness of medication treatments.
Examination
A thorough physical examination, particularly of the musculoskeletal system, is needed. Les signes cliniques sont parfois minimes dans les premiers stades de la maladie. L’examen des articulations sacro-iliaques et de la colonne vertébrale (y compris le cou), la mesure de l’expansion thoracique et de l’amplitude des mouvements des articulations de la hanche et de l’épaule, ainsi que la recherche de signes d’enthésite sont essentiels pour poser un diagnostic précoce de SA.
Vidéo 1 : Le but du test de Schober est d’évaluer la mobilité de la colonne lombaire, qui peut être anormale même si elle n’est pas évidente pour l’individu.
Vidéo 2 : le test de flexion latérale du rachis lombaire est un autre test permettant de mesurer la mobilité du rachis lombaire.
Vidéo 3 : Lorsque la spondylarthrite ankylosante touche la région du milieu du dos, l’expansion normale du thorax peut être compromise. L’objectif du test d’expansion thoracique est d’évaluer la mobilité thoracique.
Vidéo 4 : le test du tragus à la paroi est un test permettant de mesurer la mobilité cervicale.
Gestion médicale
Traitement médicamenteux de première intention : AINS
Les anti-inflammatoires non stéroïdiens sont principalement utilisés pour les patients atteints de spondylarthrite ankylosante (SA) afin de réduire les symptômes inflammatoires tels que la douleur et la raideur de la colonne vertébrale et des autres articulations. Il est important de rappeler que les AINS ne modifient pas la cause de la maladie et n’agissent que sur les symptômes. Les AINS couramment utilisés pour la SA sont la tolmétine, le sulindac, le naproxène, le diclofénac et l’indométhacine, qui est le plus efficace.
Traitements de deuxième intention : Corticostéroïdes et DMARD
Lorsque les patients sont réfractaires aux AINS, des injections de corticostéroïdes peuvent être prescrites ou des antirhumatismaux modificateurs de la maladie (DMARD), notamment le méthotrexate et la sulfasalazine. Cependant, les corticostéroïdes n’ont pas de résultats fondés sur des preuves et les DMARD n’ont fait la preuve de leur efficacité que dans le traitement des maladies articulaires périphériques.
Médicaments biologiques
Inhibiteurs du facteur de nécrose tumorale(thérapie anti-TNF- alpha)
Les recherches ont montré que les patients atteints de spondylarthrite ankylosante ont une abondance d’ARN messager et de protéines de cytokine pro-inflammatoire facteur de nécrose tumorale (TNF) dans les articulations sacro-iliaques. L’utilisation de thérapies anti-facteur de nécrose tumorale s’est donc avérée positive. L’étanercept et l’infliximab ont tous deux été utilisés pour traiter les patients atteints de SA avec des résultats positifs.
Les biphosphonates
Les biphosphonates ont de bons résultats sur le renouvellement osseux, ce qui est positif car la spondylarthrite ankylosante se caractérise par une résorption et une formation osseuse. Le néridronate et le pamidronate sont des amino-biphosphonates aux effets similaires à ceux de l’infliximab, un inhibiteur du TNF. Tous les médicaments ont des effets secondaires, les patients ayant d’autres problèmes de santé doivent donc vérifier s’ils sont en mesure de prendre les médicaments recommandés.
Gestion de la physiothérapie
La physiothérapie est une partie essentielle du traitement de la SA. Elle vise à soulager la douleur, à augmenter la mobilité de la colonne vertébrale et la capacité fonctionnelle, à réduire la raideur matinale, à corriger les déformations posturales, à accroître la mobilité et à améliorer le statut psychosocial des patients. Selon une revue Cochrane complétée par Dagfinrud et ses collègues, un programme d’exercices supervisé ou individuel à domicile est meilleur que l’absence d’intervention, Les principaux aspects de la réadaptation comprennent l’éducation, un programme d’exercices personnalisés et un aperçu des activités physiques à réaliser à la maison ou dans un environnement basé sur un groupe.
Éducation
Selon une étude menée par Sweeney et ses collègues, l’éducation à l’auto-soin à domicile à long terme s’est avérée efficace. Des études ont souligné comment une éducation et une information limitées peuvent entraîner une faible adhésion à la réadaptation. Les kits d’auto-soins et d’éducation comprennent des livrets et des vidéos éducatifs, des autocollants de rappel et des tableaux de progression. L’échec ou le succès des programmes d’exercices est déterminé par l’observance du programme prescrit, qui exige motivation, participation et temps. Cela peut être surveillé à l’aide des journaux des patients ou des dossiers des physiothérapeutes.
Phase du traitement
Phase initiale/aiguë
La phase initiale de la SA se caractérise par une raideur et une douleur matinales de la colonne vertébrale.
Objectif primaire
Secondary Objective
Remission Phase
The remission phase of AS is characterised by pain, restricted mobility of the spine +/- peripheral joints
Primary Objective
Phase chronique
La phase chronique du SA se caractérise par la formation d’ankyloses diffuses, entraînant une rigidité totale de la colonne vertébrale, et assumant une posture orthostatique courbée.
Objectif primaire
Considérations pour la prise en charge en physiothérapie
La ligne de fond clinique
La spondyloarthrite axiale est une maladie rhumatismale inflammatoire chronique d’étiologie inconnue. Les articulations touchées deviennent progressivement raides et sensibles en raison d’une formation osseuse au niveau de la capsule articulaire et du cartilage. Cela peut entraîner des déficiences structurelles et fonctionnelles et une diminution de la qualité de vie. Les régions les plus touchées par la maladie sont le squelette axial et les articulations sacro-iliaques. Une combinaison de médicaments (tels que des anti-inflammatoires non stéroïdiens et des médicaments biologiques) et de physiothérapie est recommandée. La physiothérapie consiste principalement en des exercices d’amplitude et de respiration, ainsi qu’en un travail sur les corrections posturales.
Resources
To download the PDF click here Living with a Chronic Disease – The Story of Ankylosing Spondylitis
 |
Ankylosing Spondylitis
This presentation, created by Kyle Martin, Robby Martin, Haley Metzner, and Stacey Potter; Texas State DPT Class. View the presentation |
- 1.0 1.1 Dubreuil M, Deodhar AA. Axial spondyloarthritis classification criteria: the debate continues. Curr Opin Rheumatol. 2017; 29(4): 317-322.
- Martey C. Overview of Spondyloarthropathies Course. Physioplus 2020.
- 3.0 3.1 Sieper J, Poddubnyy D. Axial spondyloarthritis. Lancet. 2017;v390(10089):v73-84.
- Martey C. Overview of Spondyloarthropathies Course. Physioplus 2020.
- Wenker KJ, Quint JM. Ankylosing Spondylitis. . In: StatPearls . Treasure Island (FL): StatPearls Publishing; 2020 Jan-. Disponible à partir de : https://www.ncbi.nlm.nih.gov/books/NBK470173/
- 6.0 6.1 6.2 6.3 6.4 6.5 Laura A, Haftel H. Shoulder, Knee, and Hip Pain as Initial Symptoms of Juvenile Ankylosing Spondylitis : A Case Report, Journal of Orthopaedic & Sports Physical Therapy , 1998Feb ;27(2):167-172. Disponible sur https://www.jospt.org/doi/10.2519/jospt.1998.27.2.167
- 7.0 7.1 7.2 7.3 7.4 7.5 Giles L, Singer K. The clinical anatomy and management of back pain series, Volume 2 Clincal Anatomy and Management of Thoracic Spine Pain, Butterworth Heinemann, 2000 : 61-66.
- 8.0 8.1 8.2 8.3 8.4 Mills K, Page G, Siwek R. A color atlas of low back pain. Londres : Wolfe Medical Publications, 1990.
- 9,0 9,1 9,2 9,3 9,4 9,5 9,6 9,7 Andersson G, McNeill T. Syndromes de la colonne lombaire, évaluation et traitement. New York : Springer-Verlag Wien,1989:180-181.
- 10,00 10,01 10,02 10,03 10,04 10,05 10,06 10,07 10,08 10,09 10,10 10,11 10,12 10,13 10,14 10,15 10,16 10,17 10,18 10,19 10,20 10,21 Nava T. Réhabilitation physiothérapeutique chez les patients atteints de spondylarthrite ankylosante. Beyond Rheumatol . 2019 Dec 20 ;1(2):37-6. Disponible à l’adresse : http://beyond-rheumatology.org/index.php/br/article/view/6
- 11.0 11.1 11.2 11.3 Dean L, Jones G, MacDonald A, Downham C, Sturrock R, Macfarlane G. Prévalence mondiale de la spondylarthrite ankylosante. Rheumatology . 2014 avr ; 53(4), 650-657. Disponible à l’adresse https://academic.oup.com/rheumatology/doi.org/10.1093/rheumatology/ket387
- 12,0 12,1 12,2 Watad A, Bridgewood C, Russell T, Marzo-Ortega H, Cuthbert R, McGonagle D. Les phases précoces de la spondylarthrite ankylosante : perspectives émergentes de la science clinique et fondamentale. Frontiers in Immunology. 2018 Nov 16;9:2668.
- 13.0 13.1 Alvarez I, López de Castro JA. HLA-B27 et immunogénétique des spondylarthropathies. Curr Opin Rheumatol. 2000;12(4):248-253
- Braggings S. Back care, a clinical approach. Londres : Churchill livingstone, 2000 : 49-50.
- 15.0 15.1 15.2 15.3 15.4 Taurog JD, Chhabra A, Colbert RA. Spondylarthrite ankylosante et spondyloarthrite axiale. New England Journal of Medicine. 2016 Jun 30;374(26):2563-74.
- 16.0 16.1 Baaj A, Praveen V, Mummaneni S, Uribe R, Vaccaro S, Mark S. Handbook of spine surgery. New York :Thieme, 2010:180-182.
- 17.0 17.1 17.2 Andersson G, McNeill T. Syndromes de la colonne lombaire, évaluation et traitement. New York: Springer-Verlag Wien,1989:180-181.
- Kataria R, Lawrence B. Spondyloarthropathies. Am Fam Physician , 2004 Jun ;69(12):2853-2860. Disponible sur https://pubmed.ncbi.nlm.nih.gov/15222650/
- Boodman C, Snyder T. Diagnostic différentiel pour les physiothérapeutes : Dépistage pour l’orientation. St. Louis, MO : Saunders Elsevier : 2007. 539
- 20,0 20,1 20,2 20,3 20,4 Baaj A, Praveen V, Mummaneni S, Uribe R, Vaccaro S, Mark S. Handbook of spine surgery. New York:Thieme, 2010:180-182.
- 21.00 21.01 21.02 21.03 21.04 21.05 21.06 21.07 21.08 21.09 21.10 21.11 21.12 Mandl P, Navarro-Compán V, Terslev L, Aegerter P, Van der Heijde D, D’Agostino M, Baraliakos X, Pedersen S, Jurik A, Naredo E, Schueller-Weidekamm C, Weber U, Wick M, Bakker P, Filippucci E, Conaghan P, Rudwaleit M, Schett G, Sieper J, Tarp S, Marzo-Ortega H, Østergaard, M. Recommandations de l’EULAR pour l’utilisation de l’imagerie dans le diagnostic et la gestion de la spondylarthrite en pratique clinique. Ann Rheum Dis , 2015 Apr ;74(7):1327-1339. Disponible sur https://ard.bmj.com/content/74/7/1327
- Slobodin G, Eshed I. Spondyloarthrite axiale non radiographique. Isr Med Assoc J. 2015 ; 17(12) : 770-6.
- 23,0 23,1 van der Linden S, Valkenburg HA, Cats A. Évaluation des critères de diagnostic de la spondylarthrite ankylosante. Arthritis Rheum. 1984 ; 27(4) : 361-8.
- 24,0 24,1 24,2 24,3 24,4 Jordan C, Rhon D. Diagnostic différentiel et gestion de la spondylarthrite ankylosante masquée par une capsulite adhésive : A Resident’s Case Problem, Journal of Orthopaedic & Sports Physical Therapy, 2012;42:842-852.
- 25.0 25.1 Bullough G, Boachie-Adjei O. Atlas of spinal diseases. Hampshire:Gower Medical Publishing, 1987.
- bjchealthAU. Modified Schober’s Test. Available from: http://www.youtube.com/watch?v=B9RaFB5BwrQ
- bjchealthAU. Lumbar Side Flexion Test. Available from: http://www.youtube.com/watch?v=c-IeFZkPEoE
- bjchealthAU. Chest Expansion Test. Available from: http://www.youtube.com/watch?v=SumtVr5c1Qg
- Living with a Chronic Disease – The Story of Ankylosing Spondylitis