Tout sur le cancer du col de l’utérus
Qu’est-ce que le col de l’utérus ?
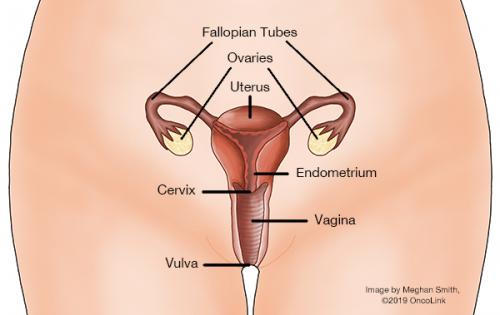
Le col de l’utérus est le nom de la partie la plus basse de l’utérus. Seules les femmes ont un utérus. L’utérus est l’endroit où un bébé grandit et se développe lorsqu’une femme est enceinte. Pendant la grossesse, la taille de l’utérus augmente considérablement. Lorsqu’une femme n’est pas enceinte, l’utérus est un petit organe en forme de poire qui se trouve entre le rectum et la vessie. Le col de l’utérus relie l’utérus au canal de naissance (le vagin). Votre professionnel de santé peut examiner votre col de l’utérus et prélever un échantillon de cellules (test Pap) lors d’un examen pelvien de routine.
Qu’est-ce que le cancer du col de l’utérus ?
Le cancer du col de l’utérus se développe lorsque les cellules du col de l’utérus commencent à se développer de manière incontrôlée. Ces cellules peuvent également envahir les tissus voisins ou se propager dans tout le corps. Les grandes collections de cellules qui se développent anormalement sont appelées tumeurs. En général, le cancer du col de l’utérus se développe très lentement. Cependant, dans certaines circonstances, il peut se développer et se propager rapidement.
Les cancers sont caractérisés par les cellules dont ils sont issus à l’origine. Le type le plus courant de cancer du col de l’utérus est appelé carcinome spinocellulaire. Il provient de cellules situées à la surface du col de l’utérus, appelées cellules squameuses. Le cancer du col de l’utérus à cellules squameuses représente environ 80 % de tous les cancers du col de l’utérus. La deuxième forme la plus courante est l’adénocarcinome. Il provient des cellules qui composent les glandes du col de l’utérus. Le pourcentage de cancers du col de l’utérus qui sont des adénocarcinomes a augmenté depuis les années 1970, mais personne ne sait exactement pourquoi. Environ 3 à 5 % des cancers du col de l’utérus présentent à la fois des caractéristiques de carcinomes squameux et d’adénocarcinomes et sont appelés carcinomes adénosquameux. Il existe quelques autres types très rares comme le carcinome à petites cellules et le carcinome neuroendocrine, mais ils sont extrêmement rares.
Qu’est-ce qui cause le cancer du col de l’utérus et suis-je à risque ?
Le cancer du col de l’utérus est beaucoup plus fréquent dans les pays en développement que dans les pays développés. Le cancer du col de l’utérus est la 2e cause de décès par cancer dans les nations en développement, 84 % de tous les cas de cancer du col de l’utérus se produisant dans les zones sous-développées d’Afrique, d’Amérique latine et des Caraïbes. Il est assez rare aux États-Unis. Chaque année, on estime que 13 800 cas de cancer du col de l’utérus sont diagnostiqués aux États-Unis. Au cours des 50 dernières années, le nombre de décès dus au cancer du col de l’utérus a diminué de 75 % dans les pays développés. La majeure partie de cette diminution est attribuée à l’institution efficace de programmes de dépistage du cancer du col de l’utérus (test HPV et/ou test Pap) dans les nations développées.
L’un des facteurs de risque les plus importants du cancer du col de l’utérus est l’infection par un virus appelé HPV (papillomavirus humain). Il convient de souligner que seul un très faible pourcentage de femmes porteuses du VPH développera un cancer du col de l’utérus. Ce n’est pas parce que vous avez le VPH que vous aurez un cancer. Cependant, presque tous les cancers du col de l’utérus présentent des signes de la présence du virus HPV, de sorte que l’infection par le HPV est un facteur de risque majeur de développer un tel cancer. Le VPH est une infection sexuellement transmissible (IST) qui est incroyablement courante dans la population. En fait, la plupart des hommes et des femmes en âge de fréquenter l’université ont été exposés au VPH.
Le VPH est le virus qui cause les verrues génitales, mais avoir des verrues génitales ne signifie pas nécessairement que vous allez avoir un cancer du col de l’utérus. Il existe différents sous-types, ou souches, de VPH. Seuls certains sous-types sont susceptibles de provoquer un cancer du col de l’utérus. Souvent, l’infection par le VPH ne provoque aucun symptôme, jusqu’à ce qu’une femme développe une lésion précancéreuse du col de l’utérus.
Parce que le fait d’avoir une IST est un facteur de risque de cancer du col de l’utérus, tout facteur de risque de développer une IST est également un facteur de risque de développer un cancer du col de l’utérus. Il s’agit notamment de :
- Avoir eu de multiples partenaires sexuels masculins.
- Commencer à avoir des rapports sexuels à un âge précoce.
- Avoir eu des partenaires sexuels masculins considérés à haut risque (ils ont eu de nombreux partenaires sexuels et/ou ont commencé à avoir des rapports sexuels à un âge précoce).
- Diagnostiquer toute autre maladie sexuellement transmissible (comme l’herpès, la gonorrhée, la syphilis ou la chlamydia).
L’infection par le VIH est un autre facteur de risque pour le cancer du col de l’utérus, mais pour une raison légèrement différente. Il semble que toute affection qui affaiblit votre système immunitaire augmente également votre risque de développer un cancer du col de l’utérus. Les conditions qui affaiblissent votre système immunitaire comprennent le VIH, le fait d’avoir subi une transplantation d’organe et le lymphome de Hodgkin.
Un autre facteur de risque important de développer un cancer du col de l’utérus est le tabagisme. Les fumeurs sont au moins deux fois plus susceptibles que les non-fumeurs de développer des tumeurs cervicales. Enfin, les femmes qui vivent dans la pauvreté semblent avoir une probabilité accrue de développer et de mourir d’un cancer du col de l’utérus. Cela pourrait être lié à des taux de tabagisme plus élevés, ou peut-être en raison des obstacles à l’obtention d’examens de dépistage annuels.
Même une personne ne présentant aucun facteur de risque peut avoir un cancer du col de l’utérus. Un dépistage opportun et une détection précoce sont nos meilleures armes pour réduire le nombre de nouveaux cas de cancer du col de l’utérus.
Comment puis-je prévenir le cancer du col de l’utérus ?
Il y a plusieurs choses que les femmes peuvent faire pour diminuer le risque de contracter un cancer du col de l’utérus. Cela inclut :
- Faire des dépistages réguliers : La chute drastique des cas de cancer du col de l’utérus et des décès aux États-Unis est due aux tests HPV et Pap. Le dépistage sera abordé plus en détail dans la section suivante.
- Vous faire vacciner :
- Trois vaccins, appelés Gardasil, Gardasil 9 et Ceravix, ont été développés. Actuellement, seul le Gardasil 9 est disponible aux États-Unis.
- Le vaccin contre le VPH est recommandé pour tous les individus âgés de 12 à 26 ans. La FDA américaine a approuvé l’utilisation du vaccin jusqu’à 45 ans, cependant, toutes les compagnies d’assurance ne couvrent pas le vaccin contre le VPH pour les personnes âgées de plus de 26 ans.
- Ces vaccins se sont avérés efficaces pour prévenir l’infection par certaines souches de VPH s’ils sont administrés avant qu’une personne ne soit exposée au VPH. Même si vous avez déjà le VPH, vous pouvez vous faire vacciner. Le vaccin peut vous protéger contre d’autres types de VPH
- En plus du cancer du col de l’utérus, le VPH est également une cause de cancers de la vulve, du vagin, du pénis et de l’anus et de certains cancers de la tête & du cou. Il provoque également des verrues génitales et conduit à des résultats anormaux au test Pap qui entraînent des tests ou des traitements supplémentaires.
- Ne commencez pas à fumer, et si vous êtes déjà fumeur, il est temps d’arrêter. Il a été démontré que le tabagisme diminue la capacité du système immunitaire à éliminer une infection par le VPH.
- Les femmes peuvent limiter le nombre de leurs partenaires sexuels et retarder le début de l’activité sexuelle pour réduire le risque, car un plus grand nombre de partenaires peut augmenter la probabilité d’infection.
- L’utilisation d’un préservatif et/ou d’une digue dentaire (méthode barrière) peut diminuer les zones exposées mais ne peut pas empêcher entièrement l’exposition.
Quels sont les tests de dépistage du cancer du col de l’utérus ?
Le cancer du col de l’utérus est considéré comme une maladie évitable. Il faut généralement un temps très long pour que les lésions précancéreuses évoluent vers des cancers invasifs. Des programmes de dépistage efficaces aux États-Unis ont conduit à la baisse drastique du nombre de décès par cancer du col de l’utérus au cours des 50 dernières années. Parmi les femmes qui développent un cancer du col de l’utérus dans les pays développés, 60 % n’ont jamais subi de dépistage ou n’en ont pas subi au cours des cinq dernières années. On ne saurait trop insister sur l’importance d’un dépistage régulier du cancer du col de l’utérus.
Le pilier du dépistage du cancer du col de l’utérus a été le test Pap. Pap est l’abréviation de Papanicolaou, l’inventeur du test, qui a publié un article révolutionnaire en 1941. Un test Pap est facilement réalisable dans le cabinet de votre médecin. Au cours d’un examen pelvien, votre prestataire utilise une spatule en bois et/ou une brosse pour prélever des échantillons de cellules cervicales. Ces cellules sont placées sur une lame, ou dans un liquide de conservation, et envoyées à un laboratoire où un expert en examen de cellules au microscope peut rechercher des changements cancéreux. De nombreuses femmes trouvent l’examen inconfortable, mais rarement douloureux. Selon les résultats du test, votre prestataire peut être amené à effectuer d’autres examens.
Bien que le test Pap soit très efficace, ce n’est pas un test parfait. Parfois, le test peut manquer des cellules qui ont le potentiel de devenir un cancer invasif. Le test ne doit pas être effectué lorsque vous avez vos règles. Et, même si le prélèvement se déroule parfaitement, même les meilleurs laboratoires peuvent manquer des cellules anormales. C’est pourquoi les femmes doivent faire réaliser ces tests régulièrement.
Récemment, les recommandations de dépistage ont été modifiées pour se concentrer davantage sur le test HPV. Le test HPV peut théoriquement trouver la grande majorité des femmes qui risquent de développer un cancer du col de l’utérus en identifiant celles qui ont des infections HPV à haut risque. Il existe plus de 100 sous-types de VPH et certains types sont plus susceptibles d’entraîner un cancer du col de l’utérus. L’ADN des cellules cervicales peut être testé pour identifier la présence de types de VPH à haut risque. Le test ADN-VPH peut être utilisé pour le suivi des femmes présentant des anomalies identifiées lors d’un test Pap.
L’American Cancer Society recommande les lignes directrices suivantes pour le dépistage du cancer du col de l’utérus :
- Toutes les femmes devraient commencer le dépistage du cancer du col de l’utérus à l’âge de 25 ans.
- Les femmes âgées de 25 à 65 ans devraient avoir :
- un test HPV primaire tous les 5 ans. Ce test n’est pas encore disponible dans de nombreux centres/pratiques.
- Si ce test n’est pas disponible, vous devriez être dépistée avec un co-test, qui est une combinaison d’un test HPV et d’un test Pap. Cela devrait être fait tous les 5 ans.
- Si le test HPV n’est pas disponible, alors un test Pap seul devrait être effectué tous les trois ans.
Les femmes qui présentent un risque élevé de cancer du col de l’utérus peuvent avoir besoin d’être dépistées plus souvent. Les femmes à haut risque pourraient inclure celles qui ont une infection au VIH, une transplantation d’organe ou une exposition in-utéro au médicament DES. Elles doivent parler avec leur médecin ou leur infirmière pour obtenir des recommandations spécifiques.
Quels sont les signes du cancer du col de l’utérus ?
Les premiers stades du cancer du col de l’utérus ne présentent généralement aucun symptôme. C’est pourquoi il est important de passer des tests de dépistage par frottis. À mesure qu’une tumeur prend de l’ampleur, elle peut produire divers symptômes, notamment :
- Des saignements anormaux (notamment des saignements après un rapport sexuel, entre les règles, des saignements menstruels plus abondants/longs ou des saignements après la ménopause).
- Des pertes vaginales anormales (pouvant être nauséabondes).
- Des douleurs pelviennes ou dorsales.
- Des douleurs à la miction.
- Du sang dans les selles ou les urines.
- Des douleurs lors des rapports sexuels.
Plusieurs de ces symptômes ne sont pas spécifiques et peuvent représenter une variété de conditions différentes. Si vous présentez l’un de ces symptômes, parlez-en à votre prestataire de soins.
Comment le cancer du col de l’utérus est-il diagnostiqué ?
La raison la plus courante pour laquelle votre prestataire de soins poursuit le diagnostic du cancer du col de l’utérus est si vous avez un test HPV et/ou un test Pap anormal. N’oubliez pas que ces tests sont des tests de dépistage et non de diagnostic. D’autres tests après un résultat anormal sont nécessaires.
Les tests Pap permettent de trouver des lésions précancéreuses dans votre col de l’utérus. Une lésion précancéreuse signifie qu’il y a des cellules d’apparence anormale, mais qu’elles n’ont pas envahi le col de l’utérus au-delà d’une barrière tissulaire ; ainsi, une lésion précancéreuse ne peut pas se propager ou vous nuire. Cependant, si elle n’est pas traitée, une lésion précancéreuse peut évoluer vers un cancer invasif. Les tests de Pap sont rapportés comme suit : pas de cellules anormales, cellules atypiques (anormales) de signification indéterminée, cellules anormales de bas grade ou cellules anormales de haut grade. En fonction de votre cas spécifique, votre prestataire décidera de la marche à suivre.
- Un rapport d’absence de cellules anormales équivaut à un test négatif, ce qui signifie que vous devez simplement passer le prochain dépistage selon les directives de dépistage.
- Les cellules atypiques de signification indéterminée peuvent être traitées de trois manières différentes :
- Répéter le test HPV/Pap dans 4 à 6 mois,
- Colposcopie : La colposcopie est une procédure effectuée lors d’un examen pelvien à l’aide d’un colposcope, qui est comme un microscope. En utilisant de l’acide acétique sur le col de l’utérus et en l’examinant avec un colposcope, votre prestataire peut rechercher des zones anormales de votre col. La colposcopie est inconfortable, mais pas douloureuse, et peut être réalisée dans le cabinet de votre gynécologue.
- Une biopsie est le seul moyen de savoir avec certitude si vous avez un cancer. Elle permet à votre prestataire d’obtenir des cellules qui peuvent être examinées au microscope. Une fois le tissu prélevé, un pathologiste examinera le spécimen. Une biopsie peut être réalisée en même temps qu’une colposcopie.
Votre prestataire décidera de la marche à suivre pour le bilan d’un test Pap montrant des cellules anormales de signification indéterminée, en fonction des détails de votre cas. Si les tests Pap répétés ne sont pas normaux, vous serez alors orientée vers une colposcopie. Si votre test est positif pour le VPH, vous serez orientée vers une colposcopie. En général, la plupart des patients présentant des cellules anormales de bas grade ou des cellules anormales de haut grade seront immédiatement orientés vers une colposcopie. Si vous êtes enceinte, adolescente, séropositive ou post-ménopausée, votre prestataire peut avoir des recommandations légèrement différentes. Dans certains cas, le test Pap présentera des cellules qui semblent anormales mais qui pourraient provenir d’un endroit plus élevé de votre utérus. Dans ce cas, il est possible que vous deviez subir un prélèvement de votre muqueuse utérine. Parlez à votre prestataire des résultats de votre test Pap, et des prochaines étapes après un Pap anormal.
Si vous avez des symptômes (saignements/écoulements) d’un cancer du col de l’utérus, alors la tumeur peut probablement être vue lors d’un examen pelvien. Chaque fois que votre prestataire peut voir une tumeur cervicale lors d’un examen pelvien, elle sera biopsiée. Si un tissu d’apparence anormale est remarqué lors d’une colposcopie, il sera également biopsié. Il existe plusieurs façons de réaliser une biopsie :
- Une biopsie à l’emporte-pièce peut être utilisée pour retirer une petite section du col de l’utérus.
- Le LEEP (loop electrosurgical excision procedure) est une autre méthode pour réaliser une biopsie où une fine tranche du col de l’utérus est retirée.
- La conisation ou biopsie conique peut être réalisée. Une biopsie conique permet de retirer une section plus épaisse du col de l’utérus et permet au pathologiste de voir si des cellules cancéreuses ont envahi le col de l’utérus. La biopsie conique a la valeur ajoutée de pouvoir parfois guérir une lésion précancéreuse localisée à une petite zone.
Les autres examens qui peuvent être réalisés dans le cadre d’un bilan diagnostique comprennent des analyses de sang, des tests de la fonction hépatique et un test de dépistage du VIH.
Comment le cancer du col de l’utérus est-il stadifié ?
Après la réalisation de ces examens, un stade est déterminé pour aider à décider du plan de traitement. Le stade du cancer, ou l’étendue de la maladie, est basé sur les informations recueillies par les différents tests effectués lors du diagnostic et du bilan du cancer.
La stadification du cancer aide le prestataire à prendre des décisions sur le traitement et le plan de soins. Le cancer du col de l’utérus est mis en scène en utilisant le système FIGO (Fédération internationale des gynécologues et obstétriciens) et le système TNM (également appelé système tumeur – ganglion – métastase). Les stades du cancer du col de l’utérus vont de I à IV. En général, plus le stade est élevé, plus le cancer est grave. Le système de stadification est très complexe et est fourni à la fin de cet article pour votre référence. Votre stade est indiqué sur votre rapport de pathologie – vous pouvez demander une copie de ce rapport pour vos dossiers personnels. Le système de stadification est fourni en annexe pour examen.
Comment le cancer du col de l’utérus est-il traité ?
Lésions précancéreuses
Les femmes qui ont des lésions précancéreuses sur la biopsie après colposcopie ont quelques options différentes avec la façon de procéder. Vous pouvez décider d’une option spécifique selon que vous prévoyez ou non d’avoir des enfants à l’avenir, votre état de santé actuel et votre espérance de vie, ainsi que vos préoccupations concernant l’avenir et la possibilité de voir le cancer revenir. Vous devriez parler à votre prestataire de vos craintes, de vos préoccupations et de vos préférences.
Si vous avez des lésions de bas grade, vous pouvez choisir de ne pas subir d’autre traitement, surtout si la biopsie a permis d’éliminer toute la lésion. Si vous décidez de le faire, vous devrez subir des examens pelviens et des tests de Pap plus fréquents. Discutez avec votre prestataire de soins de la fréquence à laquelle vous devrez passer ces examens.
Il existe plusieurs façons d’éliminer les lésions précancéreuses sans enlever tout l’utérus (et ainsi préserver votre capacité à avoir un bébé dans le futur). Les options comprennent :
- La cryochirurgie (geler la lésion anormale).
- LEEP (le même type de procédure électrochirurgicale que celui utilisé pour les biopsies).
- Conisation (le type de biopsie plus épais qui permet d’obtenir des tissus sous la surface).
- Enlèvement des cellules par laser.
Les femmes qui n’envisagent pas d’avoir des enfants à l’avenir et qui sont particulièrement inquiètes de leurs risques de contracter un cancer invasif peuvent choisir de subir une hystérectomie (une intervention chirurgicale qui retire l’utérus et le col de l’utérus). Cette procédure est plus invasive que toutes les modalités de traitement mentionnées précédemment, mais peut apporter une certaine tranquillité d’esprit aux femmes qui ne veulent pas avoir d’enfants.
Chirurgie
La chirurgie est généralement utilisée dans les cancers du col de l’utérus à un stade précoce. L’objectif de la chirurgie est d’enlever le plus de maladie possible. Cependant, elle n’est généralement pas utilisée à moins que tout le cancer puisse être enlevé au moment de la chirurgie. Les cancers qui ont de fortes chances de se propager déjà aux ganglions lymphatiques ne sont pas traités par la chirurgie (les ganglions lymphatiques sont de petites pièces de tissu de la taille d’un pois qui filtrent et nettoient la lymphe, un déchet liquide).
Il existe quelques types de chirurgies différentes qui peuvent être réalisées. Le type de chirurgie dépend du stade de la tumeur. Les interventions chirurgicales pour le cancer du col de l’utérus comprennent :
- Trachélectomie- Retrait du col de l’utérus, de la partie supérieure du vagin et des tissus entourant le col de l’utérus. Les ganglions lymphatiques pelviens peuvent également être retirés.
- Hysterectomie- Retrait de l’utérus et du col de l’utérus. Les ganglions lymphatiques pelviens peuvent également être enlevés. En fonction de la quantité de maladie, votre prestataire peut avoir à retirer les tissus autour de l’utérus, ainsi qu’une partie du vagin et des trompes de Fallope.
L’un des avantages de la chirurgie chez les jeunes femmes est que parfois leurs ovaires peuvent être laissés. Cela leur évite de passer par la ménopause à un âge précoce. Les maladies de stade plus élevé sont généralement traitées par radiothérapie et chimiothérapie, mais la chirurgie est parfois utilisée si le cancer du col de l’utérus revient après avoir déjà été traité.
Une exentération pelvienne est réservée aux cancers du col de l’utérus récurrents. Une exentération pelvienne est une chirurgie majeure au cours de laquelle l’utérus, le col de l’utérus, les trompes de Fallope, les ovaires, le vagin, la vessie, le rectum et une partie du côlon sont retirés.
Radiothérapie
La radiothérapie s’est avérée très efficace pour traiter le cancer du col de l’utérus. La radiothérapie utilise des rayons X à haute énergie pour tuer les cellules cancéreuses. La radiothérapie est une autre option que la chirurgie pour le cancer du col de l’utérus à un stade précoce. Il a été démontré que la chirurgie et la radiothérapie sont des traitements équivalents pour les cancers du col de l’utérus à un stade précoce. Le cancer du col de l’utérus à un stade avancé est également traité par radiothérapie. Les radiations permettent également d’éviter la chirurgie chez les patients qui sont trop malades pour risquer une anesthésie. La radiothérapie présente l’avantage de pouvoir traiter toute la maladie dans le champ de rayonnement, de sorte que les ganglions lymphatiques peuvent être traités aussi bien que la tumeur primaire au cours du même traitement.
La radiothérapie du cancer du col de l’utérus provient soit d’une source externe (à l’extérieur du patient, appelée rayonnement externe), soit d’une source interne (à l’intérieur du patient, appelée curiethérapie). La durée de votre traitement sera déterminée par votre équipe de traitement. Le traitement ne prend que quelques minutes et est indolore.
Le type de radiothérapie utilisé dépend du stade de votre tumeur. Dans tous les cancers du col de l’utérus au-delà du stade IB, l’approche standard de la radiothérapie consiste à utiliser un faisceau externe de radiations couplé à une curiethérapie interne. La curiethérapie (également appelée irradiation intracavitaire) permet à votre radio-oncologue de « booster » la dose de rayonnement sur le site de la tumeur. Cela permet de renforcer l’impact sur la tumeur tout en épargnant vos tissus normaux. Pour ce faire, on insère dans votre vagin un tube métallique creux muni de deux cartouches ovoïdes. Ensuite, une petite source radioactive est placée dans le tube et les cartouches. Un ordinateur a calculé combien de temps la source doit rester dans le vagin, mais en général, pour ce qu’on appelle la curiethérapie à faible débit de dose (LDR), la source doit rester dans le vagin pendant quelques jours. Cette procédure se fait à l’hôpital car pendant ces quelques jours, vous devez rester au lit.
Un autre type de curiethérapie, appelée curiethérapie à haut débit de dose (HDR), utilise des sources plus puissantes qui ne restent en place que quelques minutes. Bien que cette option semble généralement plus attrayante pour les patients, il existe un débat pour savoir quel type est le plus efficace et certaines institutions favorisent l’un plutôt que l’autre. Discutez avec votre prestataire de soins de vos options et de ses opinions quant à l’HDR par rapport à la LDR pour le traitement du cancer du col de l’utérus.
Une autre utilisation des rayonnements est celle des soins palliatifs. Chez les patientes présentant des cas très avancés de cancer du col de l’utérus, l’objectif du traitement est de soulager la douleur ou les symptômes, plutôt que d’essayer de guérir leur maladie.
Dans n’importe quel cadre, la radiothérapie est souvent associée à la chimiothérapie et, selon votre cas, votre prestataire décidera avec vous du meilleur arrangement thérapeutique possible en fonction de votre mode de vie et de vos souhaits.
Chémothérapie
Malgré le fait que les tumeurs soient enlevées par chirurgie ou traitées par radiothérapie, il existe toujours un risque de récidive car il peut rester des cellules cancéreuses microscopiques dans l’organisme. Afin de diminuer le risque de récidive (le cancer qui revient), on peut vous proposer une chimiothérapie.
La chimiothérapie consiste à utiliser des médicaments anticancéreux qui vont dans tout le corps. La plupart des patients en bonne condition médicale et recevant une radiothérapie pour un cancer du col de l’utérus de stade IIA ou supérieur se verront proposer une chimiothérapie en plus de leur radiothérapie. La chimiothérapie peut même être proposée pour les cas de stade plus précoce, en fonction de la patiente et de sa maladie. De nombreuses études ont démontré l’utilité de l’ajout de la chimiothérapie à la radiothérapie en termes de diminution de la mortalité liée au cancer du col de l’utérus.
Il existe de nombreux médicaments de chimiothérapie différents, et ils sont souvent administrés en association pendant une série de mois. Selon le type de régime de chimiothérapie que vous recevez, vous pouvez recevoir des médicaments toutes les semaines ou toutes les quelques semaines. Les régimes (associations) les plus couramment utilisés utilisent un médicament appelé cisplatine associé à un autre médicament, généralement l’étoposide, le paclitaxel, le topotécan, le carboplatine et/ou le bevacizumab. Le pembrolizumab, le paclitaxel lié à l’albumine, le docétaxel, le fluorouracile, la gemcitabine, l’ifosfamide, l’irinotécan, la mitomycine, le pemetrexed et la vinorelbine peuvent être utilisés comme traitement de seconde ligne après une récidive. Dans certains cas où la tumeur présente certaines mutations génétiques, le larotrectinib ou l’entrectinib peuvent être utilisés. Votre tumeur sera testée pour détecter ces mutations.
Il y a des avantages et des inconvénients à chacun des différents schémas thérapeutiques dont votre prestataire de soins discutera avec vous. En fonction de votre propre santé, de vos valeurs et souhaits personnels, et des effets secondaires que vous souhaitez éviter, vous pouvez travailler avec vos prestataires pour trouver le meilleur régime pour votre mode de vie.
Essais cliniques
Il existe des essais de recherche clinique pour la plupart des types de cancer, et pour chaque stade de la maladie. Les essais cliniques sont conçus pour déterminer la valeur de traitements spécifiques. Les essais sont souvent conçus pour traiter un certain stade du cancer, soit comme la première forme de traitement proposée, soit comme une option de traitement après l’échec des autres traitements. Ils peuvent être utilisés pour évaluer des médicaments ou des traitements visant à prévenir le cancer, à le détecter plus tôt ou à aider à gérer les effets secondaires. Les essais cliniques sont extrêmement importants pour l’avancement de nos connaissances sur les maladies. C’est grâce aux essais cliniques que nous savons ce que nous savons aujourd’hui, et de nombreuses nouvelles thérapies passionnantes sont actuellement testées. Parlez à votre médecin de la possibilité de participer à des essais cliniques dans votre région. Vous pouvez également explorer les essais cliniques actuellement ouverts en utilisant le service de jumelage des essais cliniques d’OncoLink.
Soins de suivi et survie
Une fois que vous avez été traitée pour un cancer du col de l’utérus, vous devez être suivie de près pour détecter une récidive. Au début, vous aurez des visites de suivi assez fréquentes. Plus longtemps vous serez indemne de la maladie, moins souvent vous devrez vous rendre à des contrôles. Votre prestataire vous dira quand il souhaite des visites de suivi, des tests de Papanicolaou et/ou des scanners, selon votre cas. Votre prestataire effectuera également des examens pelviens réguliers lors de vos visites au cabinet. Il est très important que vous informiez votre prestataire de tout symptôme que vous ressentez et que vous vous présentiez à tous vos rendez-vous de suivi.
La crainte d’une récidive, les relations et la santé sexuelle, l’impact financier du traitement du cancer, les problèmes d’emploi et les stratégies d’adaptation sont des problèmes émotionnels et pratiques courants rencontrés par les survivants du cancer du col de l’utérus. Votre équipe de soins peut identifier des ressources pour le soutien et la gestion de ces défis rencontrés pendant et après le cancer.
La survie au cancer est un axe relativement nouveau des soins oncologiques. Avec près de 17 millions de survivants du cancer rien qu’aux États-Unis, il est nécessaire d’aider les patients à passer du traitement actif à la survie. Que se passe-t-il ensuite, comment revenir à la normale, que faut-il savoir et faire pour vivre sainement à l’avenir ? Un plan de soins pour les survivants peut être une première étape pour vous informer sur la vie après le cancer et vous aider à communiquer en connaissance de cause avec vos prestataires de soins. Create a survivorship care plan today on OncoLink.
Resources for More Information
National Cervical Cancer Coalition
Provides education about HPV and cervical cancer, support through a « pals » program that links a woman with another woman who has a similar diagnosis.
Foundation for Women’s Cancers
The Foundation offers comprehensive information by cancer type that can help guide you through your diagnosis and treatment. They also offer the ‘Sisterhood of Survivorship’ to connect with others facing similar challenges.
Hope for Two
Dedicated to providing women diagnosed with cancer while pregnant with information, support, and hope.
http://www.hopefortwo.org
Appendix: FIGO Surgical Staging of Cervical Cancer (2018)
|
FIGO Stage |
Description |
|
I |
Cervical carcinoma confined to the cervix (extension to corpus should be disregarded) |
|
IA |
Invasive carcinoma diagnosed only by microscopy. Stromal invasion with a maximum depth of ≤5.0mm |
|
IA1 |
Measured stromal invasion of ≤3.0mm or less in-depth |
|
IA2 |
Measured stromal invasion >3.0mm and ≤5.0mm |
|
IB |
Invasive carcinoma with measured deepest invasion >5 mm (greater than stage IA); lesion limited to the cervix uteri with size measured by maximum tumor diameter. |
|
IB1 |
Invasive carcinoma >5mm depth of stromal invasion and ≤2cm in greatest dimension |
|
IB2 |
Invasive carcinoma >2cm and ≤ 4cm in greatest dimension |
|
IB3 |
Invasive carcinoma >4cm in greatest dimension |
|
II |
Cervical carcinoma invading beyond the uterus but not extended onto the lower third of the vagina or to the pelvic wall |
|
IIA |
Involvement limited to the upper two-thirds of the vagina without parametrial invasion. |
|
IIA1 |
Invasive carcinoma ≤4cm in greatest dimension |
|
IIA2 |
Invasive carcinoma >4cm in greatest dimension |
|
IIB |
Parametrial invasion but not up to the pelvic wall |
|
III |
The carcinoma involves the lower third of the vagina and/or extends to the pelvic wall and/or causes hydronephrosis or non-functioning kidney and/or involves pelvic and/or paraaortic lymph nodes |
|
IIIA |
Tumor involving the lower third of the vagina but no extension to the pelvic wall |
|
IIIB |
Carcinoma involves the lower third of the vagina, with no extension to the pelvic wall |
|
IIIC |
Involvement of pelvic and/or paraaortic lymph nodes (including micrometastases), irrespective of tumor size and extent (with r and p notations). |
|
IIIC1 |
Pelvic lymph node metastasis only |
|
IIIC2 |
Paraaortic lymph node metastasis only |
|
IV |
The carcinoma has extended beyond the true pelvis or has involved (biopsy-proven) the mucosa of the bladder or rectum. A bullous edema, as such, does not permit a case to be allotted to stage IV |
|
IVA |
Spread of the growth to adjacent organs |
|
IVB |
Spread to distant organs |