Frontiers in Neurology
Introduzione
La paralisi bilaterale dello sguardo orizzontale è una rara presentazione causata dall’interruzione bilaterale del fascicolo longitudinale mediano, del nucleo abducente o della formazione reticolare pontina paramediana (PPRF) (1, 2). I tipi di movimenti oculari che possono essere colpiti nelle lesioni del tronco cerebrale includono i movimenti oculari lenti orizzontali e verticali, i movimenti di inseguimento, le risposte vestibolari e optocinetiche e i movimenti oculari veloci, comprese le saccadi volontarie o evocate e le fasi veloci degli stimoli vestibolari e optocinetici. Il controllo della vergenza può essere influenzato da lesioni del mesencefalo.
La paralisi dello sguardo orizzontale è stata descritta come conseguenza di infarto (3), infiammazione/demielinizzazione come parte della sclerosi multipla (SM) o disturbi dello spettro della neuromielite ottica (NMOSD) (2, 4, 5), emorragia (6) e metastasi (7). Dei casi non vascolari/tumorali precedentemente riportati, cinque su sei avevano paralisi bilaterale dello sguardo orizzontale e tre avevano lesioni solitarie alla risonanza magnetica (MRI), localizzate nel tegmento pontino. Milea et al. (1) hanno riportato due casi di oftalmoplegia internucleare bilaterale (INO) che si trasformano in paralisi bilaterale dello sguardo orizzontale con lesioni singole T2-enhancing nella stessa sede con la stessa morfologia della nostra serie di casi. Hanno suggerito la SM come diagnosi probabile.
Henderson ha descritto un paziente con diplopia orizzontale allo sguardo laterale sinistro e debolezza in adduzione (8). La risonanza magnetica del cervello ha dimostrato una lesione solitaria T2 iperintensa del tronco cerebrale adiacente al quarto ventricolo, e la diagnosi di SM è stata fatta. In assenza di ulteriori informazioni cliniche, è difficile discernere come è stata fatta questa diagnosi. Matsui et al. hanno riportato un paziente che lamentava diplopia orizzontale con paresi bilaterale dello sguardo orizzontale (9). Una diagnosi di encefalite del tronco cerebrale di Bickerstaff (BBE) è stata fatta anche se le caratteristiche cliniche non erano coerenti con i criteri diagnostici (10).
Qui, descriviamo tre pazienti con paresi di sguardo orizzontale bilaterale, causata in ogni caso da una lesione infiammatoria solitaria che colpisce il tegmento dorsale del ponte che si estende in avanti alla regione del fasciculus longitudinale mediano (MLF). Crediamo che questi tre casi evidenzino questioni riguardanti la patogenesi di tali sindromi e la relazione tra la proiezione orizzontale e verticale legata allo sguardo nel MLF in particolare.
Come previsto dai requisiti etici della nostra istituzione, il Royal Melbourne Hospital, il consenso informato e scritto per l’uso di dati anonimizzati è stato ottenuto da tutti i pazienti.
Paziente 1
Un uomo di 38 anni di origine turca si è presentato con diplopia intermittente acuta, vertigini e vomito; gli è stata diagnosticata una vertigine periferica e dimesso. Una settimana dopo, si è ripresentato con intorpidimento del lato sinistro del viso. La sua storia medica personale, la revisione dei sistemi e la storia familiare erano irrilevanti.
L’acuità visiva era di 0,63 OU, misurata sulla scala decimale. Il diametro della pupilla era di 5 mm bilateralmente e non reattivo. L’esame della motilità oculare (tabella 1) ha rivelato il fallimento completo di tutti i movimenti oculari orizzontali, delle saccadi volontarie, dell’inseguimento liscio, dei movimenti vestibolari e optocinetici. Le saccadi verticali, l’inseguimento liscio e i movimenti vestibolari erano intatti all’esame clinico, ma questo non esclude la possibilità di un rallentamento minore che avrebbe richiesto l’oculografia per l’identificazione. L’esame neurologico era altrimenti normale.
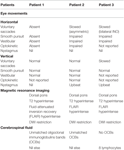
Tabella 1. Riassunto dei risultati clinici oculomotori, i risultati di imaging MRI e CSF risultati.
MRI cervello ha mostrato un T2 e fluido-attenuato inversione di recupero (FLAIR) iperintenso lesione triangolare all’interno del ponte dorsale nel pavimento del quarto ventricolo (Figura 1A). La lesione visualizzata diffusione leggermente limitato abbinato sulla mappatura del coefficiente di diffusione apparente, coerente con i rapporti in letteratura come si verificano con lesioni infiammatorie / demielinizzazione (11, 12), e non ha mostrato aumento di contrasto. La risonanza magnetica del cervello e della colonna vertebrale era altrimenti irrilevante. La lesione del tronco cerebrale è stata sentita per avere caratteristiche coerenti con demielinizzazione anche se non sono state viste altre lesioni. La malattia di Behçet, la vasculite o una lesione mitotica sono state considerate come diagnosi differenziale.
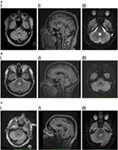
Figura 1. (A) I. Paziente 1, recupero assiale di inversione attenuato dal fluido (FLAIR) che mostra una lesione iperintensa nel tegmento pontino posteriore. II. FLAIR sagittale che mostra l’estensione verticale della lesione. III. Immagine pesata in diffusione che mostra una lieve restrizione della diffusione. (B) I. Paziente 2, doppia assiale che mostra lesione iperintensa nel tegmento pontino posteriore. II. FLAIR sagittale che mostra l’estensione verticale della lesione. III. Immagine pesata in diffusione che mostra una lieve restrizione della diffusione. (C) I. Paziente 3, flair assiale che mostra lesione iperintensa nel tegmento pontino posteriore, leggermente più significativa sul lato destro. II. FLAIR saggitale che mostra l’estensione verticale della lesione, leggermente più grande rispetto ai due pazienti precedenti, coerente con un certo rallentamento delle saccadi verticali. III. Diffusion-weighted imaging che mostra una lieve restrizione della diffusione.
L’analisi del liquido cerebrospinale (CSF) ha rivelato tre linfociti, nessun polimorfo e nessun globulo rosso, bande di immunoglobuline oligoclonali (OCB) sono state viste nel CSF e non hanno trovato riscontro nel siero. Le proteine erano minimamente elevate (0,46 g/l), ma il test era negativo per l’anti-aquaporina 4 (Aq4). Anche l’Aq4 nel siero era negativo. Il test per gli anticorpi anti-ganglioside non è stato fatto e gli anticorpi anti-glicoproteina oligodendrocitaria mielinica (MOG) non erano disponibili al momento della malattia acuta, ma erano negativi quando sono diventati disponibili 2 anni dopo.
Il paziente è stato trattato per presunta demielinizzazione ed è migliorato dopo 3 giorni di metilprednisolone 1 g per via endovenosa (IV). Il suo esame neurologico era tornato normale alla revisione 3 settimane dopo la dimissione. Le risonanze magnetiche cerebrali seriali hanno dimostrato la completa risoluzione della lesione pontina, senza nuove lesioni, e nessun ulteriore episodio clinico in 2 anni dalla presentazione iniziale.
Paziente 2
Una donna di 46 anni con mal di testa frontale è stata trattata per emicrania e inizialmente ha risposto a naprossene e amitriptilina. Sei giorni dopo, si è ripresentata con un peggioramento della cefalea, fotofobia, visione sfocata, diplopia orizzontale intermittente e intorpidimento facciale fluttuante. L’esame neuroftalmico ha rivelato un’acuità visiva di 0,32 OU. Le risposte pupillari sono state riportate come leggermente lente ma reattive bilateralmente. L’esame oculomotorio è riassunto nella tabella 1. C’era una paresi bilaterale asimmetrica dello sguardo orizzontale, a destra peggio che a sinistra. Le saccadi a destra erano limitate in ampiezza e lente. Le risposte vestibolari erano asimmetriche con i movimenti oculari evocati dalla manovra della testa di bambola che erano normali nell’occhio sinistro ma limitati nel destro. Le risposte di spinta della testa più attive erano ipoattive bilateralmente. Il nistagmo ascendente era più evidente su upgaze, ma con l’oftalmoscopia è stato notato anche nella posizione primaria. Le saccadi verticali, su e giù erano normali. L’inseguimento liscio verticale è apparso intatto. Le spinte verticali della testa e le risposte optocinetiche erano clinicamente normali. La video oculografia non era disponibile e, nel complesso, questi risultati sono stati interpretati come coerenti con una lieve compromissione dello sguardo verticale. Il nistagmo verticale si è risolto in 2 giorni. Aveva anche una lieve debolezza facciale bilaterale, riflessi tendinei assenti negli arti superiori e una lieve atassia dell’andatura. L’impressione clinica era che la sua costellazione di sintomi era coerente con la sindrome di Miller Fisher, BBE o demielinizzazione centrale, ma senza prove per confermare la diagnosi di queste entità su test.
La risonanza magnetica cerebrale ha rivelato un solitario, ben definito focus paramediano di iperintensità T2 nel ponte dorsale che ha mostrato diffusione leggermente limitata ma nessun aumento di contrasto (Figura 1B). La risonanza magnetica della colonna vertebrale era normale.
Gli studi di conduzione nervosa hanno rivelato una neuropatia assonale motoria bilaterale del viso. L’analisi del CSF ha dimostrato OCB (non appaiati) e albumina elevata (298 mg/l). L’anticorpo Aq4 nel siero era negativo. I risultati di routine del CSF erano normali, compresa la proteina 0,4 g/l, la conta dei globuli bianchi (WCC) e la conta dei globuli rossi (RCC) < 1. Il liquor era negativo per gli anticorpi anti-AQP4, anti-GM1, anti-GQ1B e anti-proteina mielinica-oligodendrocitaria.
La diagnosi era quella di un’encefalite localizzata limitata al ponte e che colpisce principalmente il tegmento dorsale. Il paziente è stato trattato con un ciclo di 5 giorni di 2 g/kg di immunoglobulina IV. Nel corso della settimana successiva, l’oftalmoplegia è migliorata significativamente, i riflessi degli arti superiori sono migliorati e l’atassia si è risolta. Nessun nuovo sintomo o lesione è stato identificato nei 12 mesi di follow-up. La revisione a 18 mesi ha confermato il completo recupero clinico.
Paziente 3
Questo uomo di 29 anni si è svegliato con sudore e brividi, seguiti da mal di testa bifrontale, vertigini posturali, nausea e vomito. Alla presentazione 12 ore dopo, aveva diplopia orizzontale e intorpidimento del lato destro. Ha rivelato una storia di 5 giorni di sintomi del tratto respiratorio superiore, seni bloccati, e un richiamo di immunizzazione pertussis 1 mese prima dell’inizio dei sintomi. La sua storia includeva ipertensione, ipotiroidismo, ansia, sindrome dell’intestino irritabile, obesità e steatoepatite non alcolica.
La risonanza magnetica cerebrale ha rivelato una lesione pontina dorsale T2 iperintensa sul lato sinistro, che ha dimostrato una diffusione limitata (Figura 1C). Il CSF era notevole per un WCC elevato di 8 × 106/l (7 linfociti, 1 neutrofilo), RCC era 4 × 106/l e la proteina CSF era 0.35 g/l. Questo è stato inizialmente diagnosticato come ictus ischemico, in un’altra istituzione, e la terapia medica per la prevenzione secondaria è stata iniziata. Nessuna anomalia è stata trovata su angiografia a risonanza magnetica, monitoraggio cardiaco, ecocardiogramma transesofageo, vasculite e schermi di trombofilia.
Due settimane dopo l’inizio ha sviluppato un gusto alterato sul lato sinistro, lingua sinistra, bocca interna e intorpidimento del viso. La sua acuità visiva monoculare era di 1,0 OU, ma quella dinamica era di 0,4 OU. Le risposte delle pupille erano normali. Ha dimostrato paresi di sguardo bilaterale e INO (Tabella 1). Le risposte di spinta della testa erano bilateralmente ipoattive con saccadi lievemente rallentate verso l’alto e nistagmo ascendente su upgaze. Il resto dell’esame neurologico ha rivelato una lieve dismetria solo a sinistra.
La ripetizione dell’analisi del CSF ha rivelato 3 leucociti (indifferenziati), 27 globuli rossi e negativo per gli OCB. La risonanza magnetica cerebrale senza contrasto ha rivelato un allargamento della lesione con una diffusione limitata persistente. Le apparenze sono state riportate coerenti con la demielinizzazione. Gli anticorpi sierici anti-ganglioside, l’anticorpo anti-aquaporina-4 (AQP4) e gli anticorpi anti-MOG erano negativi.
È stato trattato con un ciclo di 3 giorni di 1 g al giorno di metilprednisolone IV seguito da 60 mg di prednisolone orale al giorno, svezzato lentamente dopo 1 mese. Un esame di follow-up 8 settimane dopo la prima presentazione ha dimostrato un INO residuo a sinistra e solo sintomi sensoriali a destra, che si sono risolti nei mesi successivi. La lesione si è risolta completamente al follow-up di imaging 3 mesi dopo.
Discussione
Scriviamo tre casi di paresi bilaterale dello sguardo orizzontale, coincidente con lo sviluppo acuto di una piccola, ben circoscritta lesione del tegmento pontino alla RM. Per definizione, questi casi rappresentano sindromi clinicamente isolate ma in assenza di lesioni ricorrenti in 12-36 mesi di follow-up. Il fenotipo è descritto in SM, NMOSD, ictus e tumore (1, 4, 5, 8, 9, 13, 14). Tuttavia, i pazienti con queste diagnosi tendono a sviluppare ricadute e cambiamenti caratteristici di MRI (4, 15). Nei nostri casi, non ci sono prove sufficienti per nessuna di queste diagnosi alla presentazione o al follow-up. Ci concentriamo qui sulle novità cliniche e anatomiche proposte che dimostrano.
I disturbi dello spettro anti-GQ1b possono influenzare i movimenti oculari e potrebbero potenzialmente presentarsi con le caratteristiche cliniche che abbiamo descritto. La sindrome da sovrapposizione Miller-Fisher/BBE è stata considerata nel secondo caso, ma questi pazienti tendono a presentarsi con anticorpi anti-GQ1B positivi e una normale risonanza magnetica del cervello (13). Come tale, riteniamo che una diagnosi alternativa sia più probabile. Anche se la NMOSD può presentarsi con lesioni infiammatorie vicino al tegmento pontino, esse sono caratteristicamente leggermente più basse sul pavimento del quarto ventricolo. Questi casi qui riportati non soddisfano i criteri recentemente aggiornati per la NMOSD (16).
Similmente, la sindrome CLIPPERS è un disordine infiammatorio del tronco cerebrale ma è clinicamente e radiologicamente più diffuso ed è improbabile che sia una spiegazione nei nostri pazienti (17).
Il controllo dello sguardo verticale è generalmente attribuito al mesencefalo rostrale, al nucleo interstiziale rostrale del MLF (riMLF) che contiene cellule di scoppio, e al nucleo interstiziale di Cajal che forma l’integratore neurale per il mantenimento della posizione nell’orbita. Queste regioni proiettano bilateralmente, in parte attraverso la commissura posteriore. Gli input a queste aree derivano da una serie di fonti, in parte dipendenti dal tipo di input.
Gli input vestibolari derivano dai nuclei vestibolari superiori bilateralmente, mentre i segnali di inseguimento liscio proiettano dal gruppo di cellule Y al riMLF. Le vie includono la MLF, il tratto tegmentale ventrale e le vie cerebellari. Le saccadi verticali volontarie e riflesse, determinate da reti sopratentoriali, sembrano dipendere da proiezioni dalla regione PPRF bilateralmente, e sono abolite da lesioni localizzate del PPRF caudale bilateralmente solo (18). Una forte proiezione dei neuroni omnipazienti è stata dimostrata dal PPRF, bilateralmente, al riMLF (19, 20). Questi devono essere inibiti per generare saccadi volontarie e riflesse, non fasi veloci (21).
Lo sguardo verticale può essere risparmiato in presenza di oftalmoplegia orizzontale con una lesione tegmentale pontina posteriore con o senza patologia più diffusa (1, 13). Anche se le lesioni abducens puri possono produrre paralisi dello sguardo orizzontale, i casi riportati da Milea et al. presentato precocemente con INO bilaterale, suggestivo di coinvolgimento sia del MLF o proiezioni bilaterali nel MLF.
La lesione unificante, nei nostri pazienti e quelli di cui qui, è la lesione tegmentale posteriore. Questa lesione è in stretta prossimità dei nuclei abducenti e del PPRF che contiene le cellule eccitatorie per lo sguardo orizzontale. Il coinvolgimento bilaterale delle proiezioni dal PPRF o dai nuclei abduttori spiegherebbe la paralisi dello sguardo orizzontale. Relativamente risparmiando i movimenti oculari verticali implica che i segnali verticali bilaterali che proiettano al centro di sguardo verticale formazione reticolare mesencefalica attraverso la MLF (22), eseguire un percorso distinto nel pons, rispetto agli ingressi di sguardo laterale. Questo è coerente con l’evidenza di Pierrot-Deseilligny et al. (7), sulla paralisi bilaterale dissociata dello sguardo orizzontale, ma in contrasto con l’attuale percezione clinica convenzionale dell’anatomia in quest’area.
Se ci sono lesioni bilaterali dei centri di sguardo laterali nel PPRF, strettamente associati e quasi indistinguibili dal nucleo abducente, la saggezza convenzionale indicherebbe che ci dovrebbero essere anche paralisi dello sguardo verticale, poiché si dice che queste vie corrano insieme. Certamente, le lesioni della linea mediana che colpiscono entrambi i fascicoli longitudinali mediani (MLF) producono INO bilaterale che è caratteristicamente associata a paresi dello sguardo verticale, caratterizzata da una compromissione dell’inseguimento verticale liscio e dalla cancellazione del riflesso vestibolo-oculare (23). Lesioni più rostrali possono interessare le strutture del mesencefalo (riMLF e INC) coinvolte nelle saccadi verticali (24). Nei nostri pazienti non è stata riscontrata alcuna compromissione dello sguardo verticale.
Suggeriamo che le vie dello sguardo verticale e orizzontale corrono separatamente nel loro percorso inferiore e si fondono nel loro percorso rostrale, con gli input dello sguardo verticale che corrono anterolaterale agli input dello sguardo orizzontale. Essi possono attraversare nella loro salita, probabilmente in modo sostanziale, in modo che le lesioni bilaterali sono necessari per produrre paralisi sguardo verticale. Questo spiegherebbe il risparmio della via diretta per lo sguardo verticale dal PPRF laterale in presenza di una lesione unilaterale, l’abolizione dei movimenti oculari verticali con lesioni bilaterali localizzate, e il requisito della stimolazione bilaterale per provocare movimenti oculari verticali (18, 22).
Proponiamo una disposizione anatomica leggermente alterata per rappresentare questo (Figura 2). Le vie di sguardo orizzontali proiettano al nucleo abducente omolaterale e poi salgono nella MLF al subnucleo retto mediale controlaterale del terzo nucleo nervoso. Proponiamo che il segnale di sguardo verticale proietta più anteriormente nella MLF e, almeno su una breve distanza, è separabile dalle vie di fibra di sguardo orizzontale.
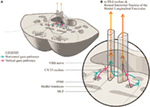
Figura 2. (A) Una sezione attraverso il mid-pons che mostra il rapporto della formazione reticolare pontina paramediana al fascicolo longitudinale mediano (MLF) e l’adiacente settimo nervo cranico come spazia intorno al nucleo abducens. (B) Un ingrandimento che mostra la conformazione proposta dei percorsi separati di sguardo orizzontale e verticale come si proiettano nella MLF. Il segnale orizzontale si decussa a livello del ponte e sale nella MLF controlaterale, mentre non si sa se il segnale verticale di sguardo si decussa affatto o è una proiezione diretta.
Le somiglianze nel fenotipo e la morfologia delle lesioni causali in questi casi suggeriscono che questa regione del tegmento pontino può avere caratteristiche particolari che la rendono suscettibile di attacco immunologico. Nessuno di questi casi soddisfa i criteri di altre malattie, infiammatorie o altro, associate al coinvolgimento della MLF.
Se davvero questi casi rappresentano un nuovo fenotipo, allora c’è la necessità di discernere il corso ottimale della gestione, sia durante la fase acuta che nel lungo termine. Una diagnosi errata, per esempio con la SM o l’ictus, rischia di esporre il paziente a un inutile trattamento antipiastrinico o immunomodulatore a lungo termine e all’ansia per la diagnosi di una condizione significativa e potenzialmente ricorrente a lungo termine, con un impatto negativo sulle scelte e le opzioni di vita.
L’identificazione di altri casi di questo fenotipo sarebbe utile per facilitare la ricerca di nuovi anticorpi specifici che possono essere in gioco qui e per chiarire il percorso di trattamento più appropriato ed efficace.
Contributi degli autori
RE ha rivisto le cartelle dei pazienti e l’imaging, ha raccolto i dati e costruito le presentazioni preliminari, oltre a contribuire all’editing in corso del manoscritto finale presentato. OW ha supervisionato RE nella raccolta dei dati ed è stato coinvolto a tutti i livelli della scrittura e dell’interpretazione dei dati, oltre a rivedere e modificare il manoscritto finale qui presentato. AB ha lavorato con RE nell’analisi dei dati, nella revisione della letteratura pertinente, nell’interpretazione dei risultati e nella preparazione del manoscritto.
Conflict of Interest Statement
Questa ricerca non è stata supportata finanziariamente da alcun interesse commerciale. Non ci sono relazioni finanziarie che potrebbero essere interpretate come un potenziale conflitto di interessi.
1. Milea D, Napolitano M, Dechy H, Le Hoang P, Delattre J-Y, Pierrot-Deseilligny C. Paralisi bilaterale completa dello sguardo orizzontale che rivela la sclerosi multipla. J Neurol Neurosurg Psychiatry (2001) 70(2):252-5. doi:10.1136/jnnp.70.2.252
PubMed Abstract | CrossRef Full Text | Google Scholar
2. Tan E, Kansu T. Paralisi bilaterale di sguardo orizzontale nella sclerosi multipla. J Clin Neuroophthalmol (1990) 10(2):124–6.
Google Scholar
3. Kataoka S, Hori A, Shirakawa T, Hirose G. Paramedian pontine infarction. Stroke (1997) 28(4):809–15. doi:10.1161/01.STR.28.4.809
CrossRef Full Text | Google Scholar
4. Furutani Y, Hata M, Miyamoto K, Moribata Y, Yoshimura N. A case of neuromyelitis optica masquerading as Miller Fisher syndrome. Case Rep Neurol (2014) 6(3):226–31. doi:10.1159/000368183
PubMed Abstract | CrossRef Full Text | Google Scholar
5. Ng AW, Teoh SC. Dengue eye disease. Surv Ophthalmol (2015) 60(2):106–14. doi:10.1016/j.survophthal.2014.07.003
PubMed Abstract | CrossRef Full Text | Google Scholar
6. Koehler PJ, Wattendorff AR, Goor C, Hekster REM, Falke THM. Bilateral horizontal gaze paralysis due to pontine hemorrhage. Clin Neurol Neurosurg (1986) 88(2):121–5. doi:10.1016/S0303-8467(86)80007-5
CrossRef Full Text | Google Scholar
7. Pierrot-Deseilligny C, Goasguen J, Chain F, Lapresle J. Pontine metastasis with dissociated bilateral horizontal gaze paralysis. J Neurol Neurosurg Psychiatry (1984) 47(2):159–64. doi:10.1136/jnnp.47.2.159
PubMed Abstract | CrossRef Full Text | Google Scholar
8. Henderson S. A young patient with visual disturbance. Eur J Intern Med (2014) 25(6):e69–70. doi:10.1016/j.ejim.2014.05.007
CrossRef Full Text | Google Scholar
9. Matsui TA, Mineta H, Shioyama S, Kihara M, Takahashi M. . Clin Neurol (1998) 38(2):150–3.
Google Scholar
10. Bickerstaff ER. Brain-stem encephalitis; further observations on a grave syndrome with benign prognosis. Br Med J (1957) 1(5032):1384–7. doi:10.1136/bmj.1.5032.1384
CrossRef Full Text | Google Scholar
11. Schaefer PW, Grant PE, Gonzalez RG. Diffusion-weighted MR imaging of the brain. Radiology (2000) 217(2):331–45. doi:10.1148/radiology.217.2.r00nv24331
CrossRef Full Text | Google Scholar
12. Küker W, Ruff J, Gaertner S, Mehnert F, Mader I, Nägele T. Moderni strumenti di risonanza magnetica per la caratterizzazione delle lesioni demielinizzanti acute: valore del chemical shift e della diffusione pesata. Neuroradiologia (2004) 46(6):421-6. doi:10.1007/s00234-004-1203-5
PubMed Abstract | CrossRef Full Text | Google Scholar
13. Kipfer S, Crook DW. Paralisi bilaterale isolata dello sguardo orizzontale come prima manifestazione della sclerosi multipla. Mult Scler J (2014) 20(6):754-5. doi:10.1177/1352458513518627
CrossRef Full Text | Google Scholar
14. Bronstein AM, Rudge P, Gresty MA, Du Boulay G, Morris J. Anomalie dello sguardo orizzontale. Risultati clinici, oculografici e di risonanza magnetica. II. Paralisi dello sguardo e oftalmoplegia internucleare. J Neurol Neurosurg Psychiatry (1990) 53(3):200–7. doi:10.1136/jnnp.53.3.200
CrossRef Full Text | Google Scholar
15. Wingerchuk DM, Lennon VA, Pittock SJ, Lucchinetti CF, Weinshenker BG. Revised diagnostic criteria for neuromyelitis optica. Neurology (2006) 66(10):1485–9. doi:10.1212/01.wnl.0000216139.44259.74
PubMed Abstract | CrossRef Full Text | Google Scholar
16. Wingerchuk DM, Banwell B, Bennett JL, Cabre P, Carroll W, Chitnis T, et al. International consensus diagnostic criteria for neuromyelitis optica spectrum disorders. Neurology (2015) 85:177–89. doi:10.1212/WNL.0000000000001729
CrossRef Full Text | Google Scholar
17. Kira J. The expanding phenotype of CLIPPERS: is it a disease or a syndrome? J Neurol Neurosurg Psychiatry (2012) 83(1):2–3. doi:10.1136/jnnp-2011-301626
CrossRef Full Text | Google Scholar
18. Henn V, Lang W, Hepp K, Reisine H. Experimental gaze palsies in monkeys and their relation to human pathology. Brain (1984) 107(2):619–36. doi:10.1093/brain/107.2.619
PubMed Abstract | CrossRef Full Text | Google Scholar
19. Büttner-Ennever JA, Buttner U. A cell group associated with vertical eye movements in the rostral mesencephalic reticular formation of the monkey. Brain Res (1978) 151(1):31–47. doi:10.1016/0006-8993(78)90948-4
PubMed Abstract | CrossRef Full Text | Google Scholar
20. Horn AKE. The reticular formation. Prog Brain Res (2006) 151:127–55. doi:10.1016/S0079-6123(05)51005-7
CrossRef Full Text | Google Scholar
21. Nakao S, Shiraishi Y, Oda H, Inagaki M. Direct inhibitory projection of pontine omnipause neurons to burst neurons in the Forel’s field H controlling vertical eye movement-related motoneurons in the cat. Exp Brain Res (1988) 70(3):632–6. doi:10.1007
CrossRef Full Text | Google Scholar
22. Bender MB. Brain control of conjugate horizontal and vertical eye movements: a survey of the structural and functional correlates. Brain (1980) 103(1):23–69. doi:10.1093/brain/103.1.23
PubMed Abstract | CrossRef Full Text | Google Scholar
23. Ranalli PJ, Sharpe JA. Vertical vestibulo-ocular reflex, smooth pursuit and eye-head tracking dysfunction in internuclear ophthalmoplegia. Brain (1988) 111(Pt 6):1299–317.
PubMed Abstract | Google Scholar
24. Bhidayasiri R, Plant GT, Leigh RJ. A hypothetical scheme for the brainstem control of vertical gaze. Neurology (2000) 54(10):1985–93.
PubMed Abstract | Google Scholar