Tutto sul cancro cervicale
Che cos’è la cervice?
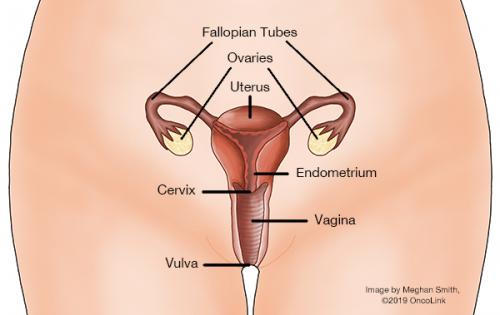
La cervice è il nome della parte più bassa dell’utero. Solo le donne hanno un utero. L’utero è dove un bambino cresce e si sviluppa quando una donna è incinta. Durante la gravidanza, l’utero cresce molto in dimensioni. Quando una donna non è incinta, l’utero è un piccolo organo a forma di pera che si trova tra il retto e la vescica. La cervice collega l’utero con il canale del parto (la vagina). Il tuo operatore sanitario può guardare la tua cervice e prendere un campione di cellule (pap test) durante un esame pelvico di routine.
Che cos’è il cancro cervicale?
Il cancro cervicale si sviluppa quando le cellule nella cervice iniziano a crescere fuori controllo. Queste cellule possono anche invadere i tessuti vicini o diffondersi in tutto il corpo. Grandi collezioni di cellule che crescono in modo anormale sono chiamate tumori. Di solito, il cancro cervicale è a crescita molto lenta. Tuttavia, in alcune circostanze, può crescere e diffondersi rapidamente.
I tumori sono caratterizzati dalle cellule da cui si sono originariamente formati. Il tipo più comune di cancro cervicale è chiamato carcinoma a cellule squamose. Ha origine dalle cellule che si trovano sulla superficie della cervice, note come cellule squamose. Il cancro cervicale a cellule squamose costituisce circa l’80% di tutti i tumori cervicali. La seconda forma più comune è l’adenocarcinoma. Proviene dalle cellule che formano le ghiandole nella cervice. La percentuale di tumori cervicali che sono adenocarcinomi è aumentata dagli anni ’70, ma nessuno sa esattamente perché. Circa il 3-5% dei cancri cervicali hanno caratteristiche sia dello squamoso che dell’adenocarcinoma e sono chiamati carcinomi adenosquamosi. Ci sono alcuni altri tipi molto rari come il carcinoma a piccole cellule e il carcinoma neuroendocrino, ma sono estremamente rari.
Cosa causa il cancro cervicale e sono a rischio?
Il cancro cervicale è molto più comune nelle nazioni in via di sviluppo che nelle nazioni sviluppate. Il cancro cervicale è la seconda causa più comune di morte per cancro nei paesi in via di sviluppo, con l’84% di tutti i casi di cancro cervicale che si verificano in Africa, America Latina e aree sottosviluppate dei Caraibi. È abbastanza raro negli Stati Uniti. Ogni anno, si stima che 13.800 casi di cancro cervicale siano diagnosticati negli Stati Uniti. C’è stata una diminuzione del 75% delle morti per cancro cervicale nelle nazioni sviluppate negli ultimi 50 anni. La maggior parte di questa diminuzione è attribuita all’efficace istituzione di programmi di screening del cancro cervicale (test HPV e/o Pap test) nelle nazioni sviluppate.
Uno dei più importanti fattori di rischio per il cancro cervicale è l’infezione con un virus chiamato HPV (papillomavirus umano). Va sottolineato che solo una piccolissima percentuale di donne che hanno l’HPV svilupperà il cancro cervicale. Solo perché hai l’HPV non significa che avrai il cancro. Tuttavia, quasi tutti i cancri cervicali hanno prove del virus HPV in loro, quindi l’infezione da HPV è un fattore di rischio importante per svilupparlo. L’HPV è un’infezione a trasmissione sessuale (STI) che è incredibilmente comune nella popolazione. Infatti, la maggior parte degli uomini e delle donne in età da college sono stati esposti all’HPV.
HPV è il virus che causa le verruche genitali, ma avere verruche genitali non significa necessariamente avere il cancro cervicale. Ci sono diversi sottotipi, o ceppi, di HPV. Solo alcuni sottotipi possono causare il cancro cervicale. Spesso, l’infezione da HPV non provoca alcun sintomo, finché una donna non sviluppa una lesione precancerosa della cervice.
Perché avere un’IST è un fattore di rischio per il cancro cervicale, qualsiasi fattore di rischio per sviluppare un’IST è anche un fattore di rischio per sviluppare il cancro cervicale. Questi includono:
- Aver avuto più partner sessuali maschi.
- Aver iniziato ad avere rapporti sessuali in giovane età.
- Aver avuto partner sessuali maschi che sono considerati ad alto rischio (hanno avuto molti partner sessuali e/o hanno iniziato ad avere rapporti sessuali in giovane età).
- Essere diagnosticati con altre malattie sessualmente trasmissibili (come l’herpes, la gonorrea, la sifilide o la clamidia).
L’infezione da HIV è un altro fattore di rischio per il cancro della cervice, ma per una ragione leggermente diversa. Sembra che qualsiasi condizione che indebolisce il sistema immunitario aumenta anche il rischio di sviluppare il cancro cervicale. Le condizioni che indeboliscono il sistema immunitario includono l’HIV, l’aver subito un trapianto d’organo e il linfoma di Hodgkin.
Un altro importante fattore di rischio per sviluppare il cancro cervicale è il fumo. I fumatori hanno almeno il doppio delle probabilità dei non fumatori di sviluppare tumori cervicali. Infine, le donne che vivono in povertà sembrano avere una maggiore probabilità di sviluppare e morire di cancro cervicale. Questo potrebbe essere legato a tassi di fumo più alti, o forse a causa di barriere per ottenere esami di screening annuali.
Anche qualcuno senza alcun fattore di rischio può avere il cancro cervicale. Lo screening tempestivo e la diagnosi precoce sono le nostre armi migliori per ridurre il numero di nuovi casi di cancro cervicale.
Come posso prevenire il cancro cervicale?
Ci sono diverse cose che le donne possono fare per ridurre il rischio di contrarre il cancro cervicale. Questo include:
- Fare screening regolari: Il drastico calo dei casi di cancro cervicale e dei decessi negli Stati Uniti è stato dovuto all’HPV e al Pap test. Lo screening sarà discusso di più nella prossima sezione.
- Vaccinarsi:
- Sono stati sviluppati tre vaccini, chiamati Gardasil, Gardasil 9, e Ceravix. Attualmente, solo il Gardasil 9 è disponibile negli Stati Uniti.
- Il vaccino HPV è raccomandato per tutti gli individui di età compresa tra 12 e 26 anni. La FDA statunitense ha approvato il vaccino per l’uso fino a 45 anni, tuttavia, non tutte le compagnie di assicurazione coprono il vaccino HPV per gli individui di età superiore ai 26 anni.
- Questi vaccini hanno dimostrato di essere efficaci nel prevenire l’infezione con alcuni ceppi di HPV se sono dati prima che una persona sia esposta all’HPV. Anche se hai già l’HPV, puoi comunque essere vaccinato. Il vaccino può proteggerti da altri tipi di HPV
- Oltre al cancro del collo dell’utero, l’HPV è anche una causa di tumori vulvari, vaginali, penali e anali e alcuni tumori della testa & del collo. Causa anche verruche genitali e porta a risultati anomali del Pap test che portano a ulteriori test o trattamenti.
- Non iniziare a fumare, e se sei già un fumatore, è il momento di smettere. È stato dimostrato che il fumo diminuisce la capacità del sistema immunitario di eliminare un’infezione da HPV.
- Le donne possono limitare il loro numero di partner sessuali e ritardare l’inizio dell’attività sessuale per ridurre il rischio, poiché un numero maggiore di partner può aumentare la probabilità di infezione.
- L’uso del preservativo e/o della diga dentale (metodo di barriera) può diminuire le aree esposte, ma non può prevenire completamente l’esposizione.
Quali test di screening sono usati per il cancro cervicale?
Il cancro cervicale è considerato una malattia prevenibile. Di solito ci vuole molto tempo prima che le lesioni pre-cancerose progrediscano in tumori invasivi. Efficaci programmi di screening negli Stati Uniti hanno portato al drastico calo del numero di morti per cancro cervicale negli ultimi 50 anni. Per le donne che sviluppano il cancro cervicale nelle nazioni sviluppate, il 60% di loro o non sono mai state sottoposte a screening o non lo sono state negli ultimi cinque anni. L’importanza di uno screening regolare del cancro cervicale non può essere sopravvalutata.
Il pilastro dello screening del cancro cervicale è stato il Pap test. Pap è l’abbreviazione di Papanicolaou, l’inventore del test, che ha pubblicato un documento rivoluzionario nel 1941. Un Pap test è facilmente eseguibile nell’ufficio del tuo medico. Durante un esame pelvico, il vostro fornitore usa una spatola di legno e/o una spazzola per ottenere campioni di cellule cervicali. Queste cellule sono messe su un vetrino, o in un liquido conservante, e inviate a un laboratorio dove un esperto nell’esame delle cellule al microscopio può cercare cambiamenti cancerosi. Molte donne trovano l’esame scomodo, ma raramente doloroso. A seconda dei risultati del test, il vostro fornitore potrebbe aver bisogno di eseguire ulteriori esami.
Anche se il Pap test è altamente efficace, non è un test perfetto. A volte, il test può mancare cellule che hanno il potenziale per diventare un cancro invasivo. Il test non dovrebbe essere eseguito quando si hanno le mestruazioni. E, anche se il prelievo è perfetto, anche i migliori laboratori possono perdere cellule anormali. Questo è il motivo per cui le donne hanno bisogno di avere i test eseguiti su base regolare.
Recentemente, le raccomandazioni di screening sono state modificate per concentrarsi maggiormente sul test HPV. Il test HPV può teoricamente trovare la stragrande maggioranza delle donne che sono a rischio di sviluppare il cancro cervicale, identificando quelle con infezioni HPV ad alto rischio. Ci sono oltre 100 sottotipi di HPV e alcuni tipi hanno maggiori probabilità di portare al cancro cervicale. Il DNA delle cellule cervicali può essere testato per identificare la presenza di tipi di HPV ad alto rischio. Il test HPV DNA può essere utilizzato per il test di follow-up delle donne con anomalie identificate su un pap test.
L’American Cancer Society raccomanda le seguenti linee guida per lo screening del cancro cervicale:
- Tutte le donne dovrebbero iniziare lo screening del cancro cervicale a 25 anni.
- Le donne tra i 25 e i 65 anni dovrebbero avere:
- Test HPV primario ogni 5 anni. Questo test non è ancora disponibile in molti centri/pratiche.
- Se questo test non è disponibile, dovresti essere sottoposta a un co-testing, che è una combinazione di HPV e Pap test. Questo dovrebbe essere fatto ogni 5 anni.
- Se il test HPV non è disponibile, allora un Pap test da solo dovrebbe essere eseguito ogni tre anni.
- Le donne sopra i 65 anni che hanno avuto regolari controlli cervicali che erano normali non dovrebbero essere sottoposte a screening per il cancro cervicale.
- Le donne a cui è stato diagnosticato un pre-cancro cervicale dovrebbero continuare a sottoporsi allo screening fino a quando non soddisfano uno dei seguenti criteri nei 10 anni precedenti:
- 2 test HPV negativi e consecutivi.
- Oppure 2 co-test negativi e consecutivi.
- Oppure 3 pap test negativi e consecutivi negli ultimi 3-5 anni.
- Le donne che hanno avuto l’utero e la cervice rimossi in un’isterectomia e non hanno una storia di cancro cervicale o pre-cancro non dovrebbero essere sottoposte a screening.
- Le donne che hanno avuto il vaccino HPV dovrebbero ancora seguire le raccomandazioni di screening per il loro gruppo di età.
- Mentre l’ACS non raccomanda lo screening del cancro cervicale ogni anno, le donne dovrebbero ancora vedere il loro fornitore per un controllo da donna.
Le donne che sono ad alto rischio di cancro cervicale possono aver bisogno di essere sottoposte a screening più spesso. Le donne ad alto rischio potrebbero includere quelle con infezione da HIV, trapianto di organi o esposizione in utero al farmaco DES. Dovrebbero parlare con il loro medico o infermiere per raccomandazioni specifiche.
Quali sono i segni del cancro cervicale?
Le prime fasi del cancro cervicale di solito non hanno sintomi. Questo è il motivo per cui è importante fare il Pap test di screening. Come un tumore cresce in dimensioni, può produrre una varietà di sintomi tra cui:
- Sanguinamento anomalo (compreso il sanguinamento dopo il rapporto sessuale, tra le mestruazioni, sanguinamento mestruale più pesante/lungo, o sanguinamento dopo la menopausa).
- Scariche vaginali anomale (possono essere maleodoranti).
- Dolore pelvico o alla schiena.
- Dolore durante la minzione.
- Sangue nelle feci o nelle urine.
- Dolore durante il sesso.
Molti di questi sintomi non sono specifici e possono rappresentare una varietà di condizioni diverse. Se hai uno di questi sintomi, parla con il tuo fornitore di assistenza sanitaria.
Come viene diagnosticato il cancro cervicale?
La ragione più comune per il tuo fornitore di perseguire la diagnosi di cancro cervicale è se hai un HPV anormale e/o un Pap test. Ricorda che questi test sono test di screening, non diagnostici. Ulteriori test dopo un risultato anormale sono necessari.
Il Pap test aiuta a trovare le lesioni precancerose nella tua cervice. Una lesione precancerosa significa che ci sono cellule che appaiono anormali, ma non hanno invaso una barriera di tessuto nella tua cervice; quindi una lesione precancerosa non può diffondersi o danneggiarti. Tuttavia, se non trattata, una lesione precancerosa può evolvere in un cancro invasivo. Il Pap test viene segnalato come nessuna cellula anormale, cellule atipiche (anormali) di significato indeterminato, cellule anormali di basso grado o cellule anormali di alto grado. A seconda del tuo caso specifico, il tuo fornitore deciderà come procedere.
- Un rapporto di assenza di cellule anormali equivale a un test negativo, il che significa che devi semplicemente fare il prossimo screening secondo le linee guida dello screening.
- Le cellule atipiche di significato indeterminato possono essere gestite in tre modi diversi:
- Ripetere il test HPV/Pap tra 4-6 mesi,
- Colposcopia: La colposcopia è una procedura fatta durante un esame pelvico con l’aiuto di un colposcopio, che è come un microscopio. Usando l’acido acetico sulla cervice ed esaminandola con un colposcopio, il vostro fornitore può cercare aree anormali della vostra cervice. La colposcopia è scomoda, ma non dolorosa, e può essere fatta nell’ufficio del tuo ginecologo.
- Una biopsia è l’unico modo per sapere con certezza se hai il cancro. Permette al tuo fornitore di ottenere cellule che possono essere esaminate al microscopio. Una volta che il tessuto viene rimosso, un patologo esaminerà il campione. Una biopsia può essere completata insieme alla colposcopia.
Il vostro fornitore deciderà come procedere con il workup di un Pap test che mostra cellule anormali di significato indeterminato, a seconda dei dettagli del vostro caso. Se il Pap test ripetuto non è normale, allora sarete indirizzate alla colposcopia. Se il test è positivo per l’HPV, sarete indirizzati alla colposcopia. Generalmente, la maggior parte delle pazienti con cellule anormali di basso grado o cellule anormali di alto grado saranno immediatamente indirizzate per la colposcopia. Se sei incinta, adolescente, positiva all’HIV, o in post-menopausa, il tuo fornitore potrebbe avere raccomandazioni leggermente diverse. In alcuni casi, il Pap test avrà delle cellule che sembrano anormali ma che potrebbero provenire da una zona più alta del tuo utero. C’è la possibilità che, se questo accade, tu abbia bisogno di un campione del tuo rivestimento uterino. Parlate con il vostro fornitore dei risultati del vostro Pap test e dei passi successivi dopo un Pap anormale.
Se avete dei sintomi (sanguinamento/scarico) da cancro cervicale, allora il tumore può probabilmente essere visto durante un esame pelvico. Ogni volta che il vostro fornitore può vedere un tumore cervicale su un esame pelvico, sarà sottoposto a biopsia. Quando un tessuto che appare anormale viene notato durante una colposcopia, anche questo sarà sottoposto a biopsia. Ci sono alcuni modi diversi per fare una biopsia:
- Una biopsia a pugno può essere usata per rimuovere una piccola sezione della cervice.
- La LEEP (loop electrosurgical excision procedure) è un altro metodo per fare una biopsia dove viene rimossa una fetta sottile della cervice.
- Possono essere eseguite biopsie coniche o di cono. Una biopsia del cono rimuove una sezione più spessa della cervice e permette al patologo di vedere se le cellule cancerose hanno invaso la cervice. La biopsia del cono ha il valore aggiunto di essere a volte in grado di curare una lesione precancerosa che è localizzata in una piccola area.
Altri test che possono essere eseguiti come parte di un workup diagnostico includono esami del sangue, test di funzionalità epatica e test HIV.
Come viene classificato il cancro cervicale?
Dopo aver eseguito questi test, viene determinato uno stadio per aiutare a decidere il piano di trattamento. Lo stadio del cancro, o l’estensione della malattia, si basa sulle informazioni raccolte attraverso i vari test fatti durante la diagnosi e il workup del cancro.
La stadiazione del cancro aiuta il fornitore a prendere decisioni sul trattamento e sul piano di cura. Il cancro cervicale viene classificato utilizzando il sistema FIGO (Federazione internazionale dei ginecologi e degli ostetrici) e il sistema TNM (chiamato anche sistema tumore – nodo – metastasi). Gli stadi del cancro cervicale vanno da I a IV. Generalmente, più alto è lo stadio, più grave è il cancro. Il sistema di stadiazione è molto complesso e viene fornito alla fine di questo articolo come riferimento. Il tuo stadio è riportato sul tuo referto patologico – potresti voler chiedere una copia di questo referto per i tuoi archivi personali. Il sistema di stadiazione è fornito nell’appendice per la revisione.
Come viene trattato il cancro cervicale?
Lesioni precancerose
Le donne che hanno lesioni precancerose sulla biopsia dopo la colposcopia hanno alcune opzioni diverse su come procedere. Si può decidere su un’opzione specifica a seconda se si prevede o meno di avere figli in futuro, il proprio stato di salute attuale e l’aspettativa di vita, e le proprie preoccupazioni per il futuro e la possibilità di avere un ritorno del cancro. Dovresti parlare con il tuo medico delle tue paure, preoccupazioni e preferenze.
Se hai lesioni di basso grado, puoi scegliere di non sottoporti a nessun ulteriore trattamento, specialmente se la biopsia ha rimosso l’intera lesione. Se decidi di fare questo, avrai bisogno di esami pelvici e Pap test più frequenti. Parli con il suo operatore sanitario di quanto spesso avrà bisogno di fare questi esami.
Ci sono diversi modi per rimuovere le lesioni precancerose senza rimuovere l’intero utero (e quindi preservare la sua capacità di avere un bambino in futuro). Le opzioni includono:
- Criochirurgia (congelamento della lesione anomala).
- LEEP (lo stesso tipo di procedura elettrochirurgica usata per le biopsie).
- Conizzazione (il tipo più spesso di biopsia che ottiene il tessuto sotto la superficie).
- Rimozione laser delle cellule.
Le donne che non hanno intenzione di avere figli in futuro e sono particolarmente preoccupate per le loro possibilità di avere un cancro invasivo possono scegliere di avere una isterectomia (un intervento chirurgico che rimuove l’utero e la cervice). Questa procedura è più invasiva di qualsiasi modalità di trattamento precedentemente menzionata, ma può fornire tranquillità alle donne che non vogliono avere figli.
Chirurgia
La chirurgia è generalmente usata nei tumori cervicali allo stadio iniziale. L’obiettivo della chirurgia è quello di rimuovere quanta più malattia possibile. Tuttavia, di solito non viene utilizzata a meno che tutto il cancro possa essere rimosso al momento dell’intervento. I tumori che hanno un’alta probabilità di diffondersi già ai linfonodi non vengono trattati con la chirurgia (i linfonodi sono piccoli pezzi di tessuto delle dimensioni di un pisello che filtrano e puliscono la linfa, un prodotto liquido di scarto).
Ci sono alcuni tipi diversi di interventi chirurgici che possono essere eseguiti. Il tipo di intervento dipende dallo stadio del tumore. Le procedure chirurgiche per il cancro cervicale includono:
- Trachelectomia – Rimozione della cervice, della vagina superiore e del tessuto che circonda la cervice. Possono essere rimossi anche i linfonodi pelvici.
- Isterectomia- Rimozione dell’utero e della cervice. Anche i linfonodi pelvici possono essere rimossi. A seconda della quantità di malattia, il vostro fornitore potrebbe dover rimuovere i tessuti intorno all’utero, così come parte della vagina e le tube di Falloppio.
Uno dei vantaggi della chirurgia nelle giovani donne è che a volte le loro ovaie possono essere lasciate. Questo impedisce loro di andare in menopausa in età precoce. La malattia in stadi più alti è di solito trattata con radiazioni e chemioterapia, ma a volte si ricorre alla chirurgia se il cancro cervicale ritorna dopo che è già stato trattato.
Un’exenterazione pelvica è riservata ai tumori cervicali ricorrenti. Un’exenterazione pelvica è un grande intervento chirurgico in cui l’utero, la cervice, le tube di Falloppio, le ovaie, la vagina, la vescica, il retto e parte del colon vengono rimossi.
Terapia di radiazione
La terapia di radiazione ha dimostrato di essere molto efficace nel trattamento del cancro cervicale. La radioterapia utilizza raggi X ad alta energia per uccidere le cellule tumorali. La radioterapia è un’altra opzione oltre alla chirurgia per il cancro cervicale allo stadio iniziale. È stato dimostrato che la chirurgia e la radioterapia sono trattamenti equivalenti per i tumori cervicali allo stadio iniziale. Il cancro cervicale in stadio avanzato è anche trattato con radiazioni. Le radiazioni aiutano anche ad evitare l’intervento chirurgico nei pazienti che sono troppo malati per rischiare l’anestesia. La radiazione ha il vantaggio di poter trattare tutta la malattia nel campo di radiazione, in modo che i linfonodi possono essere trattati così come il tumore primario nel corso dello stesso trattamento.
La radioterapia per il cancro cervicale proviene da una fonte esterna (fuori dal paziente, nota come radiazione a fascio esterno) o una fonte interna (dentro il paziente, nota come brachiterapia). La durata del tuo trattamento sarà determinata dal tuo team di trattamento. Il trattamento dura solo pochi minuti ed è indolore.
Il tipo di radioterapia usato dipende dallo stadio del tuo tumore. In tutti i tumori cervicali al di sopra dello stadio IB, l’approccio standard con la radioterapia è quello di utilizzare la radiazione esterna a fascio accoppiata alla brachiterapia interna. La brachiterapia (chiamata anche irradiazione intracavitaria) permette al tuo radioterapista di “aumentare” la dose di radiazioni al sito del tumore. Questo fornisce un impatto aggiuntivo al tumore mentre risparmia i tessuti normali. Questo viene fatto inserendo un tubo di metallo cavo con due cartucce a forma di uovo nella tua vagina. Poi, una piccola sorgente radioattiva viene posta nel tubo e nelle cartucce. Un computer ha calcolato per quanto tempo la sorgente deve rimanere lì, ma di solito, per quella che viene chiamata brachiterapia a basso tasso di dose (LDR), è necessario avere la sorgente per alcuni giorni. Questa procedura viene fatta in ospedale perché per quei pochi giorni si deve stare a letto.
Un altro tipo di brachiterapia, chiamata brachiterapia ad alto tasso di dose (HDR), utilizza sorgenti più potenti che rimangono dentro solo per pochi minuti. Anche se questa opzione di solito suona più attraente per i pazienti, c’è un dibattito su quale tipo sia più efficace e alcune istituzioni favoriscono l’uno rispetto all’altro. Parlate con il vostro fornitore di cure delle vostre opzioni e delle loro opinioni su HDR contro LDR per il trattamento del cancro cervicale.
Un altro uso delle radiazioni è nelle cure palliative. In pazienti con casi molto avanzati di cancro cervicale, l’obiettivo del trattamento è quello di alleviare il dolore o i sintomi, piuttosto che cercare di curare la malattia.
In qualsiasi contesto, le radiazioni sono spesso combinate con la chemioterapia, e, a seconda del tuo caso, il tuo fornitore deciderà con te il miglior trattamento possibile per il tuo stile di vita e i tuoi desideri.
Chemotherapy
Nonostante il fatto che i tumori siano rimossi con la chirurgia o trattati con le radiazioni, c’è sempre un rischio di recidiva perché ci possono essere cellule tumorali microscopiche rimaste nel corpo. Per diminuire il rischio di una recidiva (il cancro che ritorna), ti può essere offerta la chemioterapia.
La chemioterapia è l’uso di farmaci anticancro che attraversano tutto il corpo. La maggior parte dei pazienti in buone condizioni mediche e che ricevono radiazioni per il cancro cervicale allo stadio IIA o superiore, riceveranno la chemioterapia in aggiunta alla loro radiazione. Può anche essere offerta per i casi allo stadio precedente, a seconda della paziente e della sua malattia. Ci sono stati molti studi che dimostrano l’utilità di aggiungere la chemioterapia alle radiazioni in termini di diminuzione della mortalità da cancro cervicale.
Ci sono molti diversi farmaci chemioterapici, e sono spesso dati in combinazione per una serie di mesi. A seconda del tipo di regime di chemioterapia che ricevi, puoi ricevere i farmaci ogni settimana o ogni poche settimane. I regimi più comunemente usati (combinazioni) usano un farmaco chiamato cisplatino combinato con un altro farmaco, in genere etoposide, paclitaxel, topotecan, carboplatino e/o bevacizumab. Pembrolizumab, paclitaxel legato all’albumina, docetaxel, fluorouracile, gemcitabina, ifosfamide, irinotecan, mitomicina, pemetrexed e vinorelbina possono essere utilizzati come terapia di seconda linea dopo la recidiva. In alcuni casi in cui il tumore presenta determinate mutazioni genetiche, possono essere utilizzati larotrectinib o entrectinib. Il tuo tumore sarà testato per queste mutazioni.
Ci sono vantaggi e svantaggi per ciascuno dei diversi regimi che il tuo fornitore di assistenza sanitaria discuterà con te. In base alla tua salute, ai tuoi valori e desideri personali, e agli effetti collaterali che potresti voler evitare, puoi lavorare con i tuoi fornitori per trovare il miglior regime per il tuo stile di vita.
Sperimentazioni cliniche
Ci sono studi di ricerca clinica per la maggior parte dei tipi di cancro, e per ogni stadio della malattia. Gli studi clinici sono progettati per determinare il valore di trattamenti specifici. Gli studi sono spesso progettati per trattare un certo stadio del cancro, sia come prima forma di trattamento offerta o come opzione di trattamento dopo che altri trattamenti non hanno funzionato. Possono essere utilizzati per valutare farmaci o trattamenti per prevenire il cancro, individuarlo prima, o aiutare a gestire gli effetti collaterali. Gli studi clinici sono estremamente importanti per approfondire la nostra conoscenza della malattia. È attraverso gli studi clinici che sappiamo quello che facciamo oggi, e molte nuove terapie entusiasmanti sono attualmente in fase di sperimentazione. Parla con il tuo fornitore di informazioni sulla partecipazione a studi clinici nella tua zona. Puoi anche esplorare gli studi clinici attualmente aperti usando il servizio di abbinamento degli studi clinici di OncoLink.
Cura di follow-up e sopravvivenza
Una volta che sei stata trattata per il cancro cervicale, hai bisogno di essere seguita da vicino per una recidiva. All’inizio, avrai visite di follow-up abbastanza spesso. Più a lungo sarai libera dalla malattia, meno spesso dovrai andare a fare i controlli. Il vostro fornitore vi dirà quando vorrà visite di controllo, pap test e/o scansioni a seconda del vostro caso. Il vostro fornitore farà anche degli esami pelvici regolarmente durante le vostre visite d’ufficio. E’ molto importante che tu faccia sapere al tuo medico qualsiasi sintomo che stai sperimentando e che tu vada a tutti gli appuntamenti di controllo.
La paura di una recidiva, le relazioni e la salute sessuale, l’impatto finanziario del trattamento del cancro, i problemi di lavoro e le strategie per affrontare la situazione sono problemi emotivi e pratici comuni vissuti dalle sopravvissute al cancro della cervice. Il vostro team sanitario può identificare le risorse per il supporto e la gestione di queste sfide affrontate durante e dopo il cancro.
La sopravvivenza al cancro è un obiettivo relativamente nuovo della cura oncologica. Con quasi 17 milioni di sopravvissuti al cancro nei soli Stati Uniti, c’è la necessità di aiutare i pazienti a passare dal trattamento attivo alla sopravvivenza. Cosa succede dopo, come si torna alla normalità, cosa si deve sapere e fare per vivere in salute in futuro? Un piano di cura di sopravvivenza può essere un primo passo per educare se stessi a navigare nella vita dopo il cancro e per aiutarvi a comunicare in modo consapevole con i vostri fornitori di assistenza sanitaria. Create a survivorship care plan today on OncoLink.
Resources for More Information
National Cervical Cancer Coalition
Provides education about HPV and cervical cancer, support through a “pals” program that links a woman with another woman who has a similar diagnosis.
Foundation for Women’s Cancers
The Foundation offers comprehensive information by cancer type that can help guide you through your diagnosis and treatment. They also offer the ‘Sisterhood of Survivorship’ to connect with others facing similar challenges.
Hope for Two
Dedicated to providing women diagnosed with cancer while pregnant with information, support, and hope.
http://www.hopefortwo.org
Appendix: FIGO Surgical Staging of Cervical Cancer (2018)
|
FIGO Stage |
Description |
|
I |
Cervical carcinoma confined to the cervix (extension to corpus should be disregarded) |
|
IA |
Invasive carcinoma diagnosed only by microscopy. Stromal invasion with a maximum depth of ≤5.0mm |
|
IA1 |
Measured stromal invasion of ≤3.0mm or less in-depth |
|
IA2 |
Measured stromal invasion >3.0mm and ≤5.0mm |
|
IB |
Invasive carcinoma with measured deepest invasion >5 mm (greater than stage IA); lesion limited to the cervix uteri with size measured by maximum tumor diameter. |
|
IB1 |
Invasive carcinoma >5mm depth of stromal invasion and ≤2cm in greatest dimension |
|
IB2 |
Invasive carcinoma >2cm and ≤ 4cm in greatest dimension |
|
IB3 |
Invasive carcinoma >4cm in greatest dimension |
|
II |
Cervical carcinoma invading beyond the uterus but not extended onto the lower third of the vagina or to the pelvic wall |
|
IIA |
Involvement limited to the upper two-thirds of the vagina without parametrial invasion. |
|
IIA1 |
Invasive carcinoma ≤4cm in greatest dimension |
|
IIA2 |
Invasive carcinoma >4cm in greatest dimension |
|
IIB |
Parametrial invasion but not up to the pelvic wall |
|
III |
The carcinoma involves the lower third of the vagina and/or extends to the pelvic wall and/or causes hydronephrosis or non-functioning kidney and/or involves pelvic and/or paraaortic lymph nodes |
|
IIIA |
Tumor involving the lower third of the vagina but no extension to the pelvic wall |
|
IIIB |
Carcinoma involves the lower third of the vagina, with no extension to the pelvic wall |
|
IIIC |
Involvement of pelvic and/or paraaortic lymph nodes (including micrometastases), irrespective of tumor size and extent (with r and p notations). |
|
IIIC1 |
Pelvic lymph node metastasis only |
|
IIIC2 |
Paraaortic lymph node metastasis only |
|
IV |
The carcinoma has extended beyond the true pelvis or has involved (biopsy-proven) the mucosa of the bladder or rectum. A bullous edema, as such, does not permit a case to be allotted to stage IV |
|
IVA |
Spread of the growth to adjacent organs |
|
IVB |
Spread to distant organs |