Jicht: Risicofactoren, diagnose en behandeling
Jicht kan zeer pijnlijk en arbeidsongeschikt zijn, maar is bij vrijwel alle patiënten goed te behandelen. Het is belangrijk om jicht vroegtijdig te herkennen en te behandelen om pijn en complicaties te voorkomen. Jicht is een groot probleem in de voet, maar het kan ook vele andere gewrichten betreffen.
- Inleiding
- Wie krijgt jicht en waarom?
- Welke gewrichten zijn betrokken bij jicht artritis, en waarom komt het het meest voor in de voet?
- Hoe ziet een jichtaanval eruit en hoe voelt deze aan? Hoe ziet een voet of teen met jicht eruit?
- Hoe wordt jicht vastgesteld?
- Hoe kan een jichtaanval worden behandeld?
- Hoe kan een jichtaanval worden voorkomen?
- Wanneer wordt een operatie overwogen bij jicht?
- Wat zijn toekomstige mogelijke behandelingen van jicht?
- Samenvatting
- Informatie
- Meer informatie
Inleiding
Jicht is een oude ziekte die in verband wordt gebracht met afzettingen van urinezuur, vooral in de gewrichten en de nieren.
De Egyptenaren identificeerden lokale voetpijn, in de grote teen, als een specifieke ziekte in 2640 v.Chr., voordat het woord “jicht” ooit werd gebruikt. Het werd beschreven door Hippocrates, die de hoge man-vrouw verhouding opmerkte en de associatie met alcohol. Dr. Thomas Sydenham (1624-1689) beschreef de klontjes urinezuur (tophi genaamd) die bij jicht kunnen worden waargenomen, op grond van zijn eigen persoonlijk lijden. Tot het begin van de 19e eeuw werd jicht echter niet goed onderscheiden van andere ontstekingsvormen van artritis. Pas in de 20e eeuw werden de aanmaakwegen van urinezuur in het lichaam opgehelderd, en werd bewezen dat urinezuurkristallen gewrichtsontsteking kunnen veroorzaken.
Jicht kan uiterst pijnlijk en invaliderend zijn, maar is bij vrijwel alle patiënten zeer goed te behandelen. Jicht komt het meest voor in de grote teen, maar ook in de middenvoet, enkel en knie (zie #3 hieronder voor meer details over hoe jicht deze en andere gewrichten beïnvloedt)
Het is belangrijk om jicht vroeg te herkennen en te behandelen om pijn en complicaties te voorkomen. Vrouwen zijn niet vrij van het risico van jicht, en na de menopauze beginnen ze “in te lopen” op mannen.
Alhoewel alcohol jichtaanvallen kan veroorzaken, is genetica veel belangrijker dan alcohol bij het bepalen wie jicht krijgt, en veel mensen die nooit alcohol drinken, krijgen ook jicht. In feite wordt aangenomen dat de Franse koninklijke families die aan jicht leden, deze aandoening eerder ontwikkelden door loodvergiftiging uit de vaten die voor hun wijn werden gebruikt dan door de wijn zelf, omdat lood de nieren beschadigt en hun vermogen om urinezuur uit het systeem te verwijderen, belemmert. Deze situatie is in recentere tijden nagebootst toen drinkers van “moonshine whiskey”, vaak gemaakt in radiatoren die lood bevatten, een met loodvergiftiging in verband staande jicht (“Saturnine jicht”) ontwikkelden. Overgewicht is ook in verband gebracht met jicht. De welvarende burger met overgewicht en jicht is een klassiek Europees beeld uit de 19e eeuw, maar in werkelijkheid treft jicht mensen uit alle economische klassen.
Jicht is een veel voorkomende ziekte. Men schat dat er in de Verenigde Staten wel vijf miljoen jichtpatiënten zijn. Zelfs meer voorzichtige schattingen schatten dit aantal op meer dan twee miljoen (schatting Mayo Clinic). Bevolkingsonderzoeken van zowel de Mayo Clinic als van Taiwan hebben aangetoond dat de prevalentie van jicht recentelijk aanzienlijk is toegenomen ten opzichte van het begin van de jaren negentig.
De prevalentie van jicht is zowel bij oudere als bij jongere mensen toegenomen. De toename bij jongeren is niet verklaard, maar de toename bij ouderen houdt, althans gedeeltelijk, verband met de toegenomen levensduur, het toegenomen gewicht (zwaarlijvigheid wordt in verband gebracht met jicht) en het toegenomen gebruik van diuretica. Diuretica worden bijvoorbeeld vaak gebruikt voor hypertensie, en ze verhogen de bloedspiegels van urinezuur en kunnen het risico op jicht verhogen.
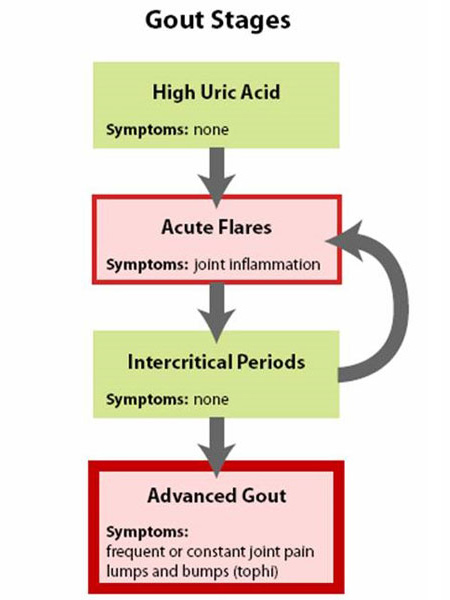
Figuur 1: Fasen van jicht
![]()
![]()
Figuur 2A en B: Normale teen (A) en teen met jichttophus (B)
Jicht kan het best worden begrepen als een ziekte die vier stadia kent (figuur 1: stadia van jicht).
- De eerste fase is verhoogd urinezuur zonder jicht of niersteen, een fase die geen symptomen heeft en over het algemeen niet wordt behandeld.
- De tweede fase is de “acute aanval” – met pijn en ontsteking.
- De derde fase is de “tijd tussen de aanvallen” wanneer een persoon zich normaal voelt maar risico loopt op herhaling.
- De laatste fase is “chronische jichtartritis”, met “klontjes” urinezuur, of tophi (Figuur 2a en 2b: Illustratie van een normaal teengewricht en van jichttophus), frequente aanvallen van acute jicht, en vaak een zekere mate van pijn, zelfs tussen de aanvallen in (Figuur 3: progressie van jicht).
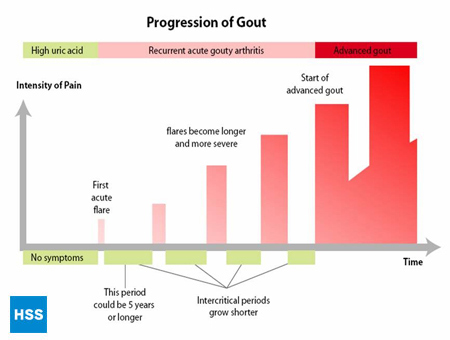
Figuur 3: progressie van jicht
(Ga terug naar het begin van het artikel)
Wie krijgt jicht en waarom?
Jicht wordt duidelijk geassocieerd met een ophoping van urinezuur. Urinezuur wordt geproduceerd als onderdeel van de stofwisseling in het lichaam van purines, die worden geproduceerd als het lichaam een van de vele purine-bevattende stoffen afbreekt, waaronder nucleïnezuren uit onze voeding of uit de afbraak van onze eigen cellen.
Figuur 4, aan de linkerkant, toont een vereenvoudigde route van purines naar urinezuur, en aan de rechterkant laat zien hoe medicijnen tegen jicht werken, wat verder wordt besproken in de paragrafen 5 en 6 hieronder (Figuur 4: Route van Purines naar Urinezuur). Afhankelijk van het laboratorium lopen de normale waarden voor urinezuur uiteen van 3,6 mg/dL tot 8,3 mg/dL. Hoe hoger het urinezuurgehalte in het bloed, hoe groter het risico op afzetting van urinezuur in de gewrichten en daaropvolgende jichtaanvallen.
Bij andere zoogdieren dan de mens en de mensapen breekt het enzym uricase urinezuur af tot het beter oplosbare allantoïne, dat gemakkelijker in de urine kan worden uitgescheiden. Mensen, die dit enzym missen, hebben hogere urinezuurspiegels en zijn dus onderhevig aan jicht.
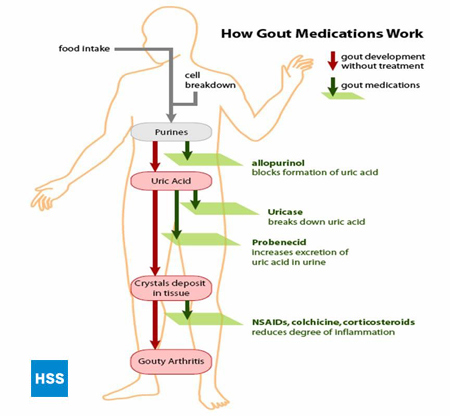
Figuur 4: Route van purines naar urinezuur
Jicht kan bij iemand ontstaan doordat hij of zij te veel urinezuur produceert of doordat hij of zij niet in staat is voldoende urinezuur in de urine te lozen (of beide). De meest voorkomende oorzaak van jicht (ongeveer 90% van de gevallen) is het onvermogen om voldoende urinezuur in de urine uit te scheiden. Dit onvermogen kan een aantal oorzaken hebben. De meest voorkomende is een genetisch defect in stoffen die organische aniontransporters in de nieren worden genoemd, wat leidt tot een overmatige reabsorptie van urinezuur uit de nieren en daardoor tot een te hoog urinezuurgehalte in het bloed. Een defect in de uitscheiding van urinezuur kan echter ook ontstaan door medicijnen, zoals diuretica, een lage dosis aspirine, of alcohol. Een gebrekkige uitscheiding van urinezuur komt ook voor wanneer de nieren slecht functioneren.
Omstreeks 10% van de gevallen van jicht is het gevolg van overproductie van urinezuur. Bij overproductie is het urinezuur niet alleen hoog in het bloed, maar ook in de urine, waardoor het risico op jicht en nierstenen toeneemt. Sommige mensen produceren te veel urinezuur door een genetisch defect in een enzym van de purine-afbraakroute (zie figuur 4), waardoor deze route overactief is. Aangezien cellen DNA bevatten, en DNA purines, kan alles wat de afbraak van cellen in het lichaam verhoogt, leiden tot meer urinezuur en jicht. Als een patiënt bijvoorbeeld chemotherapie krijgt voor een tumor, kan zich, wanneer de tumorcellen door de behandeling worden gedood, een jichtaanval of niersteen ontwikkelen als gevolg van de afbraak van de purines uit die cellen.
Voedingsmiddelen kunnen ook leiden tot overproductie van urinezuur, zoals vlees en vleesjus en bier, die veel purines bevatten.
Mannen krijgen meer jicht dan vrouwen, en op jongere leeftijd; de verhouding tussen mannen en vrouwen is 9:1. De meest voorkomende leeftijd waarop jicht ontstaat is tussen de 40 en 60 jaar. Bij vrouwen komt jicht vrij zelden voor, totdat ze in de menopauze komen. Een theorie is dat oestrogeen de anionenuitwisselaar (zie boven) in de nieren blokkeert, waardoor meer urinezuur in de urine wordt uitgescheiden en het urinezuurgehalte in het bloed daalt. Jicht begint meestal in de 40- tot 60-er jaren, hoewel het ook eerder dan in de 40-er jaren kan beginnen bij mensen met een genetische aanleg, en het kan ook voor het eerst optreden als iemand in de 80 is.
In sommige gevallen kunnen verwondingen een jichtaanval uitlokken. Een “stomp in de teen” kan tot een jichtaanval leiden als er al genoeg urinezuurkristallen in het kraakbeen zitten.
Wat het mechanisme van het verhoogde urinezuur ook is, de belangrijkste gebeurtenis bij jicht is de beweging van urinezuurkristallen in de gewrichtsvloeistof. De afweermechanismen van het lichaam, waaronder de witte bloedcellen (neutrofielen) slokken de urinezuurkristallen op, wat leidt tot het vrijkomen van ontstekingschemicaliën (cytokinen genaamd) die alle tekenen van ontsteking veroorzaken, waaronder warmte, roodheid, en zwelling en pijn. Door deze cyclus worden ook meer witte bloedcellen naar het gewricht geronseld, waardoor het ontstekingsproces wordt versneld.
Bij jicht is een nuttig model voorgesteld door Wortmann.1 Urinezuurkristallen kunnen worden gezien als lucifers, die rustig kunnen blijven liggen of kunnen worden aangestoken. De kristallen kunnen jarenlang aanwezig zijn in het kraakbeen, of zelfs in de gewrichtsvloeistof, zonder een ontsteking te veroorzaken. Dan, op een bepaald moment, als gevolg van een toenemend aantal kristallen of een andere uitlokkende factor, worden de lucifers “aangestoken” en begint de ontsteking. Deze analogie is belangrijk zowel voor het begrip van de urinezuurkristallen in het gewricht als voor het begrip van de verschillende soorten jichtbehandelingen (zie hieronder), waarvan sommige de ontsteking aanpakken (water op de brandende lucifers gieten) en andere de urinezuurkristallen verwijderen (de lucifers weghalen).
(Ga terug naar het begin van het artikel)
Welke gewrichten zijn betrokken bij jicht artritis, en waarom komt het het meest voor in de voet?
Net als bij alle andere bekende vormen van artritis, heeft jicht bepaalde gewrichten die het geneigd is aan te vallen, en de voet is de meest voorkomende locatie van jicht. Jicht heeft vooral een voorkeur voor het buniongewricht, bekend als het 1e metatarsofalangeale gewricht, dat het eerste gewricht is dat bij 75% van de patiënten betrokken is en dat uiteindelijk bij meer dan 90% van de mensen met deze aandoening betrokken is. (Figuur 5: Locatie van jichtaanvallen). Men denkt dat dit gewricht vooral bij jicht betrokken is omdat het het gewricht is dat de grootste druk per vierkante inch ondervindt bij het lopen of rennen. De enkel, middenvoet en knie zijn ook veel voorkomende plaatsen voor jicht, evenals de slijmbeurs die de elleboog bedekt. In een laat stadium van jicht, als het niet behandeld wordt, kunnen meerdere gewrichten betrokken raken, waaronder de vingers en polsen. Het schoudergewricht wordt zeer zelden door jicht aangetast en de heup vrijwel nooit.
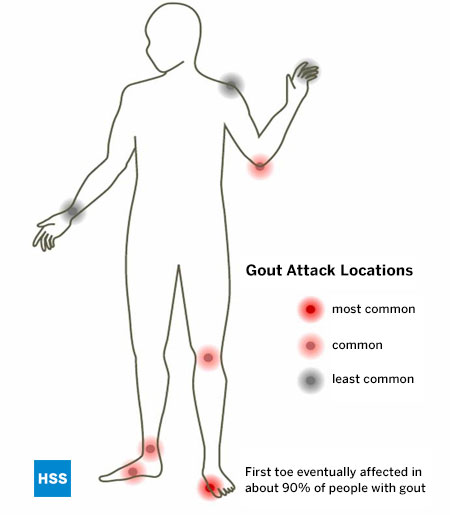
Figuur 5: Plaats van jichtaanvallen
Hoe ziet een jichtaanval eruit en hoe voelt die aan? Hoe ziet een voet of teen met jicht eruit?
Bij jicht is het gewricht over het algemeen zeer pijnlijk en is het warm, rood en gezwollen (figuur 6: teen met acute jichtaanval). De ontsteking die bij een jichtaanval hoort is systemisch, zodat koorts en koude rillingen, vermoeidheid en malaise niet zelden deel uitmaken van het beeld van een jichtaanval.
![]()
Figuur 6: teen met acute jichtaanval
Jichtaanvallen kunnen optreden in gewrichten die er normaal uitzien, of in gewrichten die goed zichtbare afzettingen van urinezuur hebben. Deze afzettingen worden tophi genoemd (Zie Figuren: 7a en 7b: Tophi op voet en over achillespees, Figuur 8: Tophus op elleboog, Figuur 9: Tophi op handen, en Figuur 10: Grote tophus van vinger) en kunnen op vele plaatsen voorkomen, maar vooral op de voeten en ellebogen. In Figuur 9 is de pink van de rechterhand ingezwachteld omdat er zojuist vocht uit is verwijderd, waaruit ontelbare urinezuurkristallen bleken.
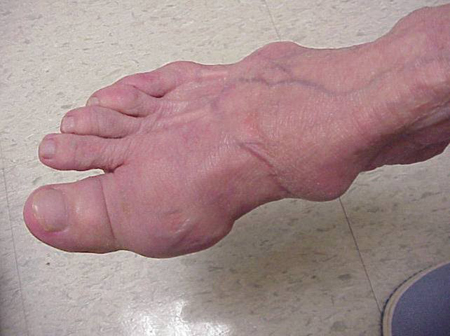
Figuur 7a: Tophi op voet
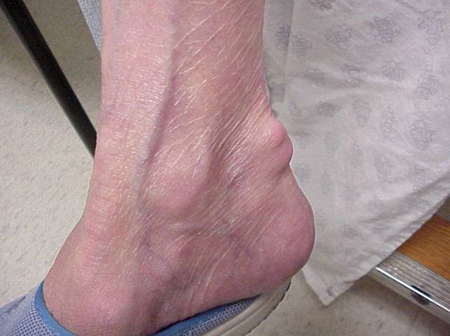
Figuur 7b: Tophus over achillespees
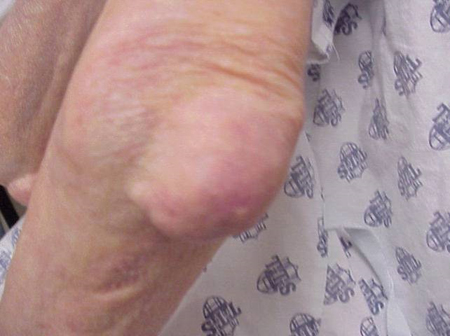
Figuur 8: Tophus op elleboog
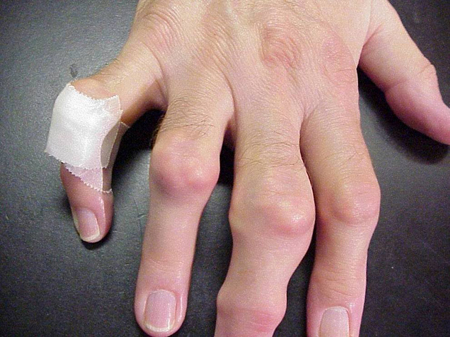
Figuur 9: Tophi op handen
![]()
Figuur 10: Grote tophus van vinger
Terwijl sommige jichtaanvallen zich snel vanzelf oplossen, zal de meerderheid ervan een week, enkele weken of zelfs langer aanhouden indien niet behandeld. Omdat jichtaanvallen meestal behoorlijk pijnlijk zijn en het lopen vaak bemoeilijken, zullen de meeste jichtpatiënten om een specifieke behandeling voor hun pijnlijke aandoening vragen.
(Ga terug naar het begin van het artikel)
Hoe wordt jicht gediagnosticeerd?
Omdat de behandeling van jicht levenslang is, is het van groot belang een definitieve diagnose te stellen. In een duidelijk geval kan een huisarts met grote zekerheid de diagnose jicht stellen, maar vaak zijn er twee of meer mogelijke oorzaken voor een ontstoken teen of ander gewricht dat enkele kenmerken van jicht vertoont.
De diagnose wordt meestal gesteld door het aantonen van urinezuurkristallen in gewrichtsvloeistof of in een massa urinezuur (tophus). Deze kunnen worden waargenomen door een druppel vocht op een objectglaasje te leggen en dit te onderzoeken met een polariserende microscoop, die gebruik maakt van de manier waarop urinezuurkristallen het licht afbuigen. Een niet-reumatoloog kan, indien mogelijk, vocht uit het gewricht verwijderen door het met een kleine naald op te zuigen en het naar een laboratorium te sturen voor analyse. Een reumatoloog heeft waarschijnlijk een polariserend opzetstuk op zijn microscoop in zijn kantoor. Jichtkristallen hebben een naaldachtige vorm en zijn geel of blauw, afhankelijk van hoe ze op het objectglaasje zijn gerangschikt (zie figuur 11: Urinezuurkristallen onder polariserende lichtmicroscopie).
![]()
Figuur 11: Urinezuurkristallen onder polariserende lichtmicroscopie
Er zijn veel omstandigheden waarin, hoe ideaal het ook zou zijn, geen vloeistof of ander specimen beschikbaar is om te onderzoeken, maar de diagnose jicht toch moet worden gesteld. Er is een reeks criteria opgesteld om de diagnose jicht in dit verband te helpen stellen (zie Tabel 1 – Diagnose van jicht wanneer geen kristalidentificatie mogelijk is).2
Deze criteria maken gebruik van de kenmerken van jicht die deze onderscheiden van andere vormen van inflammatoire artritis, zoals reumatoïde artritis. Bijvoorbeeld, de ontsteking van jicht heeft de neiging om binnen 24 uur een maximum te bereiken, terwijl andere vormen van artritis de neiging hebben zich langzamer te ontwikkelen. Ook de aanwezigheid van roodheid over een gewricht, de betrokkenheid van het “bunion”-gewricht en een hoog urinezuurgehalte in het bloed zijn allemaal kenmerken die jicht waarschijnlijker maken. De diagnose jicht wordt gesteld bij aanwezigheid van 6 van de 10 in tabel 1 genoemde criteria.
Tabel 1: Diagnose van jicht wanneer geen kristalidentificatie mogelijk is
Idealiter zijn 6 van de 10 kenmerken aanwezig van het volgende:
- Ontsteking bereikt een maximum binnen een dag (snelle versnelling van de ontsteking).
- Het hebben van een voorgeschiedenis van een soortgelijke episode van ontsteking
- Aanval van artritis in een enkel gewricht.
- Roodheid over een betrokken gewricht (jicht is sterk ontstekingsbevorderend)
- Betrokkenheid van de basis van de grote teen aan één kant (de meest voorkomende plaats voor jicht)
- Betrokkenheid van de gewrichten in het midden van de voet
- Een verhoging van urinezuur bij bloedonderzoek
- Röntgenfoto’s van zwelling van gewrichten die niet symmetrisch is
- Gewrichtsvloeistof wordt getest op infectie en is negatief.
- Röntgenfoto’s laten karakteristieke veranderingen van jicht zien, waaronder cysten in het bot en erosies.
Wanneer de diagnose jicht is gesteld, moet het individu worden beoordeeld op de complicaties van jicht:
- Ophopingen van urinezuur (tophi) moeten worden opgezocht, en die kunnen zich op tal van plaatsen bevinden (zie figuren 7-10).
- Er moet navraag worden gedaan naar een voorgeschiedenis van nierstenen, omdat een patiënt met jicht en nierstenen waarschijnlijk een snellere en agressievere verlaging van het urinezuur (zie onder) nodig heeft dan een patiënt zonder stenen, om te proberen recidiverende steenvorming te voorkomen.
- Een patiënt met jicht blijkt in een groot aantal studies een hoger risico op coronaire aandoeningen te lopen, en moet een evaluatie ondergaan die past bij het coronaire risico (bijvoorbeeld laboratoriumonderzoek naar het cholesterol- en triglyceridengehalte).3
Het is belangrijk dat schade aan het bot door jicht wordt vastgesteld, aangezien gedocumenteerde schade een duidelijke indicatie is voor langdurige therapie (zie hieronder). Als de schade eenmaal is begonnen, is het belangrijk om het totale urinezuurgehalte in het lichaam te verlagen, waardoor door middel van evenwichtsverstuiving het urinezuur uit de gewrichten wordt afgevoerd. Dit komt doordat het urinezuurgehalte in het bloed en in de gewrichten een bepaald niveau bereiken, dat een “steady state” wordt genoemd, bij een bepaald urinezuurgehalte in het bloed. Als het bloedniveau daalt, zal het urinezuurniveau in de gewrichten ook geleidelijk dalen. Dit leidt ertoe dat jichtaanvallen in de loop van de tijd afnemen of helemaal ophouden, en dat tophi worden geabsorbeerd en krimpen of helemaal verdwijnen.
Er zijn verschillende benaderingen mogelijk om het totale urinezuurgehalte in het lichaam te verlagen. De productie van urinezuur kan in het lichaam worden verminderd (bijvoorbeeld met allopurinol, zie hieronder) of de uitscheiding van urinezuur kan worden verhoogd (bijvoorbeeld met probenecid, zie hieronder). De kristallen kunnen ook in het lichaam worden afgebroken (zie 7a hieronder, re: Rasburicase, en 7b hieronder, re: gepegyleerd uricase), maar de toepassing van dit mechanisme wordt op dit moment nog onderzocht. Dit kan helpen verdere schade te voorkomen.
Röntgenstralen zijn de standaard beeldvormingstechniek voor jicht (zie figuren 12-17: Figuur 12: Jicht aan de basis van de 1e teen; Figuur 13: Jicht aan de distale vingergewrichten; Figuur 14: Jichtverandering en weke delenverkalking aan de basis van de 1e teen; Figuur 15: Jichtvernietiging aan meerdere vingergewrichten; Figuur 16: Jichterosie aan de proximale ellepijp bij de elleboog; Figuur 17: Large Tophus Seen as Soft Tissue Mass at the Elbow), maar in speciale gevallen, zoals wanneer jicht moet worden gescheiden van infectie of tumor, zal magnetische resonantie beeldvorming (MRI) (Figuur 18: MRI van de knie waarop jichtachtige massa van weke delen en erosie van de knieschijf te zien zijn) of echografie (Figuur 19: Power Doppler Study Showing Gouty Inflammation at the Base of the 1st Toe) nuttig zijn.
![]()
Figuur 12: Gout of the Base of the 1st Toe
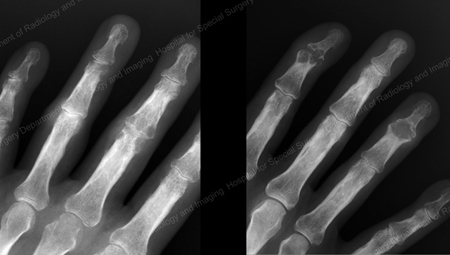
Figure 13: Gout of the Distal Finger Joints
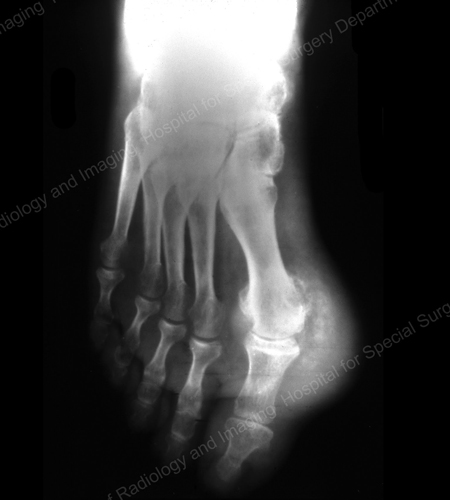
Figure 14: Gouty Change and Soft Tissue Calcification about the Base of the 1st Toe
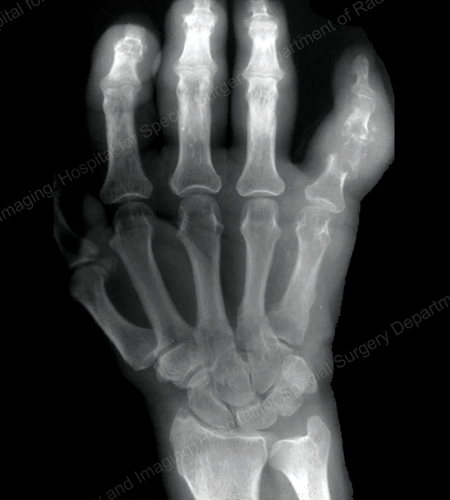
Figure 15: Gouty Destruction at Multiple Finger Joints
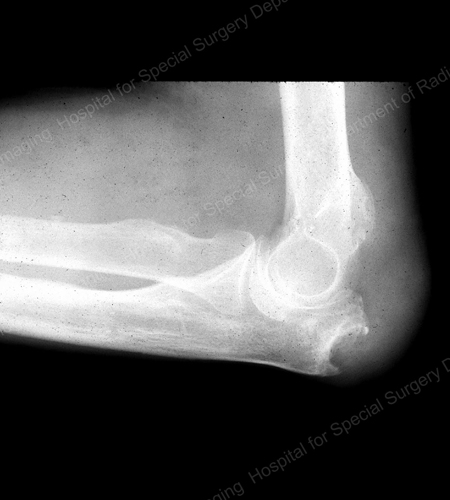
Figure 16: Gouty Erosion at the Proximal Ulna at the Elbow
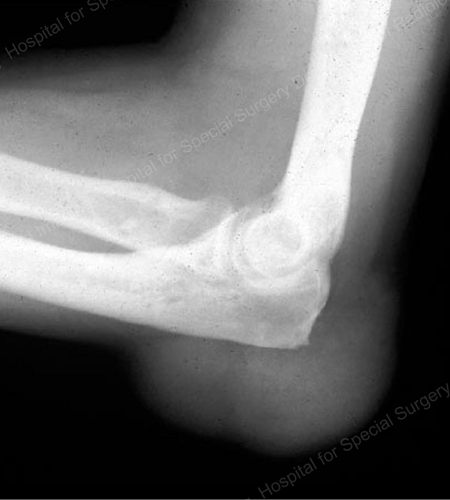
Figure 17: Grote tophus gezien als weke delen massa aan de elleboog
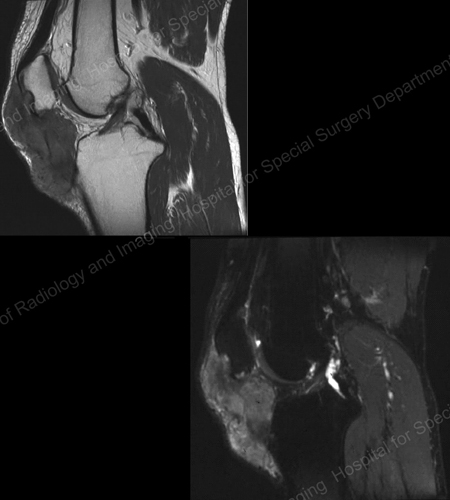
Figuur 18: MRI van de knie waarop een jichtachtige weke delenmassa en erosie van de knieschijf te zien zijn
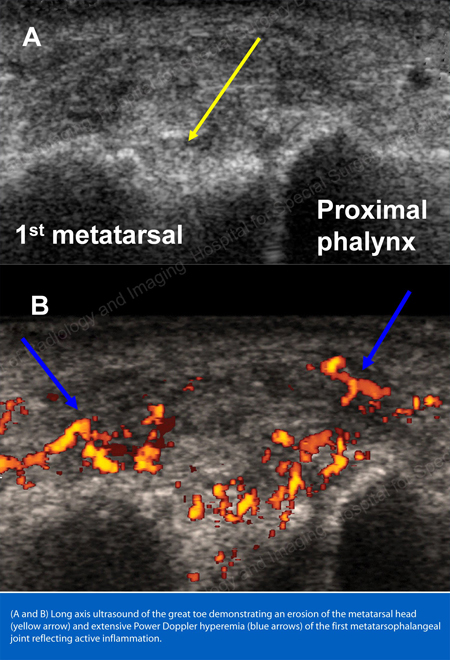
Figuur 19: Power Doppler-onderzoek dat een jichtontsteking toont aan de basis van de eerste teen
De rode en hete gewrichten, in combinatie met een snelle toename van de gewrichtspijn, wijzen sterk op jicht, en het identificeren van tophi, indien aanwezig (zie figuren 7-10), helpt verder.
Er moet speciaal naar worden gestreefd jicht te onderscheiden van de andere door kristallen geïnduceerde vormen van artritis. Pseudogout bijvoorbeeld, veroorzaakt door een ander type kristal (calciumpyrofosfaat), veroorzaakt hetzelfde soort hete, rode gewrichten en dezelfde snelle toename van pijn als jicht. Pseudogout kan worden onderscheiden doordat op röntgenfoto’s calciumafzettingen in de gewrichten te zien zijn, die zich op een andere manier afzetten dan bij jicht het geval is. Bij onderzoek van vocht uit een ontstoken gewricht bij pseudogout kan het specifieke veroorzakende kristal worden gezien.
Een derde soort door kristallen veroorzaakte artritis, de ziekte van hydroxyapatietafzetting, heeft een type kristal dat speciaal moet worden onderzocht (één zo’n onderzoek is elektronenmicroscopie) om te worden geïdentificeerd. De aanwezigheid van deze andere soorten kristal-gerelateerde ontstekingen benadrukt nog eens de waarde van het identificeren van urinezuurkristallen als de oorzaak van de artritis van een bepaalde patiënt wanneer dat mogelijk is, om er zeker van te zijn dat de juiste aandoening wordt behandeld.
(Ga terug naar het begin van het artikel)
Hoe kan een jichtaanval worden behandeld?
De behandeling van een acute jichtaanval verschilt sterk van de preventie van volgende aanvallen. Zie figuur 4 voor de algemene aanpak van behandeling en preventie van jicht.
Behandelingen die ter preventie worden gebruikt, zoals allopurinol (zie hieronder), kunnen de situatie juist verergeren als ze tijdens een aanval worden gegeven, en moeten dus worden uitgesteld totdat de aanval een aantal weken is verdwenen.
Er zijn een aantal maatregelen die kunnen helpen een jichtaanval op te lossen. Zie tabel 2 voor een overzicht van behandelingsstrategieën voor acute jicht. Een principe is dat de behandeling van een jichtaanval snel moet worden ingezet, omdat een snelle behandeling vaak kan worden beloond met een snelle verbetering.
Als een jichtaanval langer dan een dag of wat duurt voordat met de behandeling wordt begonnen, kan de reactie op de behandeling veel trager zijn.
Tabel 2: Geneesmiddelen voor de behandeling van acute jichtaanvallen
- Niet-steroïde anti-inflammatoire geneesmiddelen (NSAID’s) of COX-2-remmers
Voorbeelden van NSAID’s: Naproxen 500mg tweemaal daags, indomethacine 25mg driemaal daags. Voorbeeld van een COX-2-remmer: celecoxib 200mg tweemaal daags. Mogelijke bijwerkingen: Bloeddrukverhoging, enkelzwelling, maagklachten, maagzweer (langdurig gebruik kan een verhoogd risico op een hartaanval of beroerte hebben, maar jichtgebruik is over het algemeen van zeer korte duur). Voorzichtig gebruiken bij nier- of leverproblemen.- Anti-inflammatoire corticosteroïden
Voorbeelden van anti-inflammatoire corticosteroïden: Prednison 40mg eerste dag, 30mg 2e dag, 20mg derde dag, 10mg vierde dag. Mogelijke neveneffecten: Verhoging van de bloeddruk, verhoging van de bloedsuikerspiegel, stemmingswisselingen. Kortdurend gebruik, zoals bij jicht, wordt over het algemeen veel beter verdragen dan langdurig gebruik. Voorzichtig gebruiken bij diabetici.- Colchicine
In het verleden werden hoge doses colchicine gebruikt bij jichtaanvallen, maar dit had bij een groot aantal patiënten de neiging diarree te veroorzaken. Het is gebleken dat lagere doses colchicine even effectief zijn als hoge doses voor een jichtaanval, en veel beter worden verdragen. Ervan uitgaande dat er geen andere medische problemen zijn die een aangepaste dosis vereisen, zou een patiënt voor een jichtaanval zo snel mogelijk na het begin van een jichtaanval twee tabletten colchicine van elk 0,6 mg toegediend krijgen. Een uur later krijgt hij dan nog een tablet. De dosis colchicine moet worden aangepast bij patiënten met een sterk verminderde nierfunctie. Colchicine heeft interacties met bepaalde andere geneesmiddelen, met name claritromycine (Biaxin®).- Lokale steroïdeninjecties
Voorbeeld van steroïdeninjecties: verschillende doses gebruikt afhankelijk van de grootte van het betrokken gewricht, en meerdere preparaten beschikbaar. Mogelijke bijwerkingen: In 1-2% van de gevallen kan een lokale reactie op de injectie optreden, en het gewricht kan de volgende dag tijdelijk verslechteren, waardoor ijs moet worden toegepast. Bij diabetici kan een eenmalige plaatselijke injectie de bloedsuiker tijdelijk verhogen.
a) Lichamelijke maatregelen bij de behandeling van een acute aanval van jicht: Het is belangrijk om van de voet af te komen als de jichtaanval in de onderste extremiteit zit. Proberen de aanval te negeren kan leiden tot een langere duur. Plaatselijk ijs blijkt te helpen (niet langer dan 10 minuten per keer, om huidbeschadiging te voorkomen). Het optillen van de benen helpt voor sommigen.
b) Geneesmiddelen voor acute jicht:
- Niet-steroïde ontstekingsremmers en COX-2-remmers zijn de belangrijkste therapie bij acute jichtaanvallen bij patiënten die er geen contra-indicatie voor hebben. Tot deze geneesmiddelen behoren middelen als naproxen (Naprosyn®), ibuprofen (Motrin®), celecoxib (Celebrex®), indomethacine (Indocin®) en vele andere. Deze middelen verminderen op betrouwbare wijze de ontsteking en de pijn bij jicht. Patiënten met maagzweren, hypertensie, coronaire aandoeningen en vochtretentie moeten echter voorzichtig zijn met deze middelen, zelfs voor de korte kuren (gewoonlijk 3-7 dagen) die nodig zijn om een jichtaanval te verhelpen. De doses van niet-steroïde ontstekingsremmers die nodig zijn om een jichtaanval op te lossen zijn aan de hogere kant, omdat een volledig ontstekingsremmend effect nodig is. Zie de voorbeelden van doseringen in tabel 2. Vrij verkrijgbare doseringen, bijvoorbeeld ibuprofen van 200 mg, driemaal daags twee tabletten, zijn vaak onvoldoende.
- Corticosteroïden, zoals prednison en methylprednisolon (Medrol®), zijn ontstekingsremmende middelen die vrij effectief zijn tegen jichtaanvallen. Ontstekingsremmende steroïden hebben een heel andere werking en bijwerkingen dan steroïden met mannelijke hormonen. Anti-inflammatoire steroïden hebben risico’s op lange termijn, zoals botverdunning en infectie, maar het risico bij kortdurende (bijvoorbeeld 3-7 dagen) therapie is relatief laag. Deze middelen kunnen de bloeddruk en de bloedsuikerspiegel verhogen, dus kunnen een probleem zijn voor mensen met ongecontroleerde hypertensie of ongecontroleerde diabetes mellitus.
- Colchicine (Colcrys®) speelt een rol bij zowel de preventie als de behandeling van jichtaanvallen (zie hieronder voor bespreking van zijn rol bij preventie). Zie details over colchicine bij jichtaanvallen in tabel 2. Een aantrekkelijke eigenschap van colchicine is hoe specifiek het is. Het kan bijvoorbeeld een jichtaanval oplossen, maar het helpt niet bij een opflakkering van reumatoïde artritis. Als het niveau van colchicine te hoog wordt, zoals het geval kan zijn als een gebruikelijke dosis wordt gegeven aan een patiënt met een ernstige nierziekte, kan toxiciteit optreden, zoals onderdrukking van de aanmaak van bloedcellen. In het verleden werd colchicine naast het orale gebruik ook intraveneus gebruikt. Intraveneus gebruik kan zeer effectief zijn, en veroorzaakt geen diarree via deze weg, maar dit middel moet uiterst voorzichtig worden toegediend, omdat een fout in de dosering de productie van bloedcellen door het beenmerg kan stilleggen, en mogelijk fataal kan zijn. Om deze reden wordt intraveneuze colchicine tegenwoordig zeer zelden gebruikt. Patiënten vragen vaak waarom colchicine, dat jarenlang in merkloze vorm verkrijgbaar was, nu een merkgeneesmiddel is (Colcrys®). Dit is een gevolg van de inspanning van de FDA om de productie van geneesmiddelen die al lang bestaan en niet eerder door de FDA werden beoordeeld, te herzien en te standaardiseren. Colchicine is een van een klein aantal geneesmiddelen waarbij nieuwe studies zijn gedaan (bijvoorbeeld naar interacties tussen geneesmiddelen en herbeoordeling van de dosering) waarbij de FDA de merkstatus aan een fabrikant heeft verleend ondanks het feit dat de merkloze vorm al lang beschikbaar was.
- Lokale injectie van kristallijne preparaten van corticosteroïden kan een uitstekende optie zijn als een persoon een enkele jichtaanval in de gewrichten heeft. Formuleringen die worden geïnjecteerd zijn onder meer methylprednisolonacetaat (Depo-Medrol®), triamcinolon (Aristospan®), en betamethason (Celestone®). Van deze preparaten blijft betamethason het kortst in het gewricht aanwezig, maar jicht is in de regel toch al binnen enkele weken zelfbegrensd, zodat deze optie vrij succesvol kan zijn. Het voordeel van betamethason is een verminderde kans op tijdelijk verergerde flares de dag na de injectie, wat de meest voorkomende bijwerking is van plaatselijke steroïdeninjecties. Lokale injectie draagt ook een zeer klein risico in zich op het inbrengen van een infectie in het gewricht, maar heeft het voordeel dat als jicht nog niet definitief is vastgesteld, via dezelfde naald een vochtmonster kan worden verkregen en geanalyseerd op de aanwezigheid van urinezuurkristallen.
(Ga terug naar het begin van het artikel)
Hoe kan een jichtaanval worden voorkomen?
De rol van voeding bij de preventie van jicht: Aangezien voedingsmiddelen jichtaanvallen direct kunnen uitlokken, is het duidelijk dat patiënten met jicht advies moeten krijgen over welke voedingsmiddelen een grotere kans hebben om aanvallen uit te lokken. Dieetbeheersing kan voldoende zijn bij een patiënt met licht verhoogd urinezuur, bijvoorbeeld 7,0 mg/dL (waarbij moet worden opgemerkt dat elk urinezuurgehalte boven 6,0 voor een jichtpatiënt als verhoogd wordt beschouwd, zelfs als het binnen wat het laboratorium het “normale bereik” noemt valt)
Voor patiënten met een hoger gehalte, bijvoorbeeld 10,0 mg/dL, is een dieet voldoende.0 mg/dL, zal een dieet alleen jicht meestal niet voorkomen. In het laatste geval verlaagt zelfs een zeer streng dieet het urinezuurgehalte in het bloed slechts met ongeveer 1 mg/dL – in het algemeen niet genoeg om te voorkomen dat het urinezuur neerslaat in de gewrichten. De grens waarbij patiënten met jicht hun aantal aanvallen drastisch lijken te verminderen is wanneer hun urinezuurspiegel onder de 6,0 mg/dL wordt gebracht.4
Met bovenstaande kwalificaties is aandacht voor het dieet bij jichtpatiënten nuttig, en vooral wanneer voor het eerst wordt begonnen met medicatie om het urinezuur te verlagen (wat paradoxaal genoeg aanvankelijk jichtaanvallen kan uitlokken). Er zijn een paar basisprincipes voor de voeding bij jicht die verschillende studies hebben doorstaan: beperking van rood vlees en vleesjus, beperking van schaaldieren, en beperking van alcohol, vooral bier.5,6 Rood vlees en schaaldieren (bijvoorbeeld sint-jakobsschelpen, garnalen en mosselen) moeten idealiter minder vaak worden gegeten, in kleinere porties (bijvoorbeeld 3 oz). Alle soorten alcohol veroorzaken dat meer urinezuur door de nieren wordt geabsorbeerd, waardoor het urinezuurgehalte in het bloed stijgt, maar bier heeft zijn eigen hoge purinegehalte en draagt dus op twee verschillende manieren bij tot de verhoging van het urinezuurgehalte in het bloed. Plantaardige eiwitten worden afgebroken tot purine, maar lijken geen belangrijke factor te zijn bij jicht. Melkproducten met een laag vetgehalte lijken, ondanks het feit dat milde eiwitten worden afgebroken tot purine, evenmin bij te dragen tot het risico op jicht (en kunnen zelfs beschermend werken).5 Bepaalde koolhydraten, zoals havermout, tarwekiemen en zemelen, hebben een matig purinegehalte, maar het is niet aangetoond dat zij significante risicofactoren voor jicht zijn. Voor degenen die geïnteresseerd zijn in het bereiken van een maximale verlaging van urinezuur door middel van voeding, twee “Gout Haters Kookboeken” zijn opgenomen in de “Boeken over jicht” sectie hieronder. en alle vier van hun kookboeken kunnen online worden gekocht.
b) De rol van fysieke activiteit in de preventie van jicht: Samen met een dieet kan lichaamsbeweging helpen bij gewichtsverlies, en jicht wordt in verband gebracht met overgewicht.7 Bij patiënten met bewezen jicht, vooral als röntgenfoto’s gewrichtsschade in de voet hebben aangetoond, is een weinig belastend oefenprogramma zinvol. Een oefenprogramma in combinatie met een dieet bij jicht kan het risico op aanvallen verminderen.7 Als een aanval lijkt op te komen in de onderste extremiteit, doen patiënten er goed aan te proberen van hun voeten af te komen, aangezien schokken jichtaanvallen lijken te verergeren. Aanwijzingen voor een opkomende jichtaanval zijn plaatselijke zwelling, warmte, roodheid en gevoeligheid in een gewricht, vooral in de voet, enkel of knie. Sommige patiënten hebben koorts en koude rillingen als eerste waarschuwing dat er een jichtaanval op komst is.
c) De rol van medicatie bij de preventie van jicht: (zie tabel 3 voor een overzicht van medicijnen om jichtaanvallen te voorkomen.)
Tabel 3: Medicijnen ter voorkoming van jichtaanvallen
- Allopurinol en febuxostat: om de productie van urinezuur te verminderen
- Probenecid en lesinurad: om de uitscheiding van urinezuur te verhogen
- Pegloticase: om de afbraak van urinezuur te verhogen
- Colchicine: om het vermogen van urinezuurkristallen om ontstekingen te veroorzaken te verminderen.
1. Standaardmedicijnen ter voorkoming van jichtaanvallen:
i. Colchicine (Colcrys®): gebruikmakend van de hierboven besproken analogie van “lucifers “1, kan het gebruik van colchicine worden gezien als het “dempen” van de “lucifers” van urinezuur. Colchicine verlaagt niet de hoeveelheid urinezuur in het lichaam, maar vermindert de intensiteit van de ontstekingsreactie van het lichaam op deze kristallen. Recente studies hebben aangetoond dat ten minste één mechanisme van de werking van colchicine bestaat uit het voorkomen van een cascade van reacties die leiden tot de productie van interleukine 1-beta, een ontstekingseiwit (cytokine) dat belangrijk is bij jichtontsteking.8
Bij gebruik van een of twee tabletten per dag (0,6 mg elk) verdragen de meeste mensen deze medicatie goed, en deze dosis kan jichtaanvallen helpen voorkomen. Sommige artsen beginnen met colchicine na één zeer ernstige of twee matig ernstige aanvallen van jicht, en gebruiken daarna allopurinol. Als een patiënt binnen dezelfde 12 maanden twee jichtaanvallen heeft, wordt over het algemeen aanbevolen hem te behandelen met een medicijn om het urinezuur te verlagen, wat met colchicine niet mogelijk is. Zie hieronder voor bespreking van de urinezuurverlagende middelen, allopurinol en probenecid. Er is een zeldzaam effect op de zenuwen en spieren bij langdurig gebruik van colchicine, en een bloedonderzoek van de spier (CPK) wordt met tussenpozen van ongeveer zes maanden gecontroleerd bij patiënten die regelmatig colchicine gebruiken. Colchicine speelt ook een belangrijke rol wanneer patiënten een therapie met allopurinol beginnen (zie hieronder) om de toename van jichtaanvallen te voorkomen die kan optreden wanneer met allopurinol wordt begonnen. De colchicine wordt in dat geval vaak na ongeveer zes maanden gestaakt, ervan uitgaande dat er geen jichtaanvallen zijn opgetreden.
ii. Allopurinol: Dit middel is momenteel het meest gebruikte middel ter voorkoming van jicht. Allopurinol blokkeert het enzym xanthine oxidase, dat de afbraak van purines blokkeert, waardoor de totale hoeveelheid urinezuur in het lichaam daalt. Allopurinol is effectief bij het voorkomen van jicht, ongeacht het mechanisme van het verhoogde urinezuur. Of iemand nu te veel urinezuur aanmaakt, of moeite heeft het via de nieren uit te scheiden, de verlaging van de urinezuurproductie door allopurinol leidt tot hetzelfde doel: een verlaging van de totale hoeveelheid urinezuur in het lichaam.
Binnen een week na inname van een dosis, wordt het urinezuur aanzienlijk verlaagd door allopurinol. De meest voorkomende bijwerking van allopurinol is een toename van jichtaanvallen vroeg in de therapie. Daarom wordt het in het begin vaak samen met colchicine (zie boven) gestart, zodat de “lucifers “1 langzaam worden verwijderd, terwijl de overblijvende worden “gedempt”. Andere bijwerkingen van allopurinol zijn huiduitslag, afwijkingen in het bloedonderzoek van de lever, en soms een daling van het aantal witte bloedcellen. Ampicilline, een antibioticum, lijkt meer huiduitslag te veroorzaken bij patiënten die al allopurinol gebruiken. Een zeldzame maar zeer ernstige bijwerking is het allopurinol-overgevoeligheidssyndroom, dat gepaard kan gaan met ernstige huiduitslag en ernstige lever- en bloedcelafwijkingen. De kans op dit syndroom is groter als de patiënt een abnormale nierfunctie heeft.9 Hoewel er op dit punt veel discussie bestaat10 , is men het er algemeen over eens dat patiënten met een abnormale nierfunctie met allopurinol moeten beginnen in lage doses en deze moeten opbouwen, om ervoor te zorgen dat de allopurinol effectief wordt uitgescheiden. De urinezuurspiegel bij deze patiënten wordt nauwlettend gevolgd, en de urinezuurspiegel wordt als richtsnoer gebruikt wanneer de allopurinoldosis langzaam wordt verhoogd. De ernst van het allopurinol-overgevoeligheidssyndroom herinnert eraan dat specifieke criteria moeten worden gebruikt om te beslissen welke patiënten met allopurinol moeten worden behandeld (zie tabel 4: Redenen om medicatie te gebruiken om het urinezuur te verlagen).
Tabel 4: Redenen om urinezuurverlagende medicatie te gebruiken
- Jicht met meer dan twee aanvallen per jaar, hetzij door overproductie van urinezuur, hetzij door problemen met de uitscheiding ervan
- Chronische zichtbare ophopingen van urinezuur (tophi)
- Hoog urinezuurgehalte in de urine (meer dan 800 mg per 24 uur), vooral indien in het verleden nierstenen zijn gevormd
- Het falen van andere mogelijkheden om de jicht artritis onder controle te krijgen (bijvoorbeeld, mislukking van probenecid)
- Wanneer iemand chemotherapie krijgt voor leukemie of lymfeklierkanker en verwacht wordt dat veel tumorcellen gedood zullen worden (omdat een van de afbraakproducten van cellen purine is dat wordt afgebroken tot urinezuur)
iii. Febuxostat (Uloric®): dit geneesmiddel is in februari 2009 door de FDA goedgekeurd voor de behandeling van patiënten met jicht door hun urinezuurspiegel te verlagen. Het werkt vergelijkbaar met allopurinol in die zin dat het xanthine oxidase remt, een belangrijk enzym in de route die urinezuur produceert, en daardoor de totale lichaamsurinezuurspiegel verlaagt.
Net als allopurinol is de meest voorkomende bijwerking van febuxostat dat de jicht opflakkert nadat met dit geneesmiddel is begonnen. Net als bij allopurinol is het verstandig om waar mogelijk een preventief medicijn, zoals colchicine, toe te voegen gedurende ten minste de eerste zes maanden na het starten met febuxostat om jichtopflakkeringen te helpen voorkomen. Later, als het totale urinezuur in het lichaam daalt, zal dit meestal niet meer nodig zijn.
Een potentieel voordeel van febuxostat is dat het structureel heel anders is dan allopurinol, en daarom waarschijnlijk kan worden gebruikt bij patiënten die allergisch zijn voor allopurinol. Tot nu toe is slechts een beperkt aantal patiënten onderzocht die allergisch waren voor allopurinol, maar bij die patiënten werd het geneesmiddel goed verdragen. Een ander voordeel is dat de uitscheiding meer door de lever dan door de nieren wordt afgehandeld, in tegenstelling tot allopurinol, en febuxostat kan dus enig voordeel hebben bij patiënten met nierfunctiestoornissen.
In tegenstelling tot allopurinol, dat een wisselwerking heeft met warfarine (Coumadin®), had febuxostat deze wisselwerking niet bij onderzoek. Febuxostat is door de FDA goedgekeurd om te beginnen met 40 mg per dag, en als het urinezuur niet het doel heeft bereikt (minder dan 6,0 mg/dL) na twee weken behandeling, kan de dosis worden verhoogd tot 80 mg per dag. De dosis van 80 mg febuxostat bracht meer patiënten tot minder dan 6 mg/dL urinezuur dan 300 mg allopurinol, de dosis allopurinol die het vaakst wordt gebruikt. Reumatologen passen vaak allopurinol doses hoger dan 300mg aan wanneer dat nodig is om het urinezuur doel te bereiken, hoewel de literatuur over hogere doses allopurinol beperkt is.
Patiënten met een gecontroleerde urinezuurspiegel en die het goed doen op allopurinol lijken geen reden te hebben om over te schakelen op dit nieuwe middel, gezien de lagere kosten van allopurinol en de 40-jarige geschiedenis van een algemeen zeer goed veiligheidsrecord (zie “Allopurinol” bespreking hierboven).
In maart van 2018 werd een studie gepubliceerd van allopurinol versus febuxostat hartveiligheid. Deze studie keek naar 5000 patiënten, die allemaal een of andere cardiovasculaire ziektegeschiedenis hadden, hetzij een hartaanval, beroerte, min-beroerte of behoefte aan een spoedoperatie aan het hart voor coronaire aandoeningen. In de studie werd nagegaan of een combinatie van cardiovasculaire uitkomsten (hartaanval, beroerte, hartdood, mini-beroerte, dringende hartoperatie voor coronaire aandoeningen) vaker voorkwamen in de allopurinol- dan wel de febuxostat-groep. Voor de combinatie van deze uitkomsten waren de twee medicaties gelijk. Hartdood kwam echter vaker voor in de febuxostat-groep. Er waren enkele problemen bij de interpretatie van de studie, aangezien bijna alle patiënten die overleden al gestopt waren met hun jichtmedicatie, of dat nu allopurinol of febuxostat was. Er was ook een hoog uitvalpercentage in de studie van 5 jaar. Veel reumatologen denken niet dat dit een definitieve studie is, en er zijn andere gegevens die geen verhoogd hartrisico met febuxostat aantonen. De FDA heeft deze studie echter geïnterpreteerd en een waarschuwing op febuxostat gezet dat het als tweede lijn moet worden gebruikt, na allopurinol.
Nu de FDA deze waarschuwing op febuxostat heeft gezet, zouden we zelfs bij mensen met een nierafwijking waarschijnlijk eerst met allopurinol beginnen. Voor mensen die al febuxostat gebruiken en nooit allopurinol hebben geslikt, is het een individuele beslissing of ze op allopurinol moeten overschakelen. Het is een moeilijke beslissing, omdat zij febuxostat verdragen en allopurinol misschien niet. Allopurinol heeft een hoger risico op ernstige huidreacties bij mensen met een nierfunctiestoornis, en mensen met deze afwijking zijn vaak degenen die febuxostat gebruiken. Na afweging van al deze gegevens hebben veel patiënten in deze situatie ervoor gekozen om febuxostat te blijven gebruiken, maar ieder persoon neemt deze beslissing samen met zijn arts.
iv. Probenecid: Dit geneesmiddel verhoogt de hoeveelheid urinezuur die in de urine wordt uitgescheiden, door de hoeveelheid die door de nieren weer wordt opgenomen te verminderen. Medicijnen die ervoor kunnen zorgen dat er meer urinezuur in de urine terechtkomt, worden uricosuricerende middelen genoemd. Probenecid is het belangrijkste middel dat in de VS wordt gebruikt. Probenecid kan succesvol zijn bij het verlagen van het urinezuurgehalte in het bloed tot onder 6,0, en het verminderen of voorkomen van jichtaanvallen.
Net als allopurinol kan een verhoogd aantal jichtaanvallen optreden wanneer met probenecid wordt begonnen, en om die reden wordt vaak colchicine gegeven gedurende de eerste zes maanden van de therapie. In tegenstelling tot allopurinol kan probenecid echter in het begin van de therapie het urinezuur in de urine verhogen, wat kan leiden tot het ontstaan van een niersteen. Daarom is het verstandig om een 24-uurs urinemonster op urinezuur te controleren voordat met probenecid wordt begonnen, en als dit resultaat >800mg/24 uur is, moet deze therapie worden heroverwogen. Als het resultaat op de grens ligt, wordt de patiënt op zijn minst aangeraden extra te drinken, om nierstenen in een vroeg stadium van de behandeling te helpen voorkomen. Er zijn ook medicijnen die de zuurgraad van de urine kunnen veranderen, en door in zo’n geval de urine te alkaliseren kan het risico op nierstenen worden verkleind (urinezuur is beter oplosbaar in een alkalisch medium, dus minder kans op kristallisatie). Probenecid kan ook huiduitslag veroorzaken, maar het lijkt minder waarschijnlijk dan allopurinol dat het een zeer ernstige overgevoeligheidsreactie veroorzaakt. Probenecid is niet effectief als een patiënt een nierfunctiestoornis heeft. Aantonen van effectiviteit van lesinurad, in combinatie met allopurinol, om patiënten naar hun urinezuurdoel te krijgen.
12 Sundy JS et al: Reduction of Plasma Urate Levels Following Treatment With Multiple Doses of Pegloticase (Polyethylene Glycol-Conjugated Uricase) in Patients With Treatment-Failure Gout: Resultaten van een fase II gerandomiseerde studie. Arthritis Rheum 58:9, 2882-2891, 2008.
13 Sundy JS et al: Efficacy and Safety of Intravenous Pegloticase (PGL) in treatment failure gout (TFG): Resultaten van Gout-1 en Gout-2. European League Against Rheumatism Abstract THU0446, juni 2009. Abstract from European League Against Rheumatism Meeting 2009
14 Baraf, HSB et al: Reduction of tophus size with pegloticase (PGL) in treatment failure gout (TFG): Resultaten van Gout-1 en Gout-2, European League Against Rheumatism Abstract OP-0047, juni 2009. Abstract from European League Against Rheumatism Meeting 2009
15 So A et al: A pilot study of IL-1 inhibition by anakinra in acute gout. Arthritis Research & Therapy 9(2):R28, 2007. Vroege gegevens dat anakinra effectief was bij jichtopflakkeringen.
16 Terkeltaub R et al: The interleukin 1 inhibitor rilonacept in treatment of chronic gouty arthritis: results of a placebo-controlled, monosequence crossover, non-randomised, single-blind pilot study. Annals of Rheumatic Disease 68:1613-1617, 2009
17 So A at al: Canakinumab (ACZ885) Vs. Triamcinolone Acetonide for Treatment of Acute Flares and Prevention of Recurrent Flares in Gouty Arthritis Patients Refractory to or Contraindicated to NSAIDs and/or Colchicine. American College of Rheumatology Abstract LB4, oktober 2009. Abstract van American College of Rheumatology Meeting, okt. 2009
18 Fitz-patrick D et al: Abstract 150: Effects of a Purine Nucleoside Phosphorylase Inhibitor, BCX4208, on the Serum Uric Acid Concentrations in Patients with Gout. Abstract from the American College of Rheumatology Meeting November 2010.
(Go back to top of article)
Updated: 12/18/2017
Authors

Attending Physician, Hospital for Special Surgery
Professor of Clinical Medicine, Weill Cornell Medical College