Oral pyogen granulomdiagnostik och behandling: en serie fall | Revista Odontológica Mexicana
Introduktion
Pyogen granulom är en icke-neoplastisk tumörväxt i vävnader i munnen eller huden. Det är den vanligaste typen av hyperplasi i munnen; dess histologi avslöjar proliferation av granulationsvävnad med inflammatoriskt infiltrat och stor angiogen kapacitet; av dessa skäl förekommer normalt vaskulära neoformationer av olika diameter, dessa formationer uppvisar plötslig uppkomst och avslutas inom vävnaden.1 Ur histologisk synvinkel kan denna lesion klassificeras i två grupper: när kapillärkärlen befinns vara organiserade i granulomatösa vävnadslober omgivna av ett tunt kollagenband kallas formationen ”kapillärt lobulärt hemangiom”, medan när vaskulära formationer är sammanflätade i vävnaden utan synbar ordning kallas den ”icke lobulärt kapillärt hemangiom”.2
Etiologin för denna typ av lesioner är fortfarande inte särskilt klar. Den anses vara en lesion som reagerar på flera låggradiga stimuli, bland vilka vi kan räkna upprepade trauman, aggressioner, hormonella faktorer och vissa läkemedel. Hög förekomst av denna lesion under graviditet är förknippad med höga nivåer av östrogen och progesteron.2
Hyperplasiska reaktiva lesioner är mycket vanliga vid munsjukdomar. Kadeh fastställde att pyogent granulom utgör 37 % av alla gingivala reaktiva lesioner hos patienter i åldern 30,4 (± 14,9) år.3
Epivatianos et al rapporterade högre prevalens hos kvinnor (1:1,5) och förekomst av lokala etiologiska faktorer i 16 % av alla fall.4
Från den kliniska synvinkeln framstår pyogent granulom som en mjuk, snabbt växande massa, eventuellt pedikulerad, med varierande lobulerad ytstorlek och rödaktig nyans. Den kan vara ulcererad och uppvisar hög blödningsbenägenhet.2 Dess huvudsakliga lokaliseringsort är tandköttet (75 % av alla fall). Den kan mindre ofta förekomma på läppar, tunga, munslemhinna och gom. Läsioner är vanligare i överkäken, i de främre områdena och den vestibulära zonen av gingivan. Vissa lesioner sträcker sig till de interproximala områdena och involverar linguala och vestibulära aspekter av gingivan.1,2
Traditionellt sett är den bästa behandlingen för denna typ av lesioner fullständig kirurgisk excision med subperiostal curettage. För att undvika återfall måste potentiella irriterande faktorer också avlägsnas (plack, överfyllda restaurationer etc.).1 Syftet med denna artikel var därför att visa en serie fall där tillämpning av noggrann excisionsteknik samt avlägsnande av bidragande faktorer avsevärt minskade sannolikheten för återfall.
FallpresentationFall 1
En 34-årig kvinnlig patient, som var systemiskt frisk, remitterades till parodontologi-mästarkliniken vid San Martin de Porres-universitetet på grund av en gingivaläsion som låg bredvid tänderna 3,4 och 3,5. Patienten informerade om en blödande gingival tillväxt på cirka ett år, som vid tidpunkten behandlades med resektion. Hon rapporterade att en ny lesion gradvis växte fram, vilket ledde till obehag och blödning när hon åt och borstade tänderna, eftersom lesionen nådde det ocklusala planet. Patienten informerade om att hon inte var gravid och att hon inte stod under någon hormonell behandling.
Den kliniska undersökningen visade en inflammatorisk gingivaläsion i höjd med tänderna 3,4 och 3,5. Måttet var cirka 15 x 9 mm. Läsionen täckte den vestibulära sidan av den kliniska kronan, den var fast, lobulerad, av skrovlig konsistens och blödde vid stimulans (figur 1och2). Parodontal bedömning avslöjade inga parodontala fickor; förekomst av plack observerades och ett O’Leary munhygienindex på 18,75 fastställdes. Radiografisk bedömning avslöjade avsaknad av interproximal kontakt mellan tänderna 3,4 och 3,5 samt restaurationsmaterial i det interproximala området (figur 3).
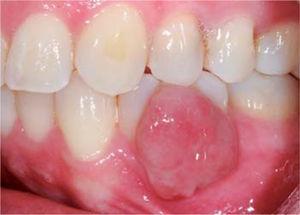
Frontaspekt av lesionen.
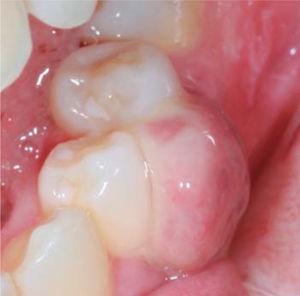
Occlusal view of the lesion.
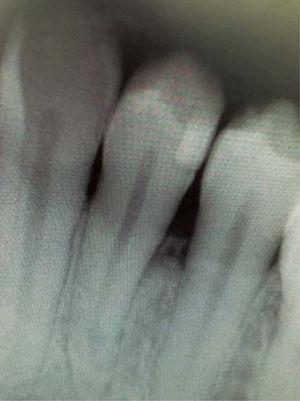
Periapical X-ray of the lesion area. Absence of interproximal contact between teeth 3.4 and 3.5.
Presumptive diagnosis: pyogenic granuloma.
Treatment: a first session of oral hygiene instruction was conducted, followed by supra-gingival scraping.
An excisional biopsy of the lesion was taken during the second session (Figure 4). The lesion was removed during this intervention as well as a healthy tissue margin and adjacent periosteum. For histopathological examination, a sample was taken, and transported in 10% formaldehyde. After this, soft tissue was recontoured (gingivoplasty) (Figure 5), and a periodontal cement pack was placed. Use of analgesic for 48 hours was prescribed, as well as 0.12% chlorhexidine rinses. Due to allergic reactions these rinses had to be discontinued after five days due to onset of ulcerative lesions at the level of attached gingiva.
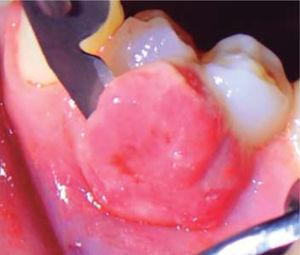
Lesion excision.
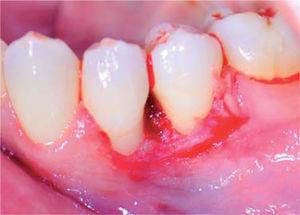
Lesion removed.
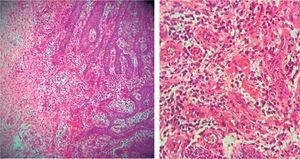
Histopathological examination: Provet bestod av akanthaepitel med pseudoepitelomatös hyperplasi, lamina propria, kärlkanaler belagda med endotelceller, inflammatoriskt infiltrat bestående av lymfocyter, plasmaceller, histiocyter och enstaka polymorfonukleära celler (figur 6). Den kliniska diagnosen bekräftades med dessa fynd.
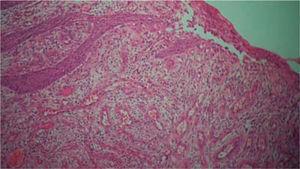
Akanthepitel med pseudoepitelomatös hyperplasi, lamina propria, kärlkanaler belagda med endotelceller, inflammatoriskt infiltrat bestående av lymfocyter, plasmaceller, histiocyter och enstaka polymorfer.
Controls: lesion volume decreased after a week, nevertheless, the area still exhibited a reddish hue, therefore, it was kept under observation (Figure 7). Two weeks later, a slight volume increase with whitish and reddish hue was observed, thus a relapse was suspected. At the third week decrease of tissue volume was observed without any presence of inflammatory signs.
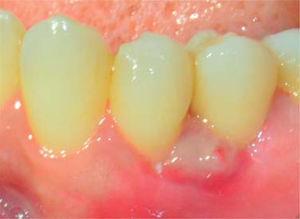
Control visit after one week.
During a seven month follow-up suitable oral hygiene level was observed, no lesion relapse was observed (Figure 8).
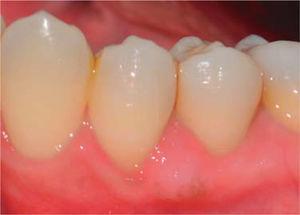
Kontrollbesök efter sju månader.
Fall 2
En 37-årig kvinnlig patient sökte konsultation på parodontologi-mästarkliniken vid universitetet San Martin de Porres. Patienten informerade om en växande och blödande gingivaläsion som uppstod under graviditetens andra trimester och som kvarstod i nio månader efter graviditetens slut.
Den kliniska undersökningen visade på en inflammatorisk gingivaläsion på platsen för tänderna 1.1 och 2.1. Läsionen mätte ungefär 9 x 9 mm och täckte en tredjedel av den kliniska kronan. Läsionen var asymtomatisk, fast, lobulerad, av grov textur och blödde vid stimulans (figur 9). Parodontal utvärdering avslöjade inga parodontala fickor, dock observerades förekomst av plack; munhygienindex på 50 % (O’Leary) erhölls.

Lesion front view.
Radiographic examination revealed bone crest alteration between teeth 1.1 and 2.1 (Figure 10).

Periapical X-ray at the level of teeth 1.1 and 2.1. Presence of crest loss.
Presumptive diagnosis: pyogenic granuloma.
Treatment: fist session devoted to oral hygiene instruction followed by excisional biopsy of the lesion and gingivoplasty (Figures 11and12).
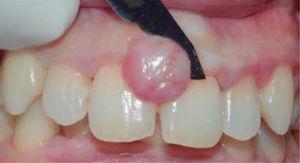
Lesion removal, extreme bevel incision.
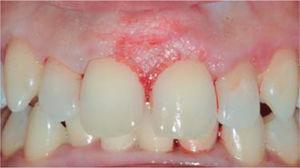
Gingivoplasty.
Histopathological examination: sample composed of acanthic epithelium, pseudoepitheliomatous hyperplasia, lamina propria, vascular canals coated with endothelial cells, inflammatory infiltrate composed of lymphocytes, plasma cells, histiocytes and occasional nuclear polymorphs. These findings confirmed clinical diagnosis (Figures 13 and 14).
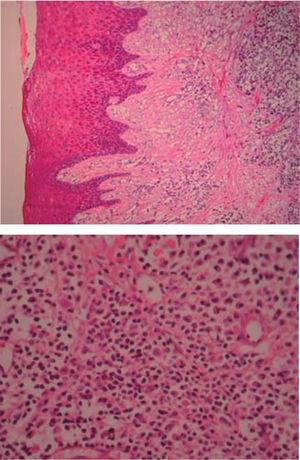
(HE 5x) Acanthic epitel, pseudoerpithelimatös hyperplasi, lamina propria, uppenbara kärlkanaler och inflammatoriskt infiltrat. (HE 10x) Kärlkanaler belagda med endotelceller, inflammatoriskt infiltrat bestående av lymfocyter, plasmaceller, histiocyter och enstaka nukleära polymorfer.
Kontroll: lesionsvolymen minskade efter en vecka, men en rödaktig nyans kvarstod ändå i området, varför patienten bibehölls i observation. Efter sex månader uppvisade patienten ett återfall med lägre intensitet (7 x 7 mm) (figur 15). Tandplack observerades också, det erhållna munhygienindexet (O’Leary) var 52 %. An additional oral hygiene instruction session was conducted, with plaque removal and a second lesion excision. During this procedure, a greater margin of apparently healthy tissue was removed, reaching removal of periosteum adjacent to the lesion.
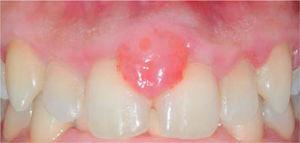
Lesion recurrence after six months.
Favorable evolution was observed in the next controls, oral hygiene levels were more satisfactory, lesion did not relapse up to a seven month follow up period (Figure 16).
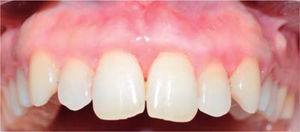
Kontrollbesök sju månader efter andra ingreppet.
Fall 3
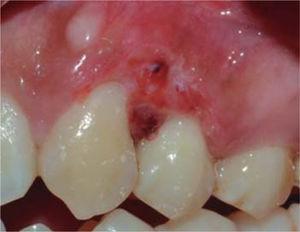
En systemfrisk 29-årig kvinna sökte konsultation på grund av en tre år gammal gingivaläsion som var belägen vid den främre sektorn av överkäken. Patienten rapporterade att lesionen uppstod under hennes graviditet och att den progressiva lesionen växte utan närvaro av smärta. Den kliniska utvärderingen avslöjade en mjuk, rörlig, pedikulerad tumör som var ungefär 20 x 16 mm stor och som var belägen i nivå med tänderna 23 och 24. Tumören hade en rosa nyans och uppvisade keratiniseringsfoci (figur 17). Den parodontala bedömningen visade parodontala fickor och ett munhygienindex på 78 % (O’Leary). Radiografisk undersökning visade interproximal kalk i det gingivala lesionsområdet (figur 18).
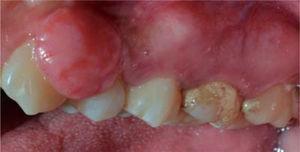
Front view of the gingival lesion, located at the level of teeth 2.3 and 2.4.
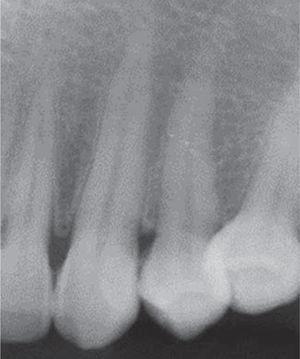
Periapical X-ray, lack of bone loss.
Presumptive diagnosis: pyogenic granuloma.
Treatment: oral hygiene instruction was administered, followed by root scaling and planing, after which an excisional biopsy of the lesion was conducted (Figure 19) as well as a gingivoplasty procedure. Moreover, support periodontal therapy was recommended with periodontal maintenance sessions every three months during the first year.
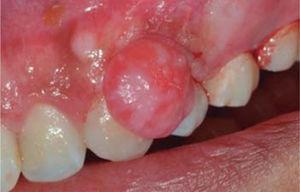
Incision around the pedicle.
Histopathological examination: the sample exhibited pseudoepitheliomatous hyperplasia, lamina propria, vascular canals coated with endothelial cells, inflammatory infiltrate composed of lymphocytes, plasma cells, histiocytes and occasional nuclear polimorphs. These findings confirmed clinical diagnosis.
Controls: decrease of inflammatory circumstances of the wound area was observed after one week (Figure 20). Favorable evolution was observed in the following controls, more suitable oral hygiene levels were observed as well as lack of lesion recurrence, up to a six month follow-up period.
Control after eight days.
Case 4
A 46 year old female patient sought consultation due to a gingival lesion located at the level of teeth 1.3 and 1.4. The patient informed she was not under any drug or hormonal regimen.
Clinical examination revealed an inflammatory gingival lesion around teeth 1.3 and 1.5, measuring 9 x 9 mm approximately and covering a third of the clinical crown. The lesion was asymptomatic, firm, lobulated, smooth and bleeding on stimulus (Figures 21and22).
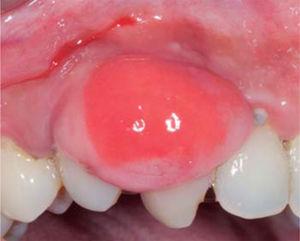
Front view of the lesion.
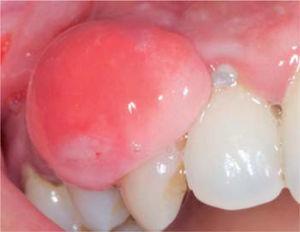
Lateral view of the lesion.
Periodontal evaluation revealed presence of plaque and calculus, as well as a 50% oral hygiene index (O’Leary). Patient exhibited a caries lesion in the distal aspect of tooth 1.3.
Presumptive diagnosis: pyogenic granuloma.
Treatment: oral hygiene instruction session and excisional biopsy with gingivoplasty (Figure 23).
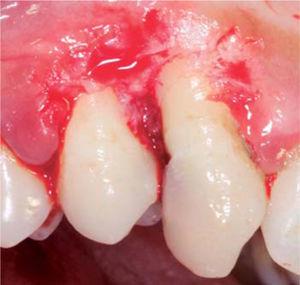
Wound after lesion removal.
Histopathological examination: pseudoepitheliomatous hyperplasia and granulation tissue, vascular canals coated with endothelium and ingurgitation of erythrocytes, inflammatory infiltrate with neutrophil and histiocyte predominance (Figures 24 and 25).
Pseudoepithelial hyperplasia and granulation tissue, vascular canals coated with endothelium and erythrocyte ingurgitation, inflammatory infiltrate with histiocyte and neutrophil predominance.
Controls: a reddish hue in the area was observed after one week, compatible with healing process. Utvecklingen var gynnsam, med bättre upprätthållande av munhygiennivåerna och utan att någon lesion återkom under en uppföljningsperiod på sex månader.
Fall 5
En systemiskt frisk 27-årig manlig patient sökte konsultation på grund av en gingival lesion belägen i nivå med tänderna 3,3 och 3,4. Patienten informerade om en icke bidragande historia.
Klinisk undersökning avslöjade en inflammatorisk gingivaläsion som ungefär mätte 9 x 9 mm och delvis täckte den kliniska kronans lingual- och vestibulära områden. Läsionen var fast, slät och lobulerad (figur 26 och 27). Parodontal utvärdering avslöjade förekomst av plack och kalk samt ett munhygienindex på 40 % (O’Leary).
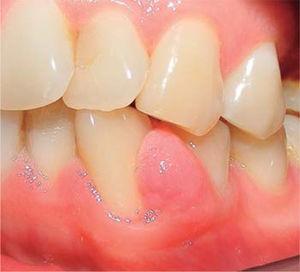
Frontvy av lesionen.
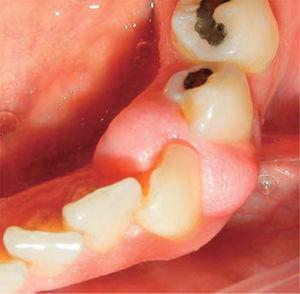
Occlusal view of the lesion.
Treatment: oral hygiene instruction and excisional biopsy with gingivoplasty.
Histopathological examination: acanthic epithelium, showing pseudoepitheliomatous hyperplasia, lamina propria, vascular canal coated with endothelial cells, inflammatory infiltrate composed of lymphocytes, plasma cells, histiocytes and occasional nuclear polymorphs.
Controls: suitable evolution and healing wound were observed after one week. Five months later, no lesion recurrence was observed.
Discussion
Pyogenic granuloma is an inflammatory hyperplasia formed as a result of an exaggerated reaction of connective tissue to some localized minor lesion or any underlying irritation. Irritationsfaktorer kan vara tandsten, dålig munhygien, någon ospecificerad infektion samt överkonturerade restaurationer.1,5-11 På grund av denna irritation blir den underliggande fibro-vaskulära bindväven hyperplastisk och det sker en proliferation av granulationsvävnad, vilket leder till bildandet av pyogent granulom.1,4 För att fastställa diagnosen pyogent granulom bör vissa faktorer som hormonella förändringar under pubertet eller graviditet, administrering av vissa läkemedel och vissa typer av trauma1,4,5 övervägas.
I denna fallrapport har förekomsten av pyogent granulom beskrivits i samband med graviditet, lokala faktorer som avsaknad av interproximal kontakt, förekomst av kalk och dåliga munhygienindex.
Från histologisk synvinkel finns det två typer av pyogent granulom: den första kännetecknas av prolifererande kapillärer som organiserar sig i lober. Denna typ av PG kallas lobulärt kapillär hemangiom (LCH). Den andra typen (icke LCH) består av vaskulär proliferation som liknar granulationsvävnad. Jämfört med det centrala området hos icke-LCH innehåller det lobulära området hos LCH stora mängder kapillärer med liten diameter. De beskrivna skillnaderna tyder på att dessa två histologiska typer representerar olika enheter.1,6-12 Mikroskopisk undersökning av pyogena granulom avslöjar stor vaskulär proliferation som liknar granulationsvävnad, vävnad som bildas av endotelfibrotiskt stroma kan ses, med rikligt med kapillärer som är belagda med tjocka endotelceller. Stratifierat epitel kan vara hyperplastiskt, förtunnat eller ulcererat. Purulent exsudat, som ger denna typ av lesion sitt namn, är inte alltid närvarande.11
Med avseende på behandling beskrev Powell användning av Nd YAG-laser för att excitera denna lesion, eftersom mindre blödningsrisker uppkommer vid en jämförelse med andra kirurgiska tekniker.1
Verma et al6 rapporterade användning av en blixtlampspumpad pulsad färgämneslaser i en massa granulationsvävnad som inte hade svarat på konventionella behandlingar; de drog slutsatsen att vävnaden reagerade gynnsamt. Tay et al13 efter en treårig uppföljning av en behandling som utförts med flashlampepumpad pulserad färgämneslaser rapporterade 0 % återfall efter att ha utfört behandlingen i en session för 25 % av patienterna, två sessioner 40 %, tre sessioner 30 % och sex sessioner 5 %.
Ishida och Ramos-Silva14 beskrev kryokirurgi som en mycket användbar teknik för behandling av pyogena granulom; de rapporterade att munslemhinnan, på grund av sin mjukhet och fuktighet, är en idealisk plats för denna teknik. Å andra sidan jämförde Ghodsi15 behandling som genomförde kirurgisk excision, som utfördes i en session och uppvisade 0 % återfall, med kryokirurgi, som utfördes i en session för 63 % av alla patienter, två sessioner för 32 % av alla patienter och tre sessioner för 5 % av alla patienter och uppvisade 0 % återfall. Matsumoto et al16 fann 0 % återfall när de utförde behandling med monoetanolaminoleat som användes som skleroserande substans i en session.
Det är dock så att de flesta rapporterna fram till i dagsläget föreslår användning av kirurgisk excision som behandling av förstahandsval. Efter excision av lesionen rekommenderas curettage av underliggande vävnad, genom att utföra en excision med 2 mm marginal i periferin och på ett djup som kommer att inkludera periosteum. Dessutom måste alla främmande kroppar, kalk eller restaurationer som kan vara förknippade med uppkomsten av pyogent granulom avlägsnas.1,2,5,6,11
Al Khaleeb et al3 rapporterade efter en 12-årig uppföljning 5,8 % av fallen med återfall när man utförde behandling av kirurgisk excision med avlägsnande av periosteum och till och med utförde curettage av intilliggande benvävnad. Denna teknik förutsätter en andrahands läkning, och därför är det lämpligt att använda en packning, t.ex. en kirurgisk cementpackning.17,18
Av alla de skäl som här anges kan man rekommendera att det för att nå en korrekt diagnos är viktigt att observera de kliniska tecknen samt att fastställa en detaljerad anamnes av patientens systemiska omständigheter och lokala faktorer som kan stimulera en överdriven vävnadsreaktion och därefter bildandet av pyogena granulom. Den kliniska diagnosen måste alltid bekräftas med en histologisk undersökning. Enligt vad som observerades i den aktuella fallserien var en av de viktigaste bidragande faktorerna att beakta munhygienindex, och därför måste fysioterapi betraktas som det första steget i behandlingen av pyogena granulom. Dessutom skulle det i dessa fall vara tillrådligt för patienterna att få stödjande parodontal terapi.
Det har likaså observerats att olika studier har utvärderat olika behandlingstekniker med hög framgång och låg återfallsprocent; dessa tekniker är, kryokirurgi, blixtlampa pumpad pulserad färgämneslaser, samt konventionell kirurgisk excision. Det måste dock beaktas att kirurgisk excision kan utföras vid ett enda tillfälle med enkla kirurgiska instrument, till skillnad från andra tekniker som kräver flera tillfällen samt särskild utbildning och utrustning. Denna teknik kan lätt tillämpas i den dagliga kliniska praktiken och ger därmed större bekvämlighet för patienten.