Frontiers in Neurology
Úvod
Bilaterální horizontální obrna pohledu je vzácný projev způsobený oboustranným přerušením mediálního longitudinálního fascikulu, abdukčního jádra nebo paramediální pontinní retikulární formace (PPRF) (1, 2). Mezi typy očních pohybů, které mohou být při lézi mozkového kmene postiženy, patří horizontální a vertikální pomalé oční pohyby, pronásledovací pohyby, vestibulární a optokinetické reakce a rychlé oční pohyby, včetně dobrovolných nebo evokovaných sakád a rychlých fází vestibulárních a optokinetických podnětů. Kontrola vergence může být ovlivněna lézemi středního mozku.
Horizontální paralýza pohledu byla popsána jako důsledek infarktu (3), zánětu/demyelinizace v rámci roztroušené sklerózy (RS) nebo poruch neuromyelitis optica spectrum (NMOSD) (2, 4, 5), krvácení (6) a metastáz (7). Z dříve hlášených případů, které nesouvisely s cévním/nádorovým onemocněním, mělo pět ze šesti případů oboustrannou horizontální obrnu pohledu a tři solitární léze na magnetické rezonanci (MRI), lokalizované v pontinním tegmentu. Milea et al. (1) popsali dva případy bilaterální internukleární oftalmoplegie (INO) transformující se do bilaterální horizontální obrny pohledu s jednotlivými T2 enhancujícími lézemi ve stejné lokalizaci se stejnou morfologií jako naše série případů. Jako pravděpodobnou diagnózu navrhli RS.
Henderson popsal pacienta s horizontální diplopií při levém laterálním pohledu a addukční slabostí (8). MRI mozku prokázala solitární T2 hyperintenzivní lézi mozkového kmene přiléhající ke čtvrté komoře a byla stanovena diagnóza RS. Vzhledem k absenci dalších klinických informací je obtížné rozeznat, jak byla tato diagnóza stanovena. Matsui a kol. popsali případ pacienta, který si stěžoval na horizontální diplopii s oboustrannou parézou horizontálního pohledu (9). Byla stanovena diagnóza Bickerstaffovy encefalitidy mozkového kmene (BBE), ačkoli klinické příznaky neodpovídaly diagnostickým kritériím (10).
Popisujeme zde tři pacienty s oboustrannou parézou horizontálního pohledu, která byla v každém případě způsobena solitární zánětlivou lézí postihující dorzální tegmentum ponsu zasahující dopředu do oblasti mediánního longitudinálního fascikulu (MLF). Domníváme se, že tyto tři případy poukazují na otázky týkající se patogeneze těchto syndromů a zejména vztahu projekce horizontálního a vertikálního pohledu do MLF.
V souladu s etickými požadavky naší instituce Royal Melbourne Hospital byl od všech pacientů získán informovaný písemný souhlas s použitím anonymizovaných údajů.
Pacient 1
Osmatřicetiletý muž tureckého původu se dostavil s akutní intermitentní diplopií, závratěmi a zvracením; bylo u něj diagnostikováno periferní vertigo a byl propuštěn. O týden později se znovu dostavil s levostranným znecitlivěním obličeje. Jeho osobní anamnéza, přehled systémů a rodinná anamnéza byly bez pozoruhodností.
Zraková ostrost byla 0,63 OU, měřeno na decimální stupnici. Průměr zornice byl 5 mm oboustranně a nereagoval. Vyšetření oční motoriky (tabulka 1) odhalilo úplné selhání všech horizontálních očních pohybů, dobrovolných sakád, hladkého pronásledování, vestibulárních a optokinetických pohybů. Vertikální sakády, hladké pronásledování a vestibulární pohyby byly při klinickém vyšetření intaktní, což však nevylučuje možnost drobného zpomalení, které by k identifikaci vyžadovalo okulografii. Neurologické vyšetření bylo jinak normální.
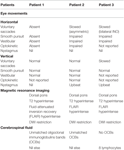
Tabulka 1. Souhrn klinických okulomotorických nálezů, nálezů zobrazovacích metod MRI a výsledků vyšetření mozkomíšního moku.
MRI mozku prokázala hyperintenzivní trojúhelníkovou lézi T2 a FLAIR (fluid-attenuated inversion recovery) v dorzálním ponsu v patře čtvrté komory (obr. 1A). Léze vykazovala mírně omezenou difuzi odpovídající mapování zdánlivého difuzního koeficientu, což odpovídá údajům v literatuře, které se vyskytují u zánětlivých/demyelinizačních lézí (11, 12), a nevykazovala kontrastní zesílení. MRI mozku a páteře byla jinak bez pozoruhodností. Léze v mozkovém kmeni měla rysy odpovídající demyelinizaci, ačkoli žádné další léze nebyly pozorovány. Jako diferenciální diagnózy byly zvažovány Behçetova choroba, vaskulitida nebo mitotická léze.
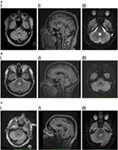
Obrázek 1. (A) I. Pacient 1, axiální FLAIR (fluid-attenuated inversion recovery) zobrazující hyperintenzivní lézi v zadním pontinním tegmentu. II. Sagitální FLAIR zobrazující vertikální rozsah léze. III. Difuzně vážené zobrazení ukazující mírnou restrikci difuze. (B) I. Pacient 2, axiální duální zobrazení hyperintenzivní léze v zadním pontinním tegmentu. II. Sagitální FLAIR zobrazující vertikální rozsah léze. III. Difuzně vážené zobrazení ukazující mírnou restrikci difuze. (C) I. Pacient 3, axiální flair zobrazující hyperintenzivní lézi v zadním pontinním tegmentu, mírně výraznější na pravé straně. II. Sagitální FLAIR ukazující vertikální rozsah léze, mírně větší než u předchozích dvou pacientů, což odpovídá tomu, že došlo k určitému zpomalení vertikálních sakád. III. Difuzně vážené zobrazení ukazující mírnou restrikci difuze.
Analýza mozkomíšního moku (CSF) odhalila tři lymfocyty, žádné polymorfy a žádné červené krvinky, v CSF byly patrné oligoklonální imunoglobulinové pásy (OCB), které se v séru neshodovaly. Byla zjištěna minimálně zvýšená hladina bílkovin (0,46 g/l), ale vyšetření na přítomnost antiakvaporinu 4 (Aq4) bylo negativní. Sérum Aq4 bylo rovněž negativní. Vyšetření na antigangliosidové protilátky nebylo provedeno a protilátky proti glykoproteinu oligodendrocytů (MOG) nebyly v době akutního onemocnění k dispozici, ale byly negativní, když byly k dispozici o 2 roky později.
Pacient byl léčen pro předpokládanou demyelinizaci a stav se zlepšil po 3 dnech podávání 1 g intravenózního (IV) metylprednisolonu. Jeho neurologické vyšetření se při kontrole 3 týdny po propuštění vrátilo do normálu. Sériová vyšetření magnetickou rezonancí mozku prokázala úplné vymizení pontinní léze, nebyly pozorovány žádné nové léze a během 2 let od počáteční prezentace se neobjevily žádné další klinické příhody.
Pacient 2
Šestačtyřicetiletá žena s frontální bolestí hlavy byla léčena pro migrénu a zpočátku reagovala na naproxen a amitriptylin. O šest dní později se znovu dostavila se zhoršující se bolestí hlavy, fotofobií, rozmazaným viděním, intermitentní horizontální diplopií a kolísavým znecitlivěním obličeje.
Její anamnéza a rodinná anamnéza byly bez pozoruhodností. Neurooftalmologické vyšetření odhalilo zrakovou ostrost 0,32 OU. Zornicové reakce byly uváděny jako mírně pomalé, ale oboustranně reaktivní. Okulomotorické vyšetření je shrnuto v tabulce 1. Byla zjištěna asymetrická oboustranná horizontální paréza pohledu, pravá horší než levá. Sakády vpravo měly omezenou amplitudu a byly pomalé. Vestibulární reakce byly asymetrické, evokované pohyby očí při manévru s hlavou panenky byly normální na levém oku, ale omezené na pravém. Aktivnější reakce na tah hlavou byly oboustranně hypoaktivní. Upbeat nystagmus byl nejvíce patrný při upgaze, ale při oftalmoskopii byl zaznamenán i v primární poloze. Vertikální sakády, nahoru a dolů, byly normální. Vertikální hladké pronásledování se zdálo být neporušené. Vertikální tahy hlavou a optokinetické reakce byly klinicky normální. Videookulografie nebyla k dispozici a celkově byly tyto nálezy interpretovány jako odpovídající mírnému postižení vertikálního pohledu. Vertikální nystagmus odezněl za 2 dny. Dále měla mírnou oboustrannou obličejovou slabost, chybějící šlachové reflexy na horních končetinách a mírnou ataxii chůze. Klinický dojem byl takový, že konstelace jejích příznaků odpovídala Millerovu Fisherovu syndromu, BBE nebo centrální demyelinizaci, ale bez důkazů, které by diagnózu těchto entit potvrdily při testování.
Magnetická rezonance mozku odhalila solitární, dobře ohraničené paramediánní ložisko T2 hyperintenzity v dorzálním ponsu, které vykazovalo mírně omezenou difuzi, ale bez kontrastního zesílení (obr. 1B). MRI páteře byla normální.
Studie nervového vedení odhalily bilaterální motorickou axonální neuropatii obličeje. Analýza mozkomíšního moku prokázala OCB (neshodný) a zvýšený albumin (298 mg/l). Sérové protilátky proti Aq4 byly negativní. Běžné výsledky vyšetření mozkomíšního moku byly normální, včetně bílkovin 0,4 g/l, počtu bílých krvinek (WCC) a červených krvinek (RCC) < 1. Výsledky vyšetření mozkomíšního moku byly normální. CSF byl negativní na protilátky anti-AQP4, anti-GM1, anti-GQ1B a antimyelin-oligodendrocytární protein.
Diagnostikována byla lokalizovaná encefalitida omezená na pons a postihující především dorzální tegmentum. Pacient byl léčen pětidenním podáváním 2 g/kg intravenózního imunoglobulinu. Během následujícího týdne se výrazně zlepšila oftalmoplegie, zlepšily se reflexy horních končetin a ustoupila ataxie. Během 12 měsíců sledování nebyly zjištěny žádné nové příznaky ani léze. Přezkum po 18 měsících potvrdil úplné klinické zotavení.
Pacient 3
Tento 29letý muž se probudil s potem a zimnicí, následovaly bifrontální bolesti hlavy, posturální vertigo, nevolnost a zvracení. Při prezentaci o 12 h později měl horizontální diplopii a pravostrannou necitlivost. V anamnéze uvedl 5 dní trvající příznaky horních cest dýchacích, ucpané dutiny a posilovací očkování proti pertusi 1 měsíc před nástupem příznaků. V anamnéze měl hypertenzi, hypotyreózu, úzkost, syndrom dráždivého tračníku, obezitu a nealkoholickou steatohepatitidu.
Magnetická rezonance mozku odhalila levostrannou neenhancující T2 hyperintenzivní dorzální pontinní lézi, která vykazovala omezenou difuzi (obr. 1C). CSF byl pozoruhodný zvýšenou hodnotou WCC 8 × 106/l (7 lymfocytů, 1 neutrofil), RCC byla 4 × 106/l a CSF protein byl 0,35 g/l. Původně byla diagnostikována ischemická cévní mozková příhoda, a to na jiném pracovišti, a byla zahájena medikamentózní léčba pro sekundární prevenci. Při angiografii magnetickou rezonancí, monitorování srdce, transezofageálním echokardiografickém vyšetření, screeningu vaskulitidy a trombofilie nebyly zjištěny žádné abnormality.
Dva týdny po začátku se u něj objevila změněná levostranná chuť, necitlivost levého jazyka, vnitřních úst a obličeje. Jeho monokulární zraková ostrost byla 1,0 OU, ale dynamická zraková ostrost byla 0,4 OU. Reakce zornic byly normální. Vykazoval oboustrannou parézu pohledu a INO (tabulka 1). Reakce na tah hlavou byly oboustranně hypoaktivní s mírně zpomalenými sakádami nahoru a nystagmem při upgaze. Zbytek neurologického vyšetření odhalil pouze mírnou levostrannou dysmetrii.
Opakovaná analýza mozkomíšního moku odhalila 3 leukocyty (nediferencované), 27 červených krvinek a negativní OCB. Nekontrastní MRI mozku odhalila zvětšení léze s přetrvávající omezenou difuzí. Byly zaznamenány projevy odpovídající demyelinizaci. Sérové protilátky proti gangliosidům, protilátky proti aquaporinu-4 (AQP4) a protilátky proti MOG byly negativní.
Byl léčen 3denním podáváním 1 g metylprednisolonu denně intravenózně a následně 60 mg perorálního prednisolonu denně, který byl po 1 měsíci pomalu vysazen. Kontrolní vyšetření 8 týdnů po první prezentaci prokázalo reziduální levé INO a pouze pravé senzorické příznaky, které během následujících měsíců ustoupily. Léze zcela vymizela na kontrolním zobrazovacím vyšetření o 3 měsíce později.
Diskuse
Popisujeme tři případy oboustranné horizontální parézy pohledu, které se shodovaly s akutním rozvojem malé, dobře ohraničené léze pontinního tegmenta na MRI. Podle definice představují tyto případy klinicky izolované syndromy, avšak při absenci recidivujících lézí během 12-36 měsíců sledování. Tento fenotyp je popsán u RS, NMOSD, cévní mozkové příhody a nádoru (1, 4, 5, 8, 9, 13, 14). U pacientů s těmito diagnózami však dochází spíše k recidivám a charakteristickým změnám na MRI (4, 15). V našich případech nemáme při prezentaci ani při následném sledování dostatečné důkazy pro žádnou z těchto diagnóz. Zaměřujeme se zde na navrhované klinické a anatomické novinky, které prokazují.
Poruchy spektra anti-GQ1b mohou postihovat oční pohyby a mohly by se potenciálně projevovat námi popsanými klinickými rysy. U druhého případu se uvažovalo o překryvném syndromu Miller-Fisher/BBE, ale tito pacienti mají tendenci se prezentovat s pozitivními anti-GQ1B protilátkami a normální MRI mozku (13). Proto se domníváme, že pravděpodobnější je alternativní diagnóza. Ačkoli se NMOSD může projevovat zánětlivými lézemi v blízkosti pontinního tegmenta, jsou charakteristicky o něco níže na dně čtvrté komory. Tyto zde uváděné případy nesplňují nedávno aktualizovaná kritéria pro NMOSD (16).
Podobně CLIPPERS syndrom je zánětlivé onemocnění mozkového kmene, ale klinicky i radiologicky je difuznější a u našich pacientů je jeho vysvětlení nepravděpodobné (17).
Kontrola vertikálního pohledu je obecně připisována rostrálnímu střednímu mozku, rostrálnímu intersticiálnímu jádru MLF (riMLF) obsahujícímu prasklé buňky a intersticiálnímu jádru Cajalovu, které tvoří nervový integrátor pro udržování polohy v orbitě. Tyto oblasti se promítají oboustranně, částečně přes zadní komisuru. Vstupy do těchto oblastí pocházejí z řady zdrojů, částečně závislých na typu vstupu.
Vestibulární vstupy pocházejí z horních vestibulárních jader oboustranně, zatímco signály hladkého pronásledování se promítají ze skupiny buněk Y do riMLF. Dráhy zahrnují MLF, ventrální tegmentální trakt a mozečkové dráhy. Zdá se, že dobrovolné a reflexní vertikální sakády, které jsou určovány supratentoriálními sítěmi, jsou závislé na projekcích z oblasti PPRF oboustranně a jsou zrušeny lokalizovanými lézemi pouze kaudálního PPRF oboustranně (18). Byla prokázána silná projekce omnipauzálních neuronů z PPRF oboustranně do riMLF (19, 20). Ty musí být inhibovány, aby mohly být generovány dobrovolné a reflexní sakády, nikoliv rychlé fáze (21).
Vertikální pohled může být ušetřen v případě horizontální oftalmoplegie při lézi zadního pontinního tegmentu s rozsáhlejší patologií nebo bez ní (1, 13). Ačkoli čistá abdukční léze může způsobit horizontální obrnu pohledu, v případech, které uvádí Milea et al. se časně objevila oboustranná INO, což svědčí o postižení buď MLF, nebo oboustranných projekcí do MLF.
Sjednocující lézí je u našich pacientů a u pacientů, o kterých se zde zmiňujeme, zadní tegmentální léze. Tato léze se nachází v těsné blízkosti abdukčních jader a PPRF obsahující excitační burst buňky pro horizontální pohled. Oboustranné postižení projekcí z PPRF nebo abdukčních jader by vysvětlovalo paralýzu horizontálního pohledu. Relativní šetrnost vertikálních očních pohybů naznačuje, že bilaterální vertikální signály, které se promítají do centra vertikálního pohledu mezencefalické retikulární formace prostřednictvím MLF (22), vedou v porovnání se vstupy laterálního pohledu odlišnou cestou v ponsu. To je v souladu s důkazy Pierrota-Deseillignyho et al (7) o disociované bilaterální paralýze horizontálního pohledu, ale v rozporu se současným konvenčním klinickým vnímáním anatomie v této oblasti.
Pokud existují bilaterální léze center laterálního pohledu v PPRF, která jsou úzce spojena s abdukčním jádrem a jsou od něj téměř nerozlišitelná, konvenční moudrost by naznačovala, že by měly existovat také paralýzy vertikálního pohledu, protože tyto dráhy údajně probíhají společně. Je jisté, že středočárové léze postihující oba střední podélné fascikuly (MLF) způsobují bilaterální INO, která je charakteristicky spojena s parézou vertikálního pohledu, charakterizovanou poruchou vertikálního hladkého sledování a zrušením vestibulo-okulárního reflexu (23). Rostrálnější léze mohou postihnout struktury středního mozku (riMLF a INC), které se podílejí na vertikálních sakádách (24). U našich pacientů se žádné takové postižení vertikálního pohledu neprojevilo.
Předpokládáme, že dráhy vertikálního a horizontálního pohledu probíhají odděleně ve svém dolním průběhu a v rostrálním průběhu se spojují, přičemž vstupy vertikálního pohledu probíhají anterolaterálně od vstupů horizontálního pohledu. Při svém vzestupu se mohou křížit, pravděpodobně podstatně, takže ke vzniku obrny vertikálního pohledu je zapotřebí bilaterální léze. To by vysvětlovalo ušetření přímé dráhy pro vertikální pohled z laterálního PPRF v přítomnosti unilaterální léze, zrušení vertikálních očních pohybů při bilaterálních lokalizovaných lézích a požadavek bilaterální stimulace k vyvolání vertikálních očních pohybů (18, 22).
Navrhujeme mírně pozměněné anatomické uspořádání, které toto znázorňuje (obr. 2). Dráhy horizontálního pohledu se promítají do ipsilaterálního abdukčního jádra a poté vystupují v MLF do kontralaterálního mediálního rektálního subjádra třetího nervového jádra. Navrhujeme, aby se signál vertikálního pohledu promítal více dopředu do MLF a alespoň na krátkou vzdálenost byl oddělitelný od drah horizontálních pohledových vláken.
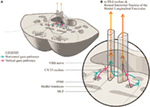
Obr. 2. (A) Řez střední částí pontu, který ukazuje vztah paramediální pontinní retikulární formace ke střednímu podélnému fascikulu (MLF) a přilehlému sedmému lebečnímu nervu při jeho obtékání kolem abdukčního jádra. (B) Zvětšení ukazující navrhovanou konformaci oddělených horizontálních a vertikálních drah pohledu, jak se promítají do MLF. Horizontální signál se rozkládá na úrovni ponsu a stoupá v kontralaterálním MLF, zatímco není jisté, zda se vertikální signál pohledu vůbec rozkládá, nebo jde o přímou projekci.
Podobnosti fenotypu a morfologie kauzálních lézí v těchto případech naznačují, že tato oblast pontinního tegmenta může mít zvláštní vlastnosti, které ji činí náchylnou k imunologickému napadení. Žádný z těchto případů nesplňuje kritéria pro jiná zánětlivá či jiná onemocnění spojená s postižením MLF.
Pokud tyto případy skutečně představují nový fenotyp, je třeba rozlišit optimální postup léčby, a to jak v akutní fázi, tak v dlouhodobém horizontu. Chybná diagnóza, například u RS nebo cévní mozkové příhody, představuje riziko, že pacient bude vystaven zbytečné dlouhodobé antiagregační nebo imunomodulační léčbě a obavám z diagnózy závažného, potenciálně opakujícího se dlouhodobého onemocnění se souvisejícím nepříznivým dopadem na jeho životní volby a možnosti.
Identifikace dalších případů tohoto fenotypu by byla užitečná pro usnadnění hledání specifických nových protilátek, které zde mohou být ve hře, a pro objasnění nejvhodnějšího a nejúčinnějšího léčebného postupu.
Příspěvky autorů
RE provedl revizi dokumentace pacientů a zobrazovacích metod, shromáždil data a sestavil předběžné prezentace a rovněž se podílel na průběžné úpravě konečného předloženého rukopisu. OW dohlížel na RE při sběru dat a podílel se na všech úrovních psaní a interpretace dat, jakož i na revizi a úpravě níže uvedeného konečného rukopisu. AB spolupracoval s RE při analýze dat, přehledu relevantní literatury, interpretaci zjištění a přípravě rukopisu.
Prohlášení o střetu zájmů
Tento výzkum nebyl finančně podpořen žádnými komerčními zájmy. Neexistují žádné finanční vztahy, které by mohly být chápány jako potenciální střet zájmů.
1. Milea D, Napolitano M, Dechy H, Le Hoang P, Delattre J-Y, Pierrot-Deseilligny C. Complete bilateral horizontal gaze paralysis disclosing multiple sclerosis. J Neurol Neurosurg Psychiatry (2001) 70(2):252-5. doi:10.1136/jnnp.70.2.252
PubMed Abstract | CrossRef Full Text | Google Scholar
2. Tan E, Kansu T. Bilateral horizontal gaze palsy in multiple sclerosis. J Clin Neuroophthalmol (1990) 10(2):124–6.
Google Scholar
3. Kataoka S, Hori A, Shirakawa T, Hirose G. Paramedian pontine infarction. Stroke (1997) 28(4):809–15. doi:10.1161/01.STR.28.4.809
CrossRef Full Text | Google Scholar
4. Furutani Y, Hata M, Miyamoto K, Moribata Y, Yoshimura N. A case of neuromyelitis optica masquerading as Miller Fisher syndrome. Case Rep Neurol (2014) 6(3):226–31. doi:10.1159/000368183
PubMed Abstract | CrossRef Full Text | Google Scholar
5. Ng AW, Teoh SC. Dengue eye disease. Surv Ophthalmol (2015) 60(2):106–14. doi:10.1016/j.survophthal.2014.07.003
PubMed Abstract | CrossRef Full Text | Google Scholar
6. Koehler PJ, Wattendorff AR, Goor C, Hekster REM, Falke THM. Bilateral horizontal gaze paralysis due to pontine hemorrhage. Clin Neurol Neurosurg (1986) 88(2):121–5. doi:10.1016/S0303-8467(86)80007-5
CrossRef Full Text | Google Scholar
7. Pierrot-Deseilligny C, Goasguen J, Chain F, Lapresle J. Pontine metastasis with dissociated bilateral horizontal gaze paralysis. J Neurol Neurosurg Psychiatry (1984) 47(2):159–64. doi:10.1136/jnnp.47.2.159
PubMed Abstract | CrossRef Full Text | Google Scholar
8. Henderson S. A young patient with visual disturbance. Eur J Intern Med (2014) 25(6):e69–70. doi:10.1016/j.ejim.2014.05.007
CrossRef Full Text | Google Scholar
9. Matsui TA, Mineta H, Shioyama S, Kihara M, Takahashi M. . Clin Neurol (1998) 38(2):150–3.
Google Scholar
10. Bickerstaff ER. Brain-stem encephalitis; further observations on a grave syndrome with benign prognosis. Br Med J (1957) 1(5032):1384–7. doi:10.1136/bmj.1.5032.1384
CrossRef Full Text | Google Scholar
11. Schaefer PW, Grant PE, Gonzalez RG. Diffusion-weighted MR imaging of the brain. Radiology (2000) 217(2):331–45. doi:10.1148/radiology.217.2.r00nv24331
CrossRef Full Text | Google Scholar
12. Küker W, Ruff J, Gaertner S, Mehnert F, Mader I, Nägele T. Moderní nástroje MRI pro charakterizaci akutních demyelinizačních lézí: hodnota chemického posunu a difuzně váženého zobrazení. Neuroradiology (2004) 46(6):421-6. doi:10.1007/s00234-004-1203-5
PubMed Abstract | CrossRef Full Text | Google Scholar
13. Srov. např. Kipfer S, Crook DW. Izolovaná bilaterální horizontální obrna pohledu jako první projev roztroušené sklerózy. Mult Scler J (2014) 20(6):754-5. doi:10.1177/1352458513518627
CrossRef Full Text | Google Scholar
14. Srov. např. Bronstein AM, Rudge P, Gresty MA, Du Boulay G, Morris J. Abnormality horizontálního pohledu. Klinické, okulografické a magnetické rezonanční nálezy. II. Gaze palsy a internukleární oftalmoplegie. J Neurol Neurosurg Psychiatry (1990) 53(3):200–7. doi:10.1136/jnnp.53.3.200
CrossRef Full Text | Google Scholar
15. Wingerchuk DM, Lennon VA, Pittock SJ, Lucchinetti CF, Weinshenker BG. Revised diagnostic criteria for neuromyelitis optica. Neurology (2006) 66(10):1485–9. doi:10.1212/01.wnl.0000216139.44259.74
PubMed Abstract | CrossRef Full Text | Google Scholar
16. Wingerchuk DM, Banwell B, Bennett JL, Cabre P, Carroll W, Chitnis T, et al. International consensus diagnostic criteria for neuromyelitis optica spectrum disorders. Neurology (2015) 85:177–89. doi:10.1212/WNL.0000000000001729
CrossRef Full Text | Google Scholar
17. Kira J. The expanding phenotype of CLIPPERS: is it a disease or a syndrome? J Neurol Neurosurg Psychiatry (2012) 83(1):2–3. doi:10.1136/jnnp-2011-301626
CrossRef Full Text | Google Scholar
18. Henn V, Lang W, Hepp K, Reisine H. Experimental gaze palsies in monkeys and their relation to human pathology. Brain (1984) 107(2):619–36. doi:10.1093/brain/107.2.619
PubMed Abstract | CrossRef Full Text | Google Scholar
19. Büttner-Ennever JA, Buttner U. A cell group associated with vertical eye movements in the rostral mesencephalic reticular formation of the monkey. Brain Res (1978) 151(1):31–47. doi:10.1016/0006-8993(78)90948-4
PubMed Abstract | CrossRef Full Text | Google Scholar
20. Horn AKE. The reticular formation. Prog Brain Res (2006) 151:127–55. doi:10.1016/S0079-6123(05)51005-7
CrossRef Full Text | Google Scholar
21. Nakao S, Shiraishi Y, Oda H, Inagaki M. Direct inhibitory projection of pontine omnipause neurons to burst neurons in the Forel’s field H controlling vertical eye movement-related motoneurons in the cat. Exp Brain Res (1988) 70(3):632–6. doi:10.1007
CrossRef Full Text | Google Scholar
22. Bender MB. Brain control of conjugate horizontal and vertical eye movements: a survey of the structural and functional correlates. Brain (1980) 103(1):23–69. doi:10.1093/brain/103.1.23
PubMed Abstract | CrossRef Full Text | Google Scholar
23. Ranalli PJ, Sharpe JA. Vertical vestibulo-ocular reflex, smooth pursuit and eye-head tracking dysfunction in internuclear ophthalmoplegia. Brain (1988) 111(Pt 6):1299–317.
PubMed Abstract | Google Scholar
24. Bhidayasiri R, Plant GT, Leigh RJ. A hypothetical scheme for the brainstem control of vertical gaze. Neurology (2000) 54(10):1985–93.
PubMed Abstract | Google Scholar