Minden a méhnyakrákról
Mi a méhnyak?
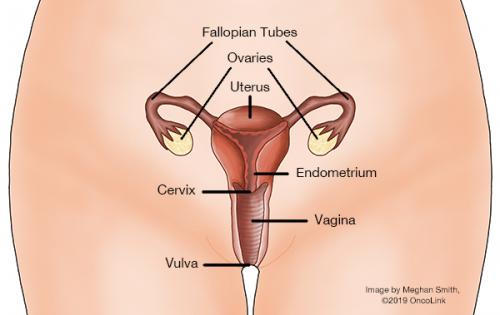
A méhnyak a méh legalsó részét jelenti. Csak a nőknek van méhük. A méhben nő és fejlődik a baba, amikor egy nő terhes. A terhesség alatt a méh nagymértékben megnő. Amikor egy nő nem terhes, a méh egy kis, körte alakú szerv, amely a nő végbélnyílása és a húgyhólyagja között helyezkedik el. A méhnyak köti össze a méhet a szülőcsatornával (a hüvely). Egészségügyi szolgáltatója a rutinszerű kismedencei vizsgálat során megnézheti a méhnyakát, és sejtmintát vehet belőle (pap-teszt).
Mi a méhnyakrák?
A méhnyakrák akkor alakul ki, amikor a méhnyak sejtjei kontrollálatlanul növekedni kezdenek. Ezek a sejtek a közeli szövetekbe is behatolhatnak, vagy elterjedhetnek az egész testben. A rendellenesen növekvő sejtek nagy csoportosulásait tumornak nevezzük. A méhnyakrák általában nagyon lassan növekszik. Bizonyos körülmények között azonban gyorsan növekedhet és terjedhet.
A daganatokat azok a sejtek jellemzik, amelyekből eredetileg kialakultak. A méhnyakrák leggyakoribb típusát laphámráknak nevezik. Ez a méhnyak felszínén található sejtekből, az úgynevezett laphámsejtekből ered. A laphámsejtes méhnyakrák az összes méhnyakrák mintegy 80%-át teszi ki. A második leggyakoribb forma az adenokarcinóma. Ez a méhnyak mirigyeit alkotó sejtekből ered. Az adenokarcinómás méhnyakrákok aránya az 1970-es évek óta emelkedett, de senki sem tudja pontosan, hogy miért. A méhnyakrákok körülbelül 3-5%-a rendelkezik mind a laphám-, mind az adenokarcinóma jellemzőivel, és ezeket adenokarcinómának nevezik. Van még néhány nagyon ritka típus, például a kissejtes és a neuroendokrin karcinóma, de ezek rendkívül ritkák.
Mi okozza a méhnyakrákot, és ki vagyok-e téve a kockázatnak?
A méhnyakrák sokkal gyakoribb a fejlődő országokban, mint a fejlett országokban. A méhnyakrák a 2. leggyakoribb rákos halálozási ok a fejlődő országokban, az összes méhnyakrákos eset 84%-a Afrikában, Latin-Amerikában és a Karib-térség elmaradott területein fordul elő. Az Egyesült Államokban meglehetősen ritka. Évente becslések szerint 13 800 méhnyakrákos esetet diagnosztizálnak az Egyesült Államokban. A fejlett országokban az elmúlt 50 évben 75%-kal csökkent a méhnyakrák okozta halálozások száma. Ennek a csökkenésnek a nagy része a fejlett országokban a méhnyakrákszűrő programok (HPV-teszt és/vagy Pap-teszt) hatékony bevezetésének tulajdonítható.
A méhnyakrák egyik legfontosabb kockázati tényezője a HPV (humán papillomavírus) nevű vírussal való fertőzés. Hangsúlyozni kell, hogy a HPV-vel fertőzött nőknek csak nagyon kis százalékában alakul ki méhnyakrák. Csak azért, mert HPV-vel fertőzött, még nem jelenti azt, hogy rákos lesz. Azonban szinte minden méhnyakrákos megbetegedésnél kimutatható a HPV-vírus jelenléte, így a HPV-fertőzés a kialakulás egyik fő kockázati tényezője. A HPV egy szexuális úton terjedő fertőzés (STI), amely hihetetlenül gyakori a lakosság körében. Valójában a legtöbb főiskolás korú férfi és nő már érintkezett HPV-vel.
A HPV az a vírus, amely a nemi szervi szemölcsöket okozza, de a nemi szervi szemölcsök megléte nem feltétlenül jelenti azt, hogy méhnyakrákot fogsz kapni. A HPV-nek különböző altípusai vagy törzsei vannak. Csak bizonyos altípusok okozhatnak méhnyakrákot. Gyakran a HPV-fertőzés egyáltalán nem okoz tüneteket, amíg a nőnél ki nem alakul a méhnyak rákot megelőző elváltozása.
Mivel a nemi úton terjedő fertőzés a méhnyakrák kockázati tényezője, a nemi úton terjedő fertőzések kialakulásának minden kockázati tényezője egyben a méhnyakrák kialakulásának kockázati tényezője is. Ezek közé tartoznak:
- Ha több férfi szexuális partnere volt.
- Korán kezdett el szexuális kapcsolatot létesíteni.
- Ha olyan férfi szexuális partnerei voltak, akik magas kockázatúnak minősülnek (sok szexuális partnerük volt és/vagy korán kezdtek szexuális kapcsolatot létesíteni).
- Más szexuális úton terjedő betegséggel diagnosztizálták (például herpesz, gonorrhea, szifilisz vagy Chlamydia).
A HIV-fertőzés a méhnyakrák másik kockázati tényezője, de egy kicsit más okból. Úgy tűnik, hogy minden olyan állapot, amely gyengíti az immunrendszert, szintén növeli a méhnyakrák kialakulásának kockázatát. Az immunrendszert gyengítő állapotok közé tartozik a HIV, a szervátültetésen átesettek és a Hodgkin-limfóma.
A méhnyakrák kialakulásának másik fontos kockázati tényezője a dohányzás. A dohányosoknál legalább kétszer nagyobb valószínűséggel alakul ki méhnyakdaganat, mint a nemdohányzóknál. Végül, úgy tűnik, hogy a szegénységben élő nőknél megnő a méhnyakrák kialakulásának és halálának valószínűsége. Ez összefügghet a magasabb dohányzási aránnyal, vagy talán az éves szűrővizsgálatok elvégzésének akadályai miatt.
Még az is megkaphatja a méhnyakrákot, akinek nincsenek kockázati tényezői. Az időben történő szűrés és a korai felismerés a legjobb fegyverünk az új méhnyakrákos esetek számának csökkentésére.
Hogyan előzhetem meg a méhnyakrákot?
A nők számos dologgal csökkenthetik a méhnyakrák kockázatát. Ezek közé tartozik:
- Tartsanak rendszeres szűrővizsgálatokat: A méhnyakrákos esetek és halálesetek drasztikus csökkenése az Egyesült Államokban a HPV- és Pap-teszteknek köszönhető. A szűrésekről bővebben a következő részben lesz szó.
- Védesse magát védőoltással:
- Három vakcinát fejlesztettek ki, a Gardasil, a Gardasil 9 és a Ceravix nevűeket. Jelenleg csak a Gardasil 9 áll rendelkezésre az Egyesült Államokban.
- A HPV elleni vakcina minden 12-26 éves korú személy számára ajánlott. Az amerikai FDA 45 éves korig engedélyezte a vakcinát, azonban nem minden biztosító társaság fedezi a HPV-vakcinát 26 éves kor felett.
- A vakcinák bizonyítottan hatékonyak a HPV egyes törzseivel való fertőzés megelőzésében, ha a HPV-vel való érintkezés előtt adják be őket. Még akkor is be lehet oltani, ha Ön már HPV-fertőzött. A vakcina megvédheti Önt a HPV más típusaitól
- A méhnyakrákon kívül a HPV a szeméremtesti, hüvelyi, pénisz- és végbélrák, valamint néhány fej- & nyakrák okozója is. Nemi szervi szemölcsöket is okoz, és rendellenes Pap-teszt eredményekhez vezet, amelyek további vizsgálatokat vagy kezelést eredményeznek.
- Ne kezdjen el dohányozni, és ha már dohányzik, ideje leszoknia. A dohányzás bizonyítottan csökkenti az immunrendszer képességét a HPV-fertőzés kiürítésére.
- A nők korlátozhatják a szexuális partnereik számát, és a kockázat csökkentése érdekében késleltethetik a szexuális aktivitás kezdetét, mivel a több partner növelheti a fertőzés valószínűségét.
- A gát és/vagy a foggát (barrier módszer) használata csökkentheti az expozíciónak kitett területeket, de nem tudja teljesen megakadályozni az expozíciót.
Milyen szűrővizsgálatokat alkalmaznak méhnyakrák esetén?
A méhnyakrák megelőzhető betegségnek számít. Általában nagyon hosszú időbe telik, amíg a rákot megelőző elváltozások invazív rákká fejlődnek. Az Egyesült Államokban a hatékony szűrőprogramoknak köszönhetően az elmúlt 50 évben drasztikusan csökkent a méhnyakrákos halálesetek száma. A fejlett országokban a méhnyakrákot kialakító nők 60%-a vagy soha nem volt szűrésen, vagy az elmúlt öt évben nem volt szűrésen. A rendszeres méhnyakrákszűrés fontosságát nem lehet eléggé hangsúlyozni.
A méhnyakrákszűrés alappillére a Pap-teszt volt. A Pap a teszt feltalálójának, Papanicolaou-nak a rövidítése, aki 1941-ben publikált egy áttörést jelentő tanulmányt. A Pap-teszt könnyen elvégezhető a szolgáltató rendelőjében. A kismedencei vizsgálat során a szolgáltató egy fa spatula és/vagy egy kefe segítségével mintát vesz a méhnyak sejtjeiből. Ezeket a sejteket egy tárgylemezre vagy folyékony tartósítószerbe helyezik, és elküldik egy laboratóriumba, ahol a sejteket mikroszkóp alatt vizsgáló szakértő rákos elváltozásokat keres. Sok nő kellemetlennek, de ritkán fájdalmasnak találja a vizsgálatot. A vizsgálat eredményétől függően előfordulhat, hogy a szolgáltatójának további vizsgálatokat kell végeznie.
A Pap-teszt ugyan rendkívül hatékony, de nem tökéletes vizsgálat. Néha előfordulhat, hogy a teszt nem vesz észre olyan sejteket, amelyek potenciálisan invazív rákká válhatnak. A tesztet nem szabad elvégezni, amikor Ön menstruál. És még ha a mintavétel tökéletesen is megy, még a legjobb laboratóriumok is kihagyhatnak kóros sejteket. Ezért a nőknek rendszeresen el kell végeztetniük a vizsgálatokat.
A közelmúltban megváltoztatták a szűrési ajánlásokat, hogy nagyobb hangsúlyt fektessenek a HPV-vizsgálatra. A HPV-teszt elméletileg képes megtalálni a méhnyakrák kialakulásának kockázatának kitett nők túlnyomó többségét azáltal, hogy azonosítja a magas kockázatú HPV-fertőzéssel rendelkezőket. A HPV-nek több mint 100 altípusa létezik, és bizonyos típusok nagyobb valószínűséggel vezetnek méhnyakrákhoz. A méhnyaksejtek DNS-e vizsgálható a magas kockázatú HPV-típusok jelenlétének azonosítására. A HPV-DNS-teszt a pap-teszttel azonosított rendellenességeket mutató nők utóvizsgálatához használható.
Az Amerikai Rákellenes Társaság a következő irányelveket ajánlja a méhnyakrákszűrésre:
- A méhnyakrákszűrést minden nőnek 25 éves korában kell elkezdeni.
- A 25 és 65 év közötti nőknek:
- Primer HPV-tesztet 5 évente. Ez a vizsgálat még nem sok központban/rendelőben áll rendelkezésre.
- Ha ez a vizsgálat nem áll rendelkezésre, akkor társvizsgálattal kell szűrni, amely a HPV- és a Pap-teszt kombinációja. Ezt 5 évente kell elvégezni.
- Ha HPV-teszt nem áll rendelkezésre, akkor háromévente csak Pap-tesztet kell végezni.
- A 65 év feletti nőket, akiknek a rendszeres méhnyakszűrése normális volt, nem kell méhnyakrákra szűrni.
- A nőknek, akiknél méhnyakrák előtti rákot diagnosztizáltak, mindaddig folytatniuk kell a szűrést, amíg az elmúlt 10 évben nem teljesítik az alábbi kritériumok egyikét:
- 2 negatív, egymást követő HPV-teszt.
- Vagy 2 negatív, egymást követő társvizsgálat.
- Vagy 3 negatív, egymást követő pap-teszt az elmúlt 3-5 évben.
- Azoknak a nőknek, akiknek méhét és méhnyakát méheltávolítás során eltávolították, és nincs méhnyakrák vagy rák előtti rák a kórtörténetében, nem kell szűrést végezniük.
- A HPV-vakcinán átesett nőknek továbbra is követniük kell a korcsoportjukra vonatkozó szűrési ajánlásokat.
- Míg az ACS nem javasolja a méhnyakrákszűrést minden évben, a nőknek továbbra is fel kell keresniük szolgáltatójukat a szűrővizsgálatra.
A méhnyakrák szempontjából magas kockázatú nőknek gyakrabban kell szűrésre járniuk. A magas kockázatú nők közé tartozhatnak a HIV-fertőzöttek, a szervátültetésen átesett vagy a DES nevű gyógyszer méhen belüli expozíciójának kitett nők. Nekik az orvosukkal vagy a nővérrel kell beszélniük a konkrét ajánlásokról.
Melyek a méhnyakrák jelei?
A méhnyakrák korai stádiumában általában nincsenek tünetek. Ezért fontos a szűrő Pap-tesztek elvégzése. Ahogy a daganat mérete növekszik, különböző tüneteket produkálhat, többek között:
- A rendellenes vérzés (beleértve a nemi közösülés utáni vérzést, a menstruáció közötti vérzést, a hevesebb/hosszabb ideig tartó menstruációs vérzést vagy a menopauza utáni vérzést).
- A rendellenes hüvelyi folyás (lehet bűzös szagú).
- Medencei vagy hátfájás.
- Fájdalom vizeléskor.
- Vér a székletben vagy a vizeletben.
- Fájdalom szex közben.
A felsorolt tünetek közül sok nem specifikus, és számos különböző állapotot jelenthet. Ha ezen tünetek bármelyikét észleli, beszéljen egészségügyi szolgáltatójával.
Hogyan diagnosztizálják a méhnyakrákot?
A méhnyakrák diagnózisának felállítására leggyakrabban akkor kerül sor, ha Önnél rendellenes HPV- és/vagy Pap-tesztet végeznek. Ne feledje, hogy ezek a tesztek szűrővizsgálatok, nem diagnosztikai tesztek. A kóros eredmény után további vizsgálatokra van szükség.
Pap-tesztek segítenek megtalálni a méhnyak rákot megelőző elváltozásait. A rákot megelőző elváltozás azt jelenti, hogy vannak rendellenesen megjelenő sejtek, de ezek még nem hatoltak át a méhnyakában lévő szöveti gáton; így a rákot megelőző elváltozás nem tud terjedni vagy ártani Önnek. Ha azonban nem kezelik, a rákot megelőző elváltozás invazív rákká fejlődhet. A Pap-tesztek jelentése nem tartalmaznak rendellenes sejteket, atipikus (rendellenes), meghatározatlan jelentőségű sejteket, alacsony fokú rendellenes sejteket vagy magas fokú rendellenes sejteket. Az Ön konkrét esetétől függően a szolgáltatója dönti el, hogyan járjon el.
- A rendellenes sejtek nélküli jelentés negatív tesztnek felel meg, ami azt jelenti, hogy a szűrési irányelvek szerint egyszerűen el kell végezni a következő szűrést.
- A meghatározatlan jelentőségű abnormális sejtek háromféleképpen kezelhetők:
- Megismételt HPV/Pap teszt 4-6 hónap múlva,
- Kolposzkópia: A kolposzkópia egy kismedencei vizsgálat során végzett eljárás egy kolposzkóp segítségével, amely olyan, mint egy mikroszkóp. Azáltal, hogy a méhnyakra ecetsavat használnak, és azt a kolposzkóp segítségével megvizsgálják, a szolgáltatója meg tudja keresni a méhnyak kóros területeit. A kolposzkópia kényelmetlen, de nem fájdalmas, és elvégezhető a nőgyógyász rendelőjében.
- A biopszia az egyetlen módja annak, hogy biztosan megtudjuk, rákos-e. Ez lehetővé teszi, hogy a szolgáltatója olyan sejteket vegyen, amelyeket mikroszkóp alatt meg lehet vizsgálni. Miután a szövetet eltávolították, egy patológus megvizsgálja a mintát. A biopszia kolposzkópiával együtt is elvégezhető.
A szolgáltatója az Ön esetének részleteitől függően dönti el, hogyan folytassa a nem meghatározott jelentőségű rendellenes sejteket mutató Pap-teszt feldolgozását. Ha az ismételt Pap-teszt nem normális, akkor Önt kolposzkópiára utalják. Ha a HPV-tesztje pozitív, akkor kolposzkópiára fogják beutalni. Általában a legtöbb, alacsony fokú rendellenes sejteket vagy magas fokú rendellenes sejteket mutató beteget azonnal kolposzkópiára utalják. Ha Ön terhes, serdülő, HIV-pozitív vagy menopauza utáni állapotban van, szolgáltatója kissé eltérő ajánlásokat tehet. Bizonyos esetekben a Pap-teszt olyan sejteket fog mutatni, amelyek rendellenesnek tűnnek, de a méh magasabb helyéről származhatnak. Van rá esély, hogy ha ez történik, akkor mintát kell venni a méhnyálkahártyájából. Beszéljen szolgáltatójával a Pap-teszt eredményéről és a rendellenes Pap-tesztet követő következő lépésekről.
Ha méhnyakrák okozta tünetei vannak (vérzés/váladékozás), akkor a daganat valószínűleg kismedencei vizsgálat során látható. Bármikor, amikor a szolgáltatója méhnyakdaganatot lát a kismedencei vizsgálat során, biopsziát vesz belőle. Ha a kolposzkópia során rendellenesnek tűnő szövetet észlel, azt is biopsziával vizsgálják. A biopszia elvégzésének néhány különböző módja van:
- A lyukasztott biopsziával a méhnyak egy kis szakaszát lehet eltávolítani.
- A LEEP (loop electrosurgical excision procedure) egy másik módszer a biopszia elvégzésére, ahol a méhnyak egy vékony szeletét távolítják el.
- Konizáció vagy kúpbiopszia is végezhető. A kúpbiopszia a méhnyak egy vastagabb szakaszát távolítja el, és lehetővé teszi a patológus számára annak megállapítását, hogy a rákos sejtek behatoltak-e a méhnyakon keresztül. A kúpbiopsziának megvan az a hozzáadott értéke, hogy néha egy kis területre lokalizált rák előtti elváltozást is meg lehet gyógyítani.
A diagnosztikai munka részeként elvégezhető egyéb vizsgálatok közé tartoznak a vérvizsgálatok, a májfunkciós tesztek és a HIV-teszt.
Hogyan történik a méhnyakrák stádiumbeosztása?
A vizsgálatok elvégzése után meghatározzák a stádiumot, amely segít eldönteni a kezelési tervet. A rák stádiuma, vagyis a betegség kiterjedése a rák diagnosztizálása és feldolgozása során elvégzett különböző vizsgálatok során gyűjtött információkon alapul.
A rák stádiumbeosztása segíti a szolgáltatót a kezeléssel és az ellátási tervvel kapcsolatos döntések meghozatalában. A méhnyakrák stádiumbeosztása a FIGO-rendszer (Nőgyógyászok és Szülészek Nemzetközi Szövetsége) és a TNM-rendszer (más néven tumor – csomópont – áttét rendszer) alapján történik. A méhnyakrák stádiumai I-IV-ig terjednek. Általában minél magasabb a stádium, annál súlyosabb a rák. A stádiumbeosztási rendszer nagyon összetett, és a cikk végén olvasható az Ön számára. Az Ön stádiumát a patológiai jelentés tartalmazza – érdemes kérnie a jelentés másolatát a személyes aktái számára. A stádiumbeosztási rendszer a függelékben olvasható.
Hogyan kezelik a méhnyakrákot?
Rákot megelőző elváltozások
A nőknek, akiknél a kolposzkópiát követő biopszia során rákot megelőző elváltozást találtak, néhány különböző lehetőségük van a további lépésekkel kapcsolatban. Attól függően dönthet egy adott lehetőség mellett, hogy tervez-e a jövőben gyermekvállalást vagy sem, a jelenlegi egészségi állapotától és várható élettartamától, valamint a jövővel és a rák kiújulásának lehetőségével kapcsolatos aggodalmaitól függően. Félelmeiről, aggodalmairól és preferenciáiról beszélnie kell kezelőorvosával.
Ha alacsony fokú elváltozásai vannak, dönthet úgy, hogy nem vesz részt további kezelésben, különösen, ha a biopszia során az egész elváltozást eltávolították. Ha így dönt, gyakoribb kismedencei vizsgálatokra és PAP-tesztekre lesz szüksége. Beszélje meg egészségügyi szolgáltatójával, hogy milyen gyakran kell majd ezeket a vizsgálatokat elvégeztetnie.
A rákot megelőző elváltozások eltávolításának több módja is van anélkül, hogy a teljes méhet eltávolítanák (és így megőriznék a jövőbeni gyermekvállalási képességét). A lehetőségek közé tartoznak:
- Krionsebészet (a kóros elváltozás lefagyasztása).
- LEEP (ugyanolyan típusú elektrosebészeti eljárás, amelyet biopsziákhoz használnak).
- Konizálás (a biopszia vastagabb típusa, amely a felszín alá juttatja a szövetet).
- Lézeres sejteltávolítás.
A nők, akik nem terveznek a jövőben gyermeket vállalni, és különösen aggódnak az invazív rák kialakulásának esélye miatt, választhatják a méheltávolítást (a méh és a méhnyak eltávolítását végző műtét). Ez az eljárás invazívabb, mint a korábban említett kezelési módok bármelyike, de megnyugvást nyújthat azoknak a nőknek, akik nem szeretnének gyermeket vállalni.
Műtét
A műtétet általában korai stádiumú méhnyakrák esetén alkalmazzák. A műtét célja a betegség minél nagyobb részének eltávolítása. Általában azonban csak akkor alkalmazzák, ha az összes rákot el lehet távolítani a műtét idején. Azokat a rákos megbetegedéseket, amelyek nagy eséllyel már a nyirokcsomókra terjednek, nem kezelik műtéttel (a nyirokcsomók apró, borsónyi szövetdarabok, amelyek a nyirokot, a folyékony salakanyagot szűrik és tisztítják).
A műtéteknek többféle típusa létezik. A műtét típusa a daganat stádiumától függ. A méhnyakrák sebészeti eljárásai közé tartoznak:
- Trachelectomia – A méhnyak, a felső hüvely és a méhnyakat körülvevő szövetek eltávolítása. A kismedencei nyirokcsomók is eltávolításra kerülhetnek.
- Hysterectomia- A méh és a méhnyak eltávolítása. A kismedencei nyirokcsomók is eltávolításra kerülhetnek. A betegség mértékétől függően előfordulhat, hogy a szolgáltatónak el kell távolítania a méh körüli szöveteket, valamint a hüvely és a petevezetékek egy részét.
A fiatal nőknél a műtét egyik előnye, hogy néha a petefészkek meghagyhatók. Ez megakadályozza, hogy fiatalon menopauzába kerüljenek. A magasabb stádiumú betegséget általában sugárkezeléssel és kemoterápiával kezelik, de néha műtétre is sor kerül, ha a méhnyakrák a már kezelést követően kiújul.
A kismedencei exenterációt a kiújuló méhnyakrák esetében tartják fenn. A kismedencei exenteráció egy nagy műtét, amelynek során eltávolítják a méhet, a méhnyakat, a petevezetéket, a petefészket, a hüvelyt, a húgyhólyagot, a végbelet és a vastagbél egy részét.
Sugárterápia
A sugárterápia igen hatékonynak bizonyult a méhnyakrák kezelésében. A sugárterápia nagy energiájú röntgensugarakat használ a rákos sejtek elpusztítására. A sugárterápia a műtét mellett egy másik lehetőség a korai stádiumú méhnyakrák kezelésére. A műtét és a sugárkezelés egyenértékű kezelésnek bizonyult a korai stádiumú méhnyakrák esetében. Az előrehaladott stádiumú méhnyakrákot szintén sugárkezeléssel kezelik. A sugárkezelés segít elkerülni a műtétet azoknál a betegeknél is, akik túl betegek ahhoz, hogy megkockáztassák az altatást. A sugárkezelés előnye, hogy a sugárzási mezőben a teljes betegséget kezelni lehet, így ugyanazon kezelés során a nyirokcsomók és az elsődleges daganat is kezelhető.
A méhnyakrák sugárkezelése vagy külső forrásból (a betegen kívülről, ún. külső sugárzás) vagy belső forrásból (a betegen belülről, ún. brachyterápia) történik. A kezelés időtartamát az Ön kezelőcsoportja határozza meg. A kezelés mindössze néhány percig tart és fájdalommentes.
Az alkalmazott sugárterápia típusa az Ön daganatának stádiumától függ. Az IB stádium feletti összes méhnyakrák esetében a sugárterápiás kezelés standard megközelítése a külső sugárzás alkalmazása belső brachyterápiával párosítva. A brachyterápia (más néven intrakavitális besugárzás) lehetővé teszi az Ön sugárterápiás onkológusa számára, hogy “növelje” a sugárzási dózist a daganat helyére. Ez további hatást gyakorol a daganatra, miközben kíméli a normális szöveteket. Ez úgy történik, hogy egy üreges, fémcsövet vezetnek be két tojás alakú patronnal az Ön hüvelyébe. Ezután egy kis radioaktív sugárforrást helyeznek a csőbe és a patronokba. Egy számítógép kiszámította, hogy a sugárforrásnak mennyi ideig kell ott lennie, de általában az úgynevezett alacsony dózisteljesítményű (LDR) brachiterápia esetében a sugárforrást néhány napig kell bent tartania. Ezt az eljárást a kórházban végzik, mert ez alatt a néhány nap alatt ágyban kell maradnia.
A brachyterápia másik típusa, az úgynevezett nagy dózisteljesítményű (HDR) brachyterápia erősebb forrásokat használ, amelyek csak néhány percig maradnak bent. Bár ez a lehetőség általában vonzóbbnak hangzik a betegek számára, vita van arról, hogy melyik típus a hatékonyabb, és egyes intézmények az egyiket részesítik előnyben a másikkal szemben. Beszéljen kezelőorvosával a lehetőségekről és a méhnyakrák kezelésére szolgáló HDR kontra LDR kezelésről alkotott véleményéről.
A sugárzás másik felhasználási területe a palliatív ellátás. A méhnyakrák nagyon előrehaladott eseteiben szenvedő betegeknél a kezelés célja a fájdalom vagy a tünetek enyhítése, nem pedig a betegség gyógyítására való törekvés.
A sugárkezelést minden esetben kemoterápiával kombinálják, és az Ön esetétől függően a kezelője Önnel együtt dönt az Ön életmódjának és kívánságainak legjobban megfelelő kezelési módról.
Kémoterápia
A daganat sebészeti úton történő eltávolítása vagy sugárkezelés ellenére mindig fennáll a kiújulás veszélye, mivel mikroszkopikus rákos sejtek maradhatnak a szervezetben. A kiújulás (a rák visszatérésének) kockázatának csökkentése érdekében kemoterápiát ajánlhatnak Önnek.
A kemoterápia olyan rákellenes gyógyszerek alkalmazása, amelyek az egész szervezetbe jutnak. A legtöbb jó egészségi állapotban lévő, IIA vagy magasabb stádiumú méhnyakrák miatt sugárkezelésben részesülő betegnek a sugárkezelés mellett kemoterápiát is felajánlanak. A páciens és betegségétől függően még korábbi stádiumú esetekben is felajánlható. Számos tanulmány bizonyítja, hogy a méhnyakrák okozta halálozás csökkenése szempontjából hasznos a sugárkezelés kiegészítése kemoterápiával.
Egyre többféle kemoterápiás gyógyszer létezik, és ezeket gyakran kombinációban, több hónapon keresztül adják. Attól függően, hogy milyen kemoterápiás kezelést kap, hetente vagy néhány hetente kaphat gyógyszert. A leggyakrabban alkalmazott kezelési sémák (kombinációk) egy ciszplatin nevű gyógyszert használnak egy másik gyógyszerrel kombinálva, jellemzően etopoziddal, paclitaxellel, topotekánnal, karboplatinnal és/vagy bevacizumabbal. Pembrolizumab, albuminhoz kötött paclitaxel, docetaxel, fluorouracil, gemcitabin, ifoszfamid, irinotekán, mitomicin, pemetrexed és vinorelbin alkalmazható másodvonalbeli terápiaként a kiújulás után. Bizonyos esetekben, amikor a daganat bizonyos genetikai mutációkkal rendelkezik, larotrectinib vagy entrectinib alkalmazható. Az Ön daganatát megvizsgálják ezen mutációk tekintetében.
A különböző kezelési sémák mindegyikének vannak előnyei és hátrányai, amelyeket kezelőorvosa meg fog Önnel beszélni. Saját egészségi állapota, személyes értékei és kívánságai, valamint az esetlegesen elkerülni kívánt mellékhatások alapján a kezelőorvosaival együtt dolgozhat az Ön életmódjának legmegfelelőbb kezelés kiválasztásán.
Klinikai vizsgálatok
A legtöbb ráktípusra és a betegség minden stádiumára léteznek klinikai kutatási vizsgálatok. A klinikai vizsgálatok célja, hogy meghatározzák az egyes kezelések értékét. A vizsgálatokat gyakran a rák egy bizonyos stádiumának kezelésére tervezik, akár az első felajánlott kezelési formaként, akár más kezelések sikertelensége utáni kezelési lehetőségként. Használhatók olyan gyógyszerek vagy kezelések értékelésére, amelyek célja a rák megelőzése, korábbi felismerése vagy a mellékhatások kezelésének elősegítése. A klinikai vizsgálatok rendkívül fontosak a betegséggel kapcsolatos ismereteink bővítésében. A klinikai vizsgálatoknak köszönhetjük azt, amit ma tudunk, és jelenleg számos izgalmas új terápiát tesztelnek. Beszéljen szolgáltatójával az Ön területén végzett klinikai vizsgálatokban való részvételről. Az OncoLink Clinical Trials Matching Service (OncoLink klinikai vizsgálatok egyeztető szolgáltatás) segítségével is felfedezheti a jelenleg nyitott klinikai vizsgálatokat.
Következtetés és túlélés
Miután méhnyakrákkal kezelték, szorosan nyomon kell követni Önt a kiújulás miatt. Eleinte viszonylag gyakran lesz utókezelésen. Minél tovább van betegségtől mentes, annál ritkábban kell majd kontrollvizsgálatokra járnia. A szolgáltatója közölni fogja Önnel, hogy az Ön esetétől függően mikor kéri az ellenőrző látogatásokat, a PAP-teszteket és/vagy a vizsgálatokat. A szolgáltatója a rendelői látogatások során rendszeresen végez majd kismedencei vizsgálatokat is. Nagyon fontos, hogy tájékoztassa szolgáltatóját az Ön által tapasztalt tünetekről, és tartsa be az összes utóvizsgálati időpontot.
A méhnyakrák túlélőinek gyakori érzelmi és gyakorlati problémái a kiújulástól való félelem, a kapcsolatok és a szexuális egészség, a rákkezelés pénzügyi hatásai, a foglalkoztatási kérdések és a megküzdési stratégiák. Az Ön egészségügyi csapata meg tudja határozni azokat az erőforrásokat, amelyek támogatást nyújtanak és kezelik ezeket a rákos megbetegedések alatt és után felmerülő kihívásokat.
A rák túlélése az onkológiai ellátás viszonylag új fókusza. Mivel csak az Egyesült Államokban közel 17 millió rákos túlélő van, szükség van arra, hogy segítsék a betegeket az aktív kezelésből a túlélésbe való átmenetben. Mi következik ezután, hogyan lehet visszatérni a normális kerékvágásba, mit kell tudnia és tennie ahhoz, hogy a továbbiakban egészségesen éljen? A túlélési gondozási terv lehet az első lépés a rák utáni életben való tájékozódásban, és segíthet az egészségügyi szolgáltatókkal való tudatos kommunikációban. Create a survivorship care plan today on OncoLink.
Resources for More Information
National Cervical Cancer Coalition
Provides education about HPV and cervical cancer, support through a “pals” program that links a woman with another woman who has a similar diagnosis.
Foundation for Women’s Cancers
The Foundation offers comprehensive information by cancer type that can help guide you through your diagnosis and treatment. They also offer the ‘Sisterhood of Survivorship’ to connect with others facing similar challenges.
Hope for Two
Dedicated to providing women diagnosed with cancer while pregnant with information, support, and hope.
http://www.hopefortwo.org
Appendix: FIGO Surgical Staging of Cervical Cancer (2018)
|
FIGO Stage |
Description |
|
I |
Cervical carcinoma confined to the cervix (extension to corpus should be disregarded) |
|
IA |
Invasive carcinoma diagnosed only by microscopy. Stromal invasion with a maximum depth of ≤5.0mm |
|
IA1 |
Measured stromal invasion of ≤3.0mm or less in-depth |
|
IA2 |
Measured stromal invasion >3.0mm and ≤5.0mm |
|
IB |
Invasive carcinoma with measured deepest invasion >5 mm (greater than stage IA); lesion limited to the cervix uteri with size measured by maximum tumor diameter. |
|
IB1 |
Invasive carcinoma >5mm depth of stromal invasion and ≤2cm in greatest dimension |
|
IB2 |
Invasive carcinoma >2cm and ≤ 4cm in greatest dimension |
|
IB3 |
Invasive carcinoma >4cm in greatest dimension |
|
II |
Cervical carcinoma invading beyond the uterus but not extended onto the lower third of the vagina or to the pelvic wall |
|
IIA |
Involvement limited to the upper two-thirds of the vagina without parametrial invasion. |
|
IIA1 |
Invasive carcinoma ≤4cm in greatest dimension |
|
IIA2 |
Invasive carcinoma >4cm in greatest dimension |
|
IIB |
Parametrial invasion but not up to the pelvic wall |
|
III |
The carcinoma involves the lower third of the vagina and/or extends to the pelvic wall and/or causes hydronephrosis or non-functioning kidney and/or involves pelvic and/or paraaortic lymph nodes |
|
IIIA |
Tumor involving the lower third of the vagina but no extension to the pelvic wall |
|
IIIB |
Carcinoma involves the lower third of the vagina, with no extension to the pelvic wall |
|
IIIC |
Involvement of pelvic and/or paraaortic lymph nodes (including micrometastases), irrespective of tumor size and extent (with r and p notations). |
|
IIIC1 |
Pelvic lymph node metastasis only |
|
IIIC2 |
Paraaortic lymph node metastasis only |
|
IV |
The carcinoma has extended beyond the true pelvis or has involved (biopsy-proven) the mucosa of the bladder or rectum. A bullous edema, as such, does not permit a case to be allotted to stage IV |
|
IVA |
Spread of the growth to adjacent organs |
|
IVB |
Spread to distant organs |