Oftalmopatia Gravesa
US Pharm. 2011;36(4):20-28
Tarczyca ułatwia prawidłowy wzrost i dojrzewanie. Osiąga to poprzez utrzymanie poziomu metabolizmu w tkankach, który jest optymalny dla prawidłowego funkcjonowania.1 Nadczynność tarczycy odnosi się do stanu nadmiernej dostępności hormonów tarczycy dla tkanek obwodowych i charakteryzuje się hipermetabolizmem oraz podwyższonym poziomem wolnych hormonów tarczycy w surowicy.2,3 Szacuje się, że 10% do 17% wszystkich pacjentów z nadczynnością tarczycy jest w wieku powyżej 60 lat.2 U pacjentów w podeszłym wieku z nadczynnością tarczycy i migotaniem przedsionków istnieje ryzyko zatorowości systemowej i udaru mózgu, szczególnie u osób z współistniejącą chorobą serca.2 Kliniczna prezentacja nadczynności tarczycy może być dramatyczna lub subtelna, z wieloma wspólnymi objawami i oznakami podobnymi do tych występujących w nadmiarze adrenergicznym, takimi jak nerwowość, kołatanie serca, zwiększona potliwość, nadwrażliwość na ciepło, utrata masy ciała, zmęczenie, zwiększone wypróżnienia i drżenie.3 Rozpoznanie tego stanu jest stawiane klinicznie i za pomocą badań czynności tarczycy. Leczenie jest uzależnione od przyczyny zaburzeń.
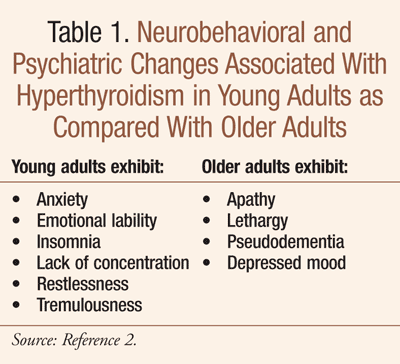
W przypadku osób starszych początek nadczynności tarczycy może przebiegać nietypowo. Objawy, określane jako apatyczna lub maskowana nadczynność tarczycy, przypominają depresję lub demencję (TABELA 1).2,3 Dotyczy to zwłaszcza wola guzkowego toksycznego; wole guzkowe toksyczne wieloguzkowe jest częstsze w populacji geriatrycznej i występuje u około 50% starszych pacjentów z nadczynnością tarczycy.2,3 U osób starszych częściej występuje migotanie przedsionków, omdlenia, zaburzenia czucia, niewydolność serca i osłabienie.3,4 U niektórych pacjentów w podeszłym wieku z apatyczną nadczynnością tarczycy występuje utrata masy ciała, anoreksja, nudności, wymioty i zaparcia, zamiast klasycznych objawów żołądkowo-jelitowych nadczynności tarczycy, takich jak utrata masy ciała ze zwiększonym apetytem i szybkim pasażem jelitowym (tj, częste wypróżnienia).2 W jednym z badań utratę masy ciała odnotowano jako główny wynik diagnostyczny u 80% pacjentów w wieku powyżej 70 lat; eksperci wskazują, że nadczynność tarczycy powinna być wykluczona jako przyczyna utraty masy ciała u seniorów przed przeprowadzeniem szerokiej oceny w kierunku chorób przewodu pokarmowego lub utajonych nowotworów złośliwych.2
Większość pacjentów w podeszłym wieku nie wykazuje drżenia ani wytrzeszczu, nieprawidłowego wytrzeszczu oka.3 Objawy oczne obserwowane u osób w podeszłym wieku są w dużej mierze spowodowane nadmierną stymulacją adrenergiczną i obejmują wpatrywanie się, zwiotczenie powiek, retrakcję powiek i łagodne wtłaczanie spojówek. Objawy nadczynności tarczycy u seniorów mogą dotyczyć tylko jednego układu narządowego i zwykle ustępują po skutecznym leczeniu.3
Choroba Gravesa
Choroba Gravesa (wole toksyczne rozlane), nazwana tak na cześć Roberta J. Gravesa, MD, jest najczęstszą przyczyną nadczynności tarczycy.3,5,6 U seniorów choroba Gravesa jest częstą przyczyną nadczynności tarczycy, ale inne etiologie są częstsze.2 Jest ona klasyfikowana jako autoimmunologiczne schorzenie tarczycy, w którym immunoglobuliny stymulujące tarczycę wiążą się z receptorami tyreotropiny i aktywują je; w wyniku tego gruczoł tarczowy rozrasta się, powodując, że pęcherzyki tarczycy syntetyzują więcej hormonu tarczycy.6,7 Choroba Gravesa-Basedowa charakteryzuje się nadczynnością tarczycy (spowodowaną obecnością krążących autoprzeciwciał) i jednym lub kilkoma z następujących objawów: wolem, wytrzeszczem oczu i dermopatią naciekową (określaną również jako obrzęk przedpiersia) (TABELA 2).3,6 Uważa się, że choroba ta może stanowić element bardziej rozległych procesów autoimmunologicznych, które u niektórych pacjentów prowadzą do dysfunkcji wielu narządów.6 Choroba Gravesa-Basedowa jest związana z innymi schorzeniami, w tym niedokrwistością złośliwą, bielactwem, cukrzycą typu 1, autoimmunologiczną niedoczynnością kory nadnerczy, twardziną układową, miastenią gravis, zespołem Sjögrena, reumatoidalnym zapaleniem stawów i toczniem rumieniowatym układowym.8

Kobiety są siedmiokrotnie bardziej narażone na wystąpienie choroby Gravesa niż mężczyźni, a rozwój choroby zwykle następuje po 20 roku życia; inne czynniki ryzyka obejmują stres, ciążę i palenie tytoniu.9
Oftalmopatia naciekowa
Oftalmopatia naciekowa jest cechą charakterystyczną choroby Gravesa-Basedowa i poważnym schorzeniem, które jest odpowiedzialne za wytrzeszcz oczu obserwowany w tym schorzeniu.3,6 Objawy oczne mogą wystąpić wiele lat przed, w czasie lub po wykryciu nadczynności tarczycy i są określane jako oftalmopatia Gravesa-Basedowa. Około 25% do 30% pacjentów z chorobą Gravesa ma kliniczne objawy oftalmopatii Gravesa.6
Przyczyna tej oftalmopatii jest nieznana, ale jej proponowany mechanizm polega na rozwoju autoimmunologicznego zapalenia retrobulbaru wtórnego do uwolnienia cytokin, pogrubienia mięśni zewnątrzgałkowych i obrzęku zawartości oczodołu.2 Stan ten składa się z dwóch faz: fazy zapalnej, charakteryzującej się obrzękiem i odkładaniem glikozaminoglikanów w mięśniach zewnątrzgałkowych, oraz fazy zwłóknieniowej, będącej fazą rekonwalescencji.6 Charakterystyczne dla pacjentów jest podrażnienie, łzawienie, ból oczodołu, światłowstręt, zwiększenie ilości tkanki zaoczodołowej i wytrzeszcz; naciek limfocytarny mięśni zewnątrzgałkowych powoduje osłabienie mięśni gałki ocznej, co często prowadzi do diplopii (podwójnego widzenia).3 Oftalmopatia Gravesa ulega samoistnej poprawie u 64% pacjentów.6
Pełne badanie okulistyczne jest wskazane, jeśli pacjent ma objawy; obejmuje ono badanie siatkówki i badanie w lampie szczelinowej wykonywane przez okulistę.6 W celu klinicznego śledzenia przebiegu oftalmopatii konieczne jest zmierzenie pól diplopii, szczelin powiekowych, zakresu mięśni zewnątrzgałkowych, ostrości wzroku i proptozy (wybrzuszenia) dla oceny ilościowej.6 Zastrzyk spojówkowy i chemoza (obrzęk) są objawami podrażnienia rogówki lub spojówki.6 Konsultacja z okulistą może być konieczna w przypadku jednostronnej lub obustronnej proptozy, w celu ustalenia innych etiologii zmian w gałce ocznej poza chorobą Gravesa-Basedowa oraz w celu obserwacji ostrości wzroku, zapobiegania chorobom rogówki i funkcji mięśni oka.6 Przebieg tej choroby to stopniowa progresja przez wiele lat u około 10% do 20% pacjentów, po której następuje stabilizacja kliniczna; postępujące pogorszenie, z upośledzeniem widzenia u niektórych, obserwuje się u około 2% do 5% pacjentów.6
Leczenie
Zaleca się, aby oftalmopatia Gravesa była leczona wspólnie przez endokrynologa i okulistę. Leczenie może wymagać kortykosteroidów, napromieniania oczodołu i operacji.3 Chociaż korekta nadczynności tarczycy jest ważna dla oftalmopatii, farmaceuci powinni pamiętać, że leki przeciwtarczycowe (np, metimazol, propylotiouracyl) i tyreoidektomia nie mają wpływu na przebieg oftalmopatii; leczenie radiojodem może nasilić istniejącą wcześniej oftalmopatię, ale można temu zapobiec, stosując leczenie glikokortykoidami.6
Ablacja tarczycy: W dłuższej perspektywie ablacja tarczycy (tj. z użyciem radioaktywnego jodu I131) może być korzystna dla oftalmopatii z powodu zmniejszenia ilości antygenów wspólnych dla tarczycy i oczodołu w reakcjach autoimmunologicznych; jest ona uważana za środek z wyboru w chorobie Gravesa-Basedowa.6,10 Ogólnie rzecz biorąc, poprawę oftalmopatii obserwuje się po leczeniu nadczynności tarczycy; należy jednak unikać niedoczynności tarczycy, ponieważ pogarsza ona oftalmopatię.6
Lokalne środki terapeutyczne: Okulary przeciwsłoneczne, plastry na oczy, sztuczne łzy i maści, nocne zaklejanie oczu, pryzmaty i podnoszenie głowy w nocy mają zdolność kontrolowania objawów i oznak w oftalmopatii o nasileniu od łagodnego do umiarkowanego.6
Glukokortykoidy: Jak wskazują aktualne dowody, glikokortykoidy są jedyną klasą leków, które, same lub w połączeniu z innymi terapiami, mają jednoznaczną rolę w leczeniu oftalmopatii Gravesa.3 Wykazano, że glikokortykoidy zmniejszają konwersję T4 do T3 i obniżają poziom hormonów tarczycy; profil działań niepożądanych długotrwałego leczenia glikokortykoidami sprawia jednak, że nie są one atrakcyjne w długoterminowym leczeniu nadczynności tarczycy Gravesa.6 Podczas gdy prednizon jest zwyczajowo stosowany w leczeniu oftalmopatii Gravesa-Basedowa, inne glikokortykoidy w ekwipotencjalnych dawkach mogą być również skuteczne.6 Leczenie aktywnej choroby wymaga: 1) glikokortykoidów w dużych dawkach11; 2) radioterapii oczodołu; 3) obu tych metod; lub 4) dekompresji oczodołu.6 W ciężkich przypadkach lub tych, które mają charakter postępujący, można wprowadzić glikokortykoidy w zwykłej dawce 40 mg/dobę i należy je kontynuować do czasu uzyskania obserwowalnych dowodów poprawy i stabilizacji choroby; następnie rozpoczyna się zmniejszanie dawki i kontynuuje się je przez 4 do 12 tygodni.6 Dobre wyniki odnotowano również w przypadku pulsacyjnego leczenia glikokortykoidami w dużych dawkach.6
Radioterapia oczodołu: Z glikokortykoidami lub bez nich można spróbować radioterapii oczodołu, jeśli nie ma odpowiedzi na leczenie w fazie zapalnej; nie zwiększa to ryzyka wystąpienia guzów wywołanych promieniowaniem, zaćmy i retinopatii (z wyjątkiem chorych na cukrzycę z możliwą lub pewną retinopatią).6 Chociaż powodzenie chirurgii z użyciem noża gamma osiągnięto u ograniczonej liczby chorych, konieczne są dalsze badania w celu zatwierdzenia tej metody.6
Różne i nowe metody leczenia: Leczenie diuretyczne w przypadku obrzęku wtórnego do obrzęku żylnego oczodołu ma ograniczoną przydatność.6 Ocena nowych metod leczenia obejmuje analogi somatostatyny lub dożylne immunoglobuliny. Badania nad oktreotydem LAR (long-acting, repeatable) wskazują na sprzeczne lub marginalne korzyści terapeutyczne6,12,-14; infliksymab został opisany jako skuteczny lek w leczeniu zagrażającej wzrokowi oftalmopatii Gravesa6,15; rytuksymab może przejściowo zmniejszać liczbę limfocytów B i potencjalnie hamować aktywną fazę zapalną oftalmopatii Gravesa6,16. Wieloośrodkowe prospektywne badanie pilotażowe u pacjentów z oftalmopatią Gravesa o niedawnym początku sugeruje, że okołogałkowe wstrzyknięcie triamcynolonu może zmniejszyć diplopię i rozmiar mięśni zewnątrzgałkowych.6 Objawy i proptoza w nieaktywnej fazie oftalmopatii Gravesa uległy poprawie po podaniu pentoksyfiliny, zgodnie z wynikami jednego prospektywnego, randomizowanego badania.6
Chirurgia oftalmopatii
Zazwyczaj operację wykonuje się w fazie włóknienia, kiedy pacjent jest w stanie eutyreozy.6 Uważa się, że jest to alternatywna opcja terapeutyczna, która jest bezpieczna u tych pacjentów, którzy mają umiarkowaną lub ciężką oftalmopatię, nie stosują leków przeciwtarczycowych (lub ich nie tolerują), odmawiają lub nie mogą być poddani terapii radiojodem.6 Tyroidektomia (tzn. prawie całkowita) ma niewielki wpływ na przebieg oftalmopatii, jeśli w ogóle go ma.6 Często konieczne jest wykonanie operacji mięśni zewnątrzgałkowych lub powiek (tzn, rehabilitacyjna); operacja powiek może być wykonana w celu poprawy ekspozycji na zapalenie rogówki.6
Podkliniczna nadczynność tarczycy
Podkliniczna nadczynność tarczycy, charakteryzująca się niskim stężeniem hormonu tyreotropowego (TSH) w surowicy u pacjentów z prawidłowym stężeniem wolnych T4 i T3 w surowicy i brakiem lub minimalnymi objawami nadczynności tarczycy, występuje znacznie rzadziej niż podkliniczna niedoczynność tarczycy. Osoby z TSH w surowicy <0,1 mU/L mają 1) zwiększoną częstość występowania migotania przedsionków, zwłaszcza u seniorów; 2) zmniejszoną gęstość mineralną kości; 3) zwiększoną liczbę złamań; oraz 4) zwiększoną śmiertelność.3 Farmaceuci powinni zauważyć, że wielu pacjentów z subkliniczną nadczynnością tarczycy przyjmuje L-tyroksynę; zmniejszenie dawki jest najwłaściwszym postępowaniem, chyba że celem terapii jest zwalczenie raka tarczycy lub guzków.3 Terapia jest wskazana u pacjentów z endogenną subkliniczną nadczynnością tarczycy (TSH w surowicy <0,1 mU/L), zwłaszcza gdy obecne są dowody na migotanie przedsionków lub zmniejszoną gęstość mineralną kości. Zwykle stosuje się leczenie jodem radioaktywnym I131.3 U pacjentów z łagodniejszymi objawami, takimi jak nerwowość, warto podjąć próbę leczenia przeciwtarczycowego (np. metimazolem; jest on preferowany zamiast PTU, ponieważ może być podawany raz dziennie i ma lepszy profil działań niepożądanych).3
Wniosek
Pacjenci w podeszłym wieku często nie mają klasycznych oznak i objawów nadczynności tarczycy. Farmaceuci powinni być świadomi istnienia apatycznej nadczynności tarczycy u osób starszych i jej porównania z nadczynnością tarczycy u młodszych dorosłych. Oftalmopatia naciekowa, powodująca wytrzeszcz oczu – cecha charakterystyczna choroby Gravesa-Basedowa – powinna być rozpoznawana i leczona jako poważny rozwój choroby.
1. Finkel R, Clark MA, Cubeddu LX, et al, eds. Lippincott’s Illustrated Reviews: Pharmacology. 4th ed. Philadelphia, PA: Lippincott Williams & Wilkins; 2009:275-284.
2. Hershman JM, Hassani S, Samuels MH. Thyroid diseases. In: Halter JB, Ouslander JG, Tinetti ME, et al, eds. Hazzard’s Geriatric Medicine and Gerontology. 6th ed. New York, NY: McGraw-Hill; 2009:1287-1303.
3. Nadczynność tarczycy. Sekcja: Zaburzenia endokrynologiczne. Temat: Zaburzenia tarczycy. Merck Manuals.com. Revised June 2008.www.merckmanuals.com/professional/sec12/ch152/ch152e.html. Accessed March 18, 2011.
4. Monaghan MS, Kissinger JF, Archer J. Endocrine disorders: thyroid and adrenal conditions. In: Youngkin EQ, Sawin KJ, Kissinger JF, et al. Pharmacotherapeutics: A Primary Care Guide. Upper Saddle River, NJ: Pearson Prentice Hall; 2005:649-667.
5. Ellis H. Robert Graves: 1796-1852. Br J Hosp Med (Lond). 2006;67(6):313.
6. Yeung SJ, Habra MA, Chiu AC. Graves’s disease. eMedicine from WebMD. Medscape.com. Uaktualniono: 26 kwietnia, 2010.http://emedicine.medscape.com/article/120619-print. Accessed March 18, 2011.
7. Dorland’s Pocket Medical Dictionary. 28th ed. New York, NY: Elsevier Saunders; 2009.
8. Cruz AA, Akaishi PM, Vargas MA, de Paula SA. Association between thyroid autoimmune dysfunction and non-thyroid autoimmune diseases. Ophthal Plast Reconstr Surg. 2007;23(2):104-108.
9. Choroba Grave’a.www.MayoClinic.com. 7 lipca 2009 r..www.mayoclinic.com/health/graves-disease/DS00181. Dostęp 18 marca 2011 r..
10. Sherman SI, Talbert RL. Thyroid disorders. In: DiPiro JT, Talbert RL, Yee GC, et al, eds. Pharmacotherapy: A Pathophysiologic Approach. 7th ed. New York, NY: McGraw-Hill Inc; 2008:1243-1263.
11. Macchia PE, Bagattini M, Lupoli G, et al. High-dose intravenous corticosteroid therapy for Graves’ ophthalmopathy. J Endocrinol Invest. 2001;24:152-158.
12. Dickinson AJ, Vaidya B, Miller M, et al. Double-blind, placebo-controlled trial of octreotide long-acting repeatable (LAR) in thyroid-associated ophthalmopathy. J Clin Endocrinol Metab. 2004;89(12):5910-5915.
13. Wemeau JL, Caron P, Beckers A, et al. Octreotide (long-acting release formulation) treatment in patients with Graves’ orbitopathy: clinical results of a four-month, randomized, placebo-controlled, double-blind study. J Clin Endocrinol Metab. 2005;90:841-848.
14. Stan MN, Garrity JA, Bradley EA, et al. Randomized, double-blind, placebo-controlled trial of long-acting release octreotide for treatment of Graves’ ophthalmopathy. J Clin Endocrinol Metab. 2006;91(12):4817-4824.
15. Durrani OM, Reuser TQ, Murray PI. Infliximab: a novel treatment for sight-threatening thyroid associated ophthalmopathy. Orbit. 2005;24(2):117-119.
16. Salvi M, Vannucchi G, Campi I, et al. Treatment of Graves’ disease and associated ophthalmopathy with the anti-CD20 monoclonal antibody rituximab: an open study. Eur J Endocrinol. 2007;156(1):33-40.