Wszystko o raku szyjki macicy
Co to jest szyjka macicy?
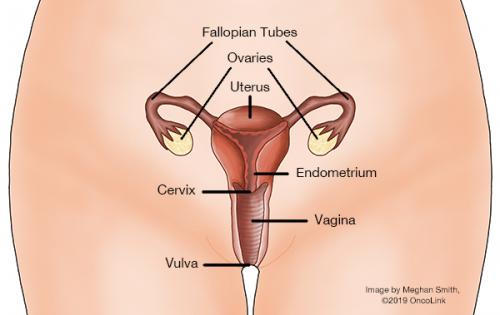
Szyjka macicy to nazwa najniżej położonej części macicy. Tylko kobiety mają macicę. Macica jest miejscem, w którym rośnie i rozwija się dziecko, gdy kobieta jest w ciąży. W czasie ciąży macica bardzo się powiększa. Kiedy kobieta nie jest w ciąży, macica jest małym, gruszkowatym organem, który znajduje się pomiędzy odbytnicą a pęcherzem moczowym. Szyjka macicy łączy macicę z kanałem rodnym (pochwą). Twój dostawca usług medycznych może obejrzeć twoją szyjkę macicy i pobrać próbkę komórek (badanie papki) podczas rutynowego badania miednicy.
Co to jest rak szyjki macicy?
Rak szyjki macicy rozwija się, kiedy komórki w szyjce macicy zaczynają rosnąć poza kontrolą. Komórki te mogą również zaatakować pobliskie tkanki lub rozprzestrzenić się po całym organizmie. Duże skupiska komórek, które rosną w sposób nieprawidłowy, nazywane są guzami. Zazwyczaj rak szyjki macicy rozwija się bardzo powoli. Jednakże, w pewnych okolicznościach, może rosnąć i rozprzestrzeniać się szybko.
Raki są charakteryzowane przez komórki, z których pierwotnie powstały. Najczęstszym typem raka szyjki macicy jest rak kolczystokomórkowy. Pochodzi on z komórek, które znajdują się na powierzchni szyjki macicy, zwanych komórkami płaskonabłonkowymi. Rak płaskonabłonkowy szyjki macicy stanowi około 80% wszystkich nowotworów szyjki macicy. Drugą najczęstszą postacią jest gruczolakorak. Pochodzi on z komórek, które tworzą gruczoły w szyjce macicy. Odsetek raków szyjki macicy, które są gruczolakorakami wzrósł od lat 70-tych, ale nikt nie wie dokładnie dlaczego. Około 3% do 5% raków szyjki macicy posiada cechy zarówno raka płaskonabłonkowego jak i gruczolakoraka i nazywane są rakami adenosquamous. Istnieje kilka innych bardzo rzadkich typów, takich jak rak drobnokomórkowy i neuroendokrynny, ale są one niezwykle rzadkie.
Co powoduje raka szyjki macicy i czy jestem w grupie ryzyka?
Rak szyjki macicy jest znacznie częstszy w krajach rozwijających się niż w krajach rozwiniętych. Rak szyjki macicy jest drugą najczęstszą przyczyną zgonów z powodu nowotworów w krajach rozwijających się, a 84% wszystkich przypadków raka szyjki macicy występuje w Afryce, Ameryce Łacińskiej i na słabo rozwiniętych obszarach Karaibów. W Stanach Zjednoczonych jest on dość rzadki. Co roku w Stanach Zjednoczonych rozpoznaje się około 13 800 przypadków raka szyjki macicy. W ciągu ostatnich 50 lat nastąpił 75% spadek liczby zgonów z powodu raka szyjki macicy w krajach rozwiniętych. Większość tego spadku przypisuje się skutecznemu wprowadzeniu w krajach rozwiniętych programów przesiewowych w kierunku raka szyjki macicy (badanie HPV i/lub badanie Pap).
Jednym z najważniejszych czynników ryzyka raka szyjki macicy jest zakażenie wirusem zwanym HPV (human papillomavirus). Należy podkreślić, że tylko u bardzo niewielkiego odsetka kobiet, które są nosicielkami wirusa HPV, rozwinie się rak szyjki macicy. To, że masz HPV, nie oznacza, że zachorujesz na raka. Jednak prawie wszystkie nowotwory szyjki macicy wykazują obecność wirusa HPV, więc zakażenie HPV jest głównym czynnikiem ryzyka zachorowania na raka. HPV jest infekcją przenoszoną drogą płciową (STI), która jest niezwykle powszechna w populacji. W rzeczywistości większość mężczyzn i kobiet w wieku studenckim była narażona na zakażenie wirusem HPV.
HPV jest wirusem, który powoduje brodawki płciowe, ale posiadanie brodawek płciowych nie musi oznaczać, że zachorujesz na raka szyjki macicy. Istnieją różne podtypy lub szczepy wirusa HPV. Tylko niektóre podtypy mogą wywołać raka szyjki macicy. Często zakażenie wirusem HPV nie powoduje żadnych objawów, dopóki u kobiety nie rozwinie się zmiana przednowotworowa szyjki macicy.
Ponieważ posiadanie STI jest czynnikiem ryzyka zachorowania na raka szyjki macicy, każdy czynnik ryzyka zachorowania na STI jest również czynnikiem ryzyka zachorowania na raka szyjki macicy. Należą do nich:
- Przebycie z wieloma partnerami seksualnymi płci męskiej.
- Zaczęcie współżycia seksualnego w młodym wieku.
- Przebycie z partnerami seksualnymi płci męskiej, którzy są uważani za grupę wysokiego ryzyka (mieli wielu partnerów seksualnych i/lub rozpoczęli współżycie seksualne w młodym wieku).
- Bycie zdiagnozowanym z innymi chorobami przenoszonymi drogą płciową (jak opryszczka, rzeżączka, kiła lub chlamydia).
Zakażenie wirusem HIV jest kolejnym czynnikiem ryzyka dla raka szyjki macicy, ale z nieco innego powodu. Okazuje się, że każdy stan, który osłabia twój układ odpornościowy, również zwiększa ryzyko rozwoju raka szyjki macicy. Warunki, które osłabiają twój układ odpornościowy to między innymi HIV, przeszczepy organów i chłoniak Hodgkina.
Innym ważnym czynnikiem ryzyka rozwoju raka szyjki macicy jest palenie papierosów. Palacze są co najmniej dwa razy bardziej narażeni na rozwój nowotworów szyjki macicy niż osoby niepalące. Wreszcie, kobiety, które żyją w ubóstwie wydają się być na zwiększone prawdopodobieństwo rozwoju i śmierci z powodu raka szyjki macicy. Może to być związane z wyższymi wskaźnikami palenia, a może z powodu barier w uzyskaniu corocznych badań przesiewowych.
Nawet osoba bez żadnych czynników ryzyka może zachorować na raka szyjki macicy. Terminowe badania przesiewowe i wczesne wykrywanie są naszą najlepszą bronią w zmniejszaniu liczby nowych przypadków raka szyjki macicy.
Jak mogę zapobiec rakowi szyjki macicy?
Jest kilka rzeczy, które kobiety mogą zrobić, aby zmniejszyć ryzyko zachorowania na raka szyjki macicy. Należą do nich:
- Przeprowadzanie regularnych badań przesiewowych: Drastyczny spadek przypadków raka szyjki macicy i zgonów w Stanach Zjednoczonych nastąpił dzięki badaniom HPV i Pap. Badania przesiewowe zostaną omówione bardziej szczegółowo w następnej sekcji.
- Zaszczep się:
- Trzy szczepionki, zwane Gardasil, Gardasil 9, i Ceravix zostały opracowane. Obecnie tylko Gardasil 9 jest dostępny w USA.
- Szczepionka przeciwko HPV jest zalecana dla wszystkich osób w wieku 12-26 lat. Amerykańska FDA zatwierdziła szczepionkę do stosowania do 45 roku życia, jednak nie wszystkie firmy ubezpieczeniowe pokrywają koszty szczepionki HPV dla osób powyżej 26 roku życia.
- Szczepionki te okazały się skuteczne w zapobieganiu zakażeniom niektórymi szczepami wirusa HPV, jeśli zostały podane zanim dana osoba została narażona na kontakt z wirusem HPV. Nawet jeśli masz już wirusa HPV, nadal możesz się zaszczepić. Szczepionka może chronić przed innymi typami wirusa HPV
- Oprócz raka szyjki macicy wirus HPV jest również przyczyną raka sromu, pochwy, prącia i odbytu oraz niektórych nowotworów głowy & szyi. Powoduje również brodawki płciowe i prowadzi do nieprawidłowych wyników testu Pap, które powodują dalsze badania lub leczenie.
- Nie zaczynaj palić, a jeśli jesteś już palaczem, czas rzucić palenie. Wykazano, że palenie zmniejsza zdolność układu odpornościowego do usuwania zakażenia HPV.
- Kobiety mogą ograniczyć liczbę partnerów seksualnych i opóźnić rozpoczęcie aktywności seksualnej w celu zmniejszenia ryzyka, ponieważ większa liczba partnerów może zwiększyć prawdopodobieństwo zakażenia.
- Podpaski i/lub zapory dentystyczne (metoda barierowa) mogą zmniejszyć liczbę miejsc narażonych na zakażenie, ale nie mogą całkowicie zapobiec zakażeniu.
Jakie badania przesiewowe są stosowane w przypadku raka szyjki macicy?
Rak szyjki macicy jest uważany za chorobę, której można zapobiec. Zazwyczaj potrzeba bardzo dużo czasu, aby zmiany przednowotworowe przekształciły się w raka inwazyjnego. Skuteczne programy badań przesiewowych w Stanach Zjednoczonych doprowadziły do drastycznego spadku liczby zgonów z powodu raka szyjki macicy w ciągu ostatnich 50 lat. Wśród kobiet, u których w krajach rozwiniętych rozwija się rak szyjki macicy, 60% nigdy nie było badanych lub nie było badanych w ciągu ostatnich pięciu lat. Znaczenie regularnych badań przesiewowych w kierunku raka szyjki macicy jest nie do przecenienia.
Głównym elementem badań przesiewowych w kierunku raka szyjki macicy jest test Pap. Pap to skrót od nazwiska Papanicolaou, wynalazcy testu, który opublikował przełomową pracę w 1941 roku. Test Pap można łatwo wykonać w gabinecie swojego lekarza. Podczas badania miednicy, Twój lekarz używa drewnianej szpatułki i/lub szczoteczki, aby pobrać próbki komórek szyjki macicy. Komórki te są umieszczane na szkiełku lub w płynnym środku konserwującym i wysyłane do laboratorium, gdzie ekspert w badaniu komórek pod mikroskopem może szukać zmian nowotworowych. Wiele kobiet uważa, że badanie jest nieprzyjemne, ale rzadko bolesne. W zależności od wyników testu, Twój lekarz może wymagać wykonania dalszych badań.
Ale test Pap jest bardzo skuteczny, nie jest to test doskonały. Czasami test może przeoczyć komórki, które mają potencjał, aby stać się inwazyjnym rakiem. Test nie powinien być wykonywany w czasie miesiączki. I nawet jeśli pobieranie materiału przebiega idealnie, nawet najlepsze laboratoria mogą przeoczyć nieprawidłowe komórki. Dlatego właśnie kobiety muszą regularnie wykonywać testy.
Ostatnio zalecenia dotyczące badań przesiewowych zostały zmienione, aby bardziej skupić się na testach HPV. Testy HPV mogą teoretycznie wykryć zdecydowaną większość kobiet, które są zagrożone rozwojem raka szyjki macicy poprzez identyfikację tych z infekcjami HPV wysokiego ryzyka. Istnieje ponad 100 podtypów wirusa HPV, a niektóre typy są bardziej narażone na rozwój raka szyjki macicy. DNA komórek szyjki macicy może być badane w celu zidentyfikowania obecności typów wirusa HPV wysokiego ryzyka. Test DNA HPV może być stosowany w badaniach uzupełniających u kobiet z nieprawidłowościami stwierdzonymi w badaniu papilarnym.
Amerykańskie Towarzystwo Onkologiczne zaleca następujące wytyczne dotyczące badań przesiewowych w kierunku raka szyjki macicy:
- Wszystkie kobiety powinny rozpocząć badania przesiewowe w kierunku raka szyjki macicy w wieku 25 lat.
- Kobiety w wieku od 25 do 65 lat powinny mieć:
- Pierwotne badanie HPV co 5 lat. Test ten nie jest jeszcze dostępny w wielu ośrodkach/praktykach.
- Jeśli ten test nie jest dostępny, powinnaś być badana za pomocą testu współistniejącego, który jest połączeniem testu HPV i testu Pap. Badanie to powinno być wykonywane co 5 lat.
- Jeśli badanie HPV nie jest dostępne, to samo badanie Pap powinno być wykonywane co trzy lata.
- Kobiety w wieku powyżej 65 lat, które miały regularne badania przesiewowe szyjki macicy, które były prawidłowe, nie powinny być badane w kierunku raka szyjki macicy.
- Kobiety, u których zdiagnozowano stan przedrakowy szyjki macicy, powinny kontynuować badania przesiewowe do momentu spełnienia jednego z poniższych kryteriów w ciągu ostatnich 10 lat:
- 2 negatywne, następujące po sobie testy na obecność wirusa HPV.
- Albo 2 negatywne, następujące po sobie ko-testy.
- lub 3 negatywne, następujące po sobie testy na obecność wirusa brodawczaka w ciągu ostatnich 3-5 lat.
- Kobiety, którym usunięto macicę i szyjkę macicy w wyniku histerektomii i które nie chorowały w przeszłości na raka szyjki macicy lub stan przedrakowy, nie powinny poddawać się badaniom przesiewowym.
- Kobiety, które otrzymały szczepionkę przeciwko HPV powinny nadal przestrzegać zaleceń dotyczących badań przesiewowych dla swojej grupy wiekowej.
- Pomimo, że ACS nie zaleca corocznych badań przesiewowych w kierunku raka szyjki macicy, kobiety nadal powinny zgłaszać się do lekarza na badania kontrolne.
Kobiety, które są w grupie wysokiego ryzyka zachorowania na raka szyjki macicy mogą wymagać częstszych badań przesiewowych. Kobiety z grupy wysokiego ryzyka to między innymi kobiety zakażone wirusem HIV, po przeszczepie narządów lub narażone in-utero na działanie leku DES. Powinny one porozmawiać ze swoim lekarzem lub pielęgniarką w celu uzyskania szczegółowych zaleceń.
Jakie są objawy raka szyjki macicy?
Wczesne stadia raka szyjki macicy zazwyczaj nie dają żadnych objawów. Dlatego tak ważne jest wykonywanie przesiewowych badań cytologicznych. W miarę wzrostu wielkości guza, może on dawać różne objawy, w tym:
- Nienormalne krwawienie (w tym krwawienie po stosunku płciowym, między miesiączkami, cięższe/dłuższe krwawienie miesiączkowe lub krwawienie po menopauzie).
- Niezwykła wydzielina z pochwy (może mieć nieprzyjemny zapach).
- Ból miednicy lub pleców.
- Ból przy oddawaniu moczu.
- Krew w stolcu lub moczu.
- Ból podczas stosunku płciowego.
Wiele z tych objawów jest niespecyficznych i może reprezentować wiele różnych stanów. Jeśli masz którykolwiek z tych objawów, porozmawiaj ze swoim lekarzem.
Jak rozpoznaje się raka szyjki macicy?
Najczęstszym powodem, dla którego Twój lekarz powinien postawić diagnozę raka szyjki macicy, jest nieprawidłowy wynik testu HPV i/lub testu Pap. Pamiętaj, że te testy są badaniami przesiewowymi, a nie diagnostycznymi. Po uzyskaniu nieprawidłowego wyniku konieczne jest przeprowadzenie dalszych badań.
Testy Pap pomagają znaleźć zmiany przednowotworowe w szyjce macicy. Zmiana przedrakowa oznacza, że są tam nieprawidłowo wyglądające komórki, ale nie przekroczyły one bariery tkankowej w szyjce macicy; dlatego zmiana przedrakowa nie może się rozprzestrzenić ani zaszkodzić. Jednak nieleczona zmiana przedrakowa może przekształcić się w raka inwazyjnego. Testy Pap są zgłaszane jako brak nieprawidłowych komórek, atypowe (nieprawidłowe) komórki o nieokreślonym znaczeniu, nieprawidłowe komórki o niskim stopniu złośliwości lub nieprawidłowe komórki o wysokim stopniu złośliwości. W zależności od konkretnego przypadku, Twój lekarz zadecyduje o sposobie postępowania.
- Raport o braku nieprawidłowych komórek jest równoznaczny z testem negatywnym, co oznacza, że należy po prostu wykonać następne badanie przesiewowe zgodnie z wytycznymi dotyczącymi badań przesiewowych.
- Atypowe komórki o nieokreślonym znaczeniu mogą być traktowane na trzy różne sposoby:
- Powtórzenie testu HPV/Pap za 4-6 miesięcy,
- Kolposkopia: Kolposkopia jest procedurą wykonywaną podczas badania miednicy z pomocą kolposkopu, który jest jak mikroskop. Poprzez użycie kwasu octowego na szyjce macicy i zbadanie jej za pomocą kolposkopu, twój lekarz może poszukać nieprawidłowych obszarów szyjki macicy. Kolposkopia jest niewygodna, ale nie bolesna i może być wykonana w gabinecie ginekologa.
- Biopsja jest jedynym sposobem, aby wiedzieć na pewno, czy masz raka. Pozwala ona Twojemu lekarzowi na pobranie komórek, które mogą być zbadane pod mikroskopem. Gdy tkanka zostanie usunięta, patolog zbada próbkę. Biopsja może być wykonane w połączeniu z kolposkopii.
Twój dostawca zdecyduje, jak postępować z workup testu Pap wykazujące nieprawidłowe komórki o nieokreślonym znaczeniu, w zależności od szczegółów sprawy. Jeśli powtórzone testy na obecność wirusa Pap nie będą w normie, pacjentka zostanie skierowana na kolposkopię. W przypadku pozytywnego wyniku testu na obecność wirusa HPV, pacjentka zostanie skierowana na kolposkopię. Ogólnie rzecz biorąc, większość pacjentów z nieprawidłowymi komórkami o niskim lub wysokim stopniu złośliwości zostanie natychmiast skierowana na kolposkopię. Jeśli jesteś w ciąży, jesteś nastolatką, masz HIV lub jesteś po menopauzie, Twój lekarz może mieć nieco inne zalecenia. W niektórych przypadkach, test Pap będzie miał komórki, które wyglądają nieprawidłowo, ale mogły pochodzić z wyższych partii macicy. Istnieje prawdopodobieństwo, że w takim przypadku konieczne będzie pobranie próbki wyściółki macicy. Porozmawiaj ze swoim lekarzem o wynikach testu Pap i kolejnych krokach po nieprawidłowym wyniku testu Pap.
Jeśli masz objawy (krwawienie/wyciek) raka szyjki macicy, to guz może być prawdopodobnie widoczny podczas badania miednicy. Za każdym razem, gdy twój lekarz może zobaczyć guz szyjki macicy podczas badania miednicy, zostanie on poddany biopsji. Jeśli podczas kolposkopii zostanie zauważona nieprawidłowo wyglądająca tkanka, zostanie ona również poddana biopsji. Istnieje kilka różnych sposobów na wykonanie biopsji:
- Biopsja punch może być użyta do usunięcia małego fragmentu szyjki macicy.
- LEEP (loop electrosurgical excision procedure) to inna metoda wykonania biopsji, w której usuwany jest cienki wycinek szyjki macicy.
- Konizacja lub biopsja stożka mogą być wykonywane. Biopsja stożkowa polega na usunięciu grubszego fragmentu szyjki macicy i pozwala patologowi stwierdzić, czy komórki nowotworowe wtargnęły przez szyjkę. Biopsja stożka ma wartość dodaną, że czasami jest w stanie wyleczyć zmianę przedrakową, która jest zlokalizowana na małym obszarze.
Inne badania, które mogą być wykonane w ramach diagnostyki obejmują badania krwi, testy czynnościowe wątroby i testy na obecność wirusa HIV.
Jak ocenia się stopień zaawansowania raka szyjki macicy?
Po wykonaniu tych badań określa się stopień zaawansowania, aby pomóc w podjęciu decyzji o planie leczenia. Stadium raka, czyli stopień zaawansowania choroby, opiera się na informacjach zebranych podczas różnych badań wykonywanych w trakcie diagnozowania i leczenia raka.
Stopniowanie raka pomaga świadczeniodawcy w podejmowaniu decyzji dotyczących leczenia i planu opieki. Rak szyjki macicy jest klasyfikowany według systemu FIGO (Międzynarodowa Federacja Ginekologów i Położników) oraz systemu TNM (zwanego również systemem guz – węzeł – przerzuty). Stopnie zaawansowania raka szyjki macicy wahają się od I-IV. Ogólnie rzecz biorąc, im wyższy stopień zaawansowania, tym poważniejszy jest nowotwór. System stopniowania jest bardzo złożony i został podany na końcu tego artykułu dla Pani odniesienia. Pani stopień zaawansowania jest podany w raporcie patologicznym – może Pani poprosić o kopię tego raportu do swoich akt osobowych. System klasyfikacji znajduje się w załączniku do wglądu.
Jak leczy się raka szyjki macicy?
Zmiany przedrakowe
Kobiety, u których stwierdzono zmiany przedrakowe w biopsji po kolposkopii, mają kilka różnych opcji postępowania. Może Pani zdecydować się na konkretną opcję w zależności od tego, czy planuje Pani mieć dzieci w przyszłości, Pani obecnego stanu zdrowia i oczekiwanej długości życia, a także Pani obaw związanych z przyszłością i możliwością nawrotu raka. Powinna Pani porozmawiać ze swoim lekarzem o swoich obawach, niepokojach i preferencjach.
Jeśli ma Pan/Pani zmiany o niskim stopniu złośliwości, może Pan/Pani zdecydować się nie poddawać się dalszemu leczeniu, zwłaszcza jeśli biopsja usunęła całą zmianę. Jeśli się na to zdecydujesz, będziesz potrzebowała częstszych badań miednicy i testów Pap. Porozmawiaj ze swoim dostawcą usług zdrowotnych o tym, jak często będziesz musiała poddawać się tym badaniom.
Istnieje kilka sposobów na usunięcie zmian przedrakowych bez usuwania całej macicy (a tym samym zachowania zdolności do posiadania dziecka w przyszłości). Opcje obejmują:
- Kryosurgię (wymrażanie nieprawidłowej zmiany).
- LEEP (ten sam rodzaj procedury elektrochirurgicznej używanej do biopsji).
- Konizacja (grubszy rodzaj biopsji, który pobiera tkankę pod powierzchnią).
- Laserowe usuwanie komórek.
Kobiety, które nie mają żadnych planów posiadania dzieci w przyszłości i są szczególnie zaniepokojone swoimi szansami na uzyskanie raka inwazyjnego mogą zdecydować się na histerektomię (operację, która usuwa macicę i szyjkę macicy). Procedura ta jest bardziej inwazyjna niż którakolwiek z wcześniej wymienionych metod leczenia, ale może zapewnić spokój kobietom, które nie chcą mieć dzieci.
Chirurgia
Chirurgia jest ogólnie stosowana we wczesnym stadium raka szyjki macicy. Celem operacji jest usunięcie jak największej ilości choroby. Jednakże, zwykle nie jest ona stosowana, chyba że cały rak może być usunięty w czasie operacji. Nowotwory, które mają duże szanse na rozprzestrzenienie się do węzłów chłonnych, nie są leczone operacyjnie (węzły chłonne to małe, wielkości ziarnka grochu kawałki tkanki, które filtrują i oczyszczają limfę, płynny produkt odpadowy).
Istnieje kilka różnych rodzajów operacji, które mogą być wykonane. Rodzaj operacji zależy od stopnia zaawansowania nowotworu. Zabiegi chirurgiczne w przypadku raka szyjki macicy obejmują:
- Trachelektomia – usunięcie szyjki macicy, górnej części pochwy i tkanki otaczającej szyjkę. Usunięte mogą zostać również węzły chłonne miednicy.
- Histerektomia – usunięcie macicy i szyjki macicy. Usunięte mogą zostać również węzły chłonne miednicy. W zależności od stopnia zaawansowania choroby, lekarz może być zmuszony do usunięcia tkanek wokół macicy, a także części pochwy i jajowodów.
Jedną z korzyści wynikających z operacji u młodych kobiet jest to, że czasami można pozostawić jajniki. To powstrzymuje je od przechodzenia menopauzy w młodym wieku. Choroba w wyższym stadium jest zwykle leczona radioterapią i chemioterapią, ale czasami stosuje się operację, jeśli rak szyjki macicy powraca po tym, jak został już wyleczony.
Wyciskanie miednicy jest zarezerwowane dla nawracających nowotworów szyjki macicy. Wycięcie miednicy jest poważną operacją, w której macica, szyjka macicy, jajowody, jajniki, pochwa, pęcherz moczowy, odbytnica i część okrężnicy są usuwane.
Radioterapia
Radioterapia okazała się bardzo skuteczna w leczeniu raka szyjki macicy. Radioterapia wykorzystuje promienie rentgenowskie o wysokiej energii do zabijania komórek rakowych. Radioterapia jest kolejną opcją oprócz operacji w przypadku wczesnego stadium raka szyjki macicy. Wykazano, że chirurgia i radioterapia są równoważnymi metodami leczenia wczesnego stadium raka szyjki macicy. Zaawansowane stadium raka szyjki macicy jest również leczone za pomocą promieniowania. Promieniowanie pomaga również uniknąć operacji u pacjentów, którzy są zbyt chorzy, aby ryzykować znieczulenie. Zaletą napromieniania jest możliwość leczenia całej choroby w polu promieniowania, dzięki czemu węzły chłonne mogą być leczone tak samo jak guz pierwotny w trakcie tego samego leczenia.
Promieniowanie w przypadku raka szyjki macicy pochodzi albo ze źródła zewnętrznego (na zewnątrz pacjentki, tzw. promieniowanie wiązki zewnętrznej), albo ze źródła wewnętrznego (wewnątrz pacjentki, tzw. brachyterapia). Czas trwania leczenia zostanie ustalony przez zespół terapeutyczny. Leczenie trwa zaledwie kilka minut i jest bezbolesne.
Typ stosowanej radioterapii zależy od stadium twojego guza. We wszystkich rakach szyjki macicy powyżej stadium IB, standardowym podejściem do radioterapii jest zastosowanie promieniowania wiązki zewnętrznej w połączeniu z wewnętrzną brachyterapią. Brachyterapia (zwana również napromienianiem wewnątrzwitarnym) pozwala onkologowi na „zwiększenie” dawki promieniowania do miejsca, w którym znajduje się guz. Zapewnia to dodatkowy wpływ na guza przy jednoczesnym oszczędzaniu normalnych tkanek. Wykonuje się to poprzez wprowadzenie do pochwy pustej, metalowej rurki z dwoma jajowatymi wkładami. Następnie w rurce i wkładach umieszcza się małe źródło radioaktywne. Komputer obliczył, jak długo źródło musi tam pozostać, ale zazwyczaj, w przypadku tzw. brachyterapii niskodawkowej (LDR), źródło będzie potrzebne przez kilka dni. Procedura ta jest wykonywana w szpitalu, ponieważ przez te kilka dni musi Pani pozostać w łóżku.
Inny rodzaj brachyterapii, zwany brachyterapią HDR (high dose rate), wykorzystuje bardziej wydajne źródła, które pozostają w organizmie tylko przez kilka minut. Mimo, że ta opcja zazwyczaj brzmi bardziej atrakcyjnie dla pacjentów, istnieje debata na temat tego, który rodzaj jest bardziej skuteczny, a niektóre instytucje faworyzują jeden z nich nad drugim. Porozmawiaj ze swoim lekarzem o możliwościach i jego opinii na temat HDR i LDR w leczeniu raka szyjki macicy.
Innym zastosowaniem promieniowania jest opieka paliatywna. U pacjentek z bardzo zaawansowanymi przypadkami raka szyjki macicy, celem leczenia jest złagodzenie bólu lub objawów, a nie próba wyleczenia choroby.
W każdym przypadku, promieniowanie jest często łączone z chemioterapią, a w zależności od Pani przypadku, lekarz zadecyduje wraz z Panią o najlepszym możliwym sposobie leczenia, odpowiadającym Pani stylowi życia i życzeniom.
Chemoterapia
Mimo, że guzy są usuwane chirurgicznie lub leczone radioterapią, zawsze istnieje ryzyko nawrotu choroby, ponieważ w organizmie mogą pozostać mikroskopijne komórki nowotworowe. W celu zmniejszenia ryzyka nawrotu (powrotu nowotworu), może zostać Panu/Pani zaproponowana chemioterapia.
Chemoterapia polega na stosowaniu leków przeciwnowotworowych, które rozprowadzane są po całym organizmie. Większości pacjentek w dobrym stanie zdrowia, otrzymujących radioterapię z powodu raka szyjki macicy w stadium IIA lub wyższym, zostanie zaproponowana chemioterapia jako dodatek do radioterapii. Chemioterapia może być nawet zaproponowana w przypadku wcześniejszych stadiów choroby, w zależności od pacjentki i jej choroby. Przeprowadzono wiele badań, które wykazały przydatność dodania chemioterapii do radioterapii w zakresie zmniejszenia śmiertelności z powodu raka szyjki macicy.
Istnieje wiele różnych leków stosowanych w chemioterapii, które są często podawane w kombinacjach przez kilka miesięcy. W zależności od rodzaju schematu chemioterapii, który Pani otrzymuje, może Pani otrzymywać leki co tydzień lub co kilka tygodni. Najczęściej stosowane schematy (kombinacje) wykorzystują lek o nazwie cisplatyna w połączeniu z innym lekiem, zazwyczaj etopozydem, paklitakselem, topotecanem, karboplatyną i/lub bevacizumabem. Pembrolizumab, paklitaksel związany z albuminami, docetaksel, fluorouracyl, gemcytabina, ifosfamid, irinotecan, mitomycyna, pemetreksed i winorelbina mogą być stosowane jako terapia drugiego rzutu po nawrocie choroby. W niektórych przypadkach, gdy guz posiada pewne mutacje genetyczne, może być zastosowany larotrectinib lub entrectinib. Twój guz zostanie przebadany pod kątem tych mutacji.
Istnieją zalety i wady każdego z różnych schematów, które Twój dostawca usług medycznych omówi z Tobą. Bazując na twoim zdrowiu, osobistych wartościach i życzeniach oraz efektach ubocznych, których możesz chcieć uniknąć, możesz współpracować z dostawcą, aby dobrać najlepszy schemat dla twojego stylu życia.
Badania kliniczne
Istnieją badania kliniczne dla większości typów raka i każdego stadium choroby. Badania kliniczne mają na celu określenie wartości konkretnych metod leczenia. Badania są często przeznaczone do leczenia określonego stadium raka, albo jako pierwsza forma oferowanego leczenia, albo jako opcja leczenia po tym, jak inne metody leczenia nie przyniosły rezultatów. Mogą być one wykorzystywane do oceny leków lub zabiegów mających na celu zapobieganie nowotworom, wcześniejsze ich wykrywanie lub pomoc w radzeniu sobie z efektami ubocznymi. Badania kliniczne są niezwykle ważne dla pogłębiania naszej wiedzy na temat chorób. To właśnie dzięki badaniom klinicznym wiemy to, co wiemy dzisiaj, a wiele nowych, ekscytujących terapii jest obecnie testowanych. Porozmawiaj ze swoim lekarzem prowadzącym na temat udziału w badaniach klinicznych w Twojej okolicy. Możesz również sprawdzić aktualnie otwarte badania kliniczne za pomocą serwisu OncoLink Clinical Trials Matching Service.
Późniejsza opieka i przeżycie
Po leczeniu raka szyjki macicy musisz być uważnie obserwowana pod kątem nawrotów choroby. Na początku będziesz miała dość częste wizyty kontrolne. Im dłużej będzie Pani wolna od choroby, tym rzadziej będzie Pani musiała chodzić na badania kontrolne. Lekarz prowadzący poinformuje Panią o terminie wizyt kontrolnych, badań cytologicznych i/lub skanów, w zależności od Pani przypadku. Twój lekarz będzie również regularnie przeprowadzał badania miednicy podczas wizyt w gabinecie. Bardzo ważne jest, abyś poinformowała swojego lekarza o wszelkich objawach, których doświadczasz i abyś dotrzymała wszystkich wizyt kontrolnych.
Obawa przed nawrotem choroby, związki i zdrowie seksualne, wpływ finansowy leczenia raka, problemy z zatrudnieniem i strategie radzenia sobie z chorobą są powszechnymi problemami emocjonalnymi i praktycznymi, których doświadczają osoby, które przeżyły raka szyjki macicy. Twój zespół opieki zdrowotnej może wskazać źródła wsparcia i radzenia sobie z tymi wyzwaniami w trakcie i po chorobie nowotworowej.
Przeżycie choroby nowotworowej jest stosunkowo nowym obszarem opieki onkologicznej. Przy prawie 17 milionach osób, które przeżyły raka w samych Stanach Zjednoczonych, istnieje potrzeba pomocy pacjentom w przejściu od aktywnego leczenia do przeżycia. Co dzieje się potem, jak wrócić do normalności, co należy wiedzieć i robić, aby żyć zdrowo w przyszłości? Plan opieki na czas przeżycia może być pierwszym krokiem do zdobycia wiedzy na temat poruszania się w życiu po chorobie nowotworowej i pomóc w świadomej komunikacji z dostawcami usług medycznych. Create a survivorship care plan today on OncoLink.
Resources for More Information
National Cervical Cancer Coalition
Provides education about HPV and cervical cancer, support through a „pals” program that links a woman with another woman who has a similar diagnosis.
Foundation for Women’s Cancers
The Foundation offers comprehensive information by cancer type that can help guide you through your diagnosis and treatment. They also offer the 'Sisterhood of Survivorship’ to connect with others facing similar challenges.
Hope for Two
Dedicated to providing women diagnosed with cancer while pregnant with information, support, and hope.
http://www.hopefortwo.org
Appendix: FIGO Surgical Staging of Cervical Cancer (2018)
|
FIGO Stage |
Description |
|
I |
Cervical carcinoma confined to the cervix (extension to corpus should be disregarded) |
|
IA |
Invasive carcinoma diagnosed only by microscopy. Stromal invasion with a maximum depth of ≤5.0mm |
|
IA1 |
Measured stromal invasion of ≤3.0mm or less in-depth |
|
IA2 |
Measured stromal invasion >3.0mm and ≤5.0mm |
|
IB |
Invasive carcinoma with measured deepest invasion >5 mm (greater than stage IA); lesion limited to the cervix uteri with size measured by maximum tumor diameter. |
|
IB1 |
Invasive carcinoma >5mm depth of stromal invasion and ≤2cm in greatest dimension |
|
IB2 |
Invasive carcinoma >2cm and ≤ 4cm in greatest dimension |
|
IB3 |
Invasive carcinoma >4cm in greatest dimension |
|
II |
Cervical carcinoma invading beyond the uterus but not extended onto the lower third of the vagina or to the pelvic wall |
|
IIA |
Involvement limited to the upper two-thirds of the vagina without parametrial invasion. |
|
IIA1 |
Invasive carcinoma ≤4cm in greatest dimension |
|
IIA2 |
Invasive carcinoma >4cm in greatest dimension |
|
IIB |
Parametrial invasion but not up to the pelvic wall |
|
III |
The carcinoma involves the lower third of the vagina and/or extends to the pelvic wall and/or causes hydronephrosis or non-functioning kidney and/or involves pelvic and/or paraaortic lymph nodes |
|
IIIA |
Tumor involving the lower third of the vagina but no extension to the pelvic wall |
|
IIIB |
Carcinoma involves the lower third of the vagina, with no extension to the pelvic wall |
|
IIIC |
Involvement of pelvic and/or paraaortic lymph nodes (including micrometastases), irrespective of tumor size and extent (with r and p notations). |
|
IIIC1 |
Pelvic lymph node metastasis only |
|
IIIC2 |
Paraaortic lymph node metastasis only |
|
IV |
The carcinoma has extended beyond the true pelvis or has involved (biopsy-proven) the mucosa of the bladder or rectum. A bullous edema, as such, does not permit a case to be allotted to stage IV |
|
IVA |
Spread of the growth to adjacent organs |
|
IVB |
Spread to distant organs |