Espondilite Anquilosante (Espondilite Axial)
Editor Original – Thomas Rodeghero Top Contributors – Laura Ritchie, Kalyani Yajnanarayan, Mathieu Henrotte, Vanwymeersch Celine e Jack Rubotham
Definição/Descrição

A espondiloartrite axial é uma espondiloartrite seronegativa da coluna vertebral e da pélvis. O termo espondiloartrite axial só tem sido usado desde 2009, quando a Avaliação da Espondiloartrite International Society Axial Spondyloarthritis (ASAS) foi desenvolvida com base nos critérios de classificação. Os critérios da ASAS permitiram, pela primeira vez, a identificação precoce da espondiloartrite axial por ressonância magnética (RM).
A espondiloartrite axial é usada para descrever pacientes que têm espondiloartrite axial não-radiográfica e radiográfica. A espondiloartrite axial não radiográfica não aparece na radiografia, mas há alterações na ressonância magnética. A espondiloartrite axial radiográfica também é conhecida como espondilite anquilosante (AS).
A espondiloartrite axial afeta predominantemente a coluna vertebral, com alterações inflamatórias que causam dor, rigidez e perda de movimento nas costas. Muitas vezes causa alterações nas articulações sacroilíacas, apófises, costovertebrais e nas articulações dos discos intervertebrais. Causa dor inflamatória característica nas costas, resultando em deficiências estruturais e funcionais e uma redução na qualidade de vida. As articulações afectadas tornam-se progressivamente rígidas e sensíveis devido a uma formação óssea ao nível da cápsula articular e da cartilagem. Causa uma diminuição da amplitude de movimento e, nos seus estágios avançados, pode dar à coluna vertebral uma aparência semelhante ao bambu, daí o nome alternativo “espinha dorsal de bambu”.
Embora não seja frequentemente reconhecido, a espondiloartrite axial também pode causar dores nas articulações periféricas, particularmente nos quadris, joelhos, tornozelos, ombros e pescoço. Envolve articulações sinoviais e cartilaginosas, assim como sítios de fixação tendinosa e ligamentosa. O diagnóstico e tratamento precoce ajudam a controlar a dor e rigidez e podem reduzir ou prevenir deformidades significativas.
Anatomia clinicamente relevante
P>Paines no AS podem ser causadas por sacroiliíte, entesite e espondilite. Inicialmente, as articulações sacroilíacas, situadas na parte lombar das costas, que ligam a coluna vertebral e a pélvis, estão danificadas. Posteriormente, a inflamação move-se para as entreses, onde os ligamentos e tendões se integram no osso. Eventualmente, a coluna vertebral é afectada por esta inflamação. A coluna vertebral existe normalmente de 24 vértebras, unidas entre si por ligamentos e separadas por discos intervertebrais.
Patientes diagnosticadas com AS formam depósitos de cálcio nos ligamentos entre e ao redor dos discos intervertebrais. O acúmulo dos depósitos leva à ossificação, partindo da borda vertebral em direção à fibrose do anel e caracterizada por sindesmófitas. Em casos altamente avançados, a coluna vertebral pode se fundir como resultado da formação óssea.
h2>Epidemiologia /Etiologia

AS Afeta 0,1 a 1,4% da população. Há uma proporção de 2:1 entre homens e mulheres para a espondiloartrite axial radiográfica e de 1:1 para a espondiloartrite axial não radiográfica. O início dos sintomas ocorre geralmente entre os 20-40 anos de idade. Menos de 5% dos casos têm um início de sintomas acima dos 45 anos de idade. O AS é mais prevalente na Europa (média 23,8 por 10.000) e Ásia (média 16,7 por 10.000) do que na América Latina (média 10,2 por 10.000).
A etiologia do AS não é totalmente compreendida. Embora tenha sido estabelecida uma forte ligação de interações complexas entre o fundo genético e fatores ambientais. Estudos têm mostrado fatores como antecedentes genéticos, infecção microbiana, anormalidades endócrinas e reação imune relacionada à ocorrência de SA. Além disso, também foi determinada uma relação direta entre o AS e a histocompatibilidade principal do antígeno leucocitário humano (HLA)-B27. O papel exato deste antígeno é desconhecido, mas acredita-se que age como receptor de um antígeno incitador que leva ao AS. O HLA-B27 ocorre em 90-95% dos doentes com espondilite anquilosante, comparado com uma incidência de 6 a 9% na população normal. Fatores ambientais ou bacterianos também podem ser um gatilho.
Inicialmente, há uma infiltração do osso subcondral por tecido de granulação que causa pequenas lesões, levando finalmente à erosão articular (a cartilagem adjacente é distorcida o que produz uma superfície muito irregular). Estas lesões no anel acabam por sofrer ossificação, levando a um efeito de fusão dos segmentos vertebrais e à semelhança na aparência com o bambu. Na coluna vertebral, isto ocorre na junção das vértebras e das fibras anulares do disco intervertebral.
Quando o sinovium é o tecido afetado, há uma infiltração por macrófagos e linfócitos. Isto é seguido pela substituição da cartilagem ou tecido fibroso por uma invasão fibroblástica cicatricial que ossifica rapidamente. A resposta inflamatória no osso adjacente à fibrocartilagem, ligamento ou periósteo envolvido é frequentemente bastante severa. A coluna vertebral pode assemelhar-se a um discípulo infeccioso quando a coluna vertebral está inicialmente envolvida, o que pode ser uma fonte adicional de confusão para o terapeuta de tratamento.
Característica/Clínica Apresentação das dores inflamatórias nas costas
Dores inflamatórios nas costas devem ser considerados se duas ou mais das seguintes características estiverem presentes. Adicionalmente, a presença de quatro ou características é considerada diagnóstico.
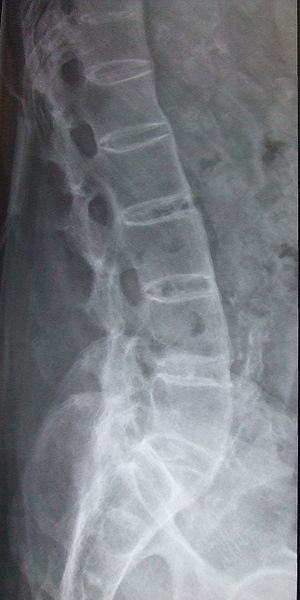
- Insidioso início de dor nas costas nas articulações sacroilíacas (SI) e glúteos (apresentando como dor alternada nas nádegas), que progride para envolver toda a coluna vertebral
- Idade de início inferior a 45 anos
- Duração superior a 3 meses
- Rigidez matinal superior a 30 minutos
- Despertar na segunda metade da noite devido a dor, mas facilita com o surgimento
- Algodão e rigidez aumentam com inatividade e melhoram com exercício
Mais específico para AS as seguintes características clínicas podem ser descritas:
- Involvimento das articulações periféricas, olhos, pele e dos sistemas cardíaco e intestinal
- Doença dos olhos ocorre em cerca de 25% dos pacientes como iridociclite ou conjuntivite
- Juntos que não os do esqueleto axial podem estar envolvidos com artrite inflamatória e sinovite. The hips, shoulder and knees are commonly and most severely affected of the extremity joints
- Complaints of intermittent breathing difficulties due to a reduction in chest expansion. This reduction in chest wall excursion, notably less than 2 cm, can be a characteristic of AS because chest wall excursion is an indicator of decreased axial skeleton mobility
- Intermittent low-grade fever, fatigue, or weight loss can occur
Differential Diagnosis
Common disorders to consider as differential diagnoses with AS are:
- Degenerative Disc Disease
- Herniated Intervertebral Disc
- Fractures and/or dislocation
- Osteoarthritis
- Spinal Stenosis
- Spondylolisthesis, Spondylolysis, and Spondylosis
- Reactive arthritis
- Inflammatory bowel-artrite relacionada
- Hiperostose idiopática difusa do esqueleto (DISH)
- Artrite reumatóide
- Artrite psoriática
- Síndrome de Reiter (mais leve com sacroiliíte assimétrica)
Procedimentos de diagnóstico
O diagnóstico de AS é geralmente feito através de uma combinação de exames subjetivos e físicos completos, dados laboratoriais e estudos de imagem. Os dados laboratoriais comuns incluem testes de sangue para determinar a presença do antígeno HLA-B2 ou substâncias que indicam um processo inflamatório:
Critérios para auxiliar no diagnóstico em Cuidados primários
- Manifestações periféricas, como dactilites, entesites ou artrite, especialmente da fáscia plantar ou tendão de Aquiles
- Uma história familiar de SA ou doenças relacionadas. Parente de primeiro ou segundo grau com espondilite anquilosante, psoríase, uveíte, artrite reativa ou doença inflamatória intestinal
- Sintomas de dor inflamatória nas costas
- Psoríase, doença inflamatória intestinal ou histórico de uveíte
- Proteína C reativa elevada (PCR), onde causas como infecção espinhal ou câncer foram excluídas. Esta é também um marcador de inflamação e é encontrada em 50-70% das pessoas com AS. Os pacientes com AS podem ter níveis de PCR que variam de > 6 mg/L (ligeiramente elevado) a 20 – 30 mg/L
- Dor nas costas que melhora após 24 – 48 horas de tratamento com anti-inflamatório não-esteróide
- Teste HLA-B27 positivo: O HLA B27 é positivo em 80-90% dos pacientes com AS, mais ainda na população caucasiana e afro-americana. O antígeno HLA-B27 também está presente em outras condições inflamatórias dos intestinos ou articulações
- Sacroiliíte na radiografia ou RM
- Taxa de sedimentação de eritrócitos (ESR): Este é um teste sanguíneo para inflamação, em aproximadamente um terço dos pacientes com AS há um ESR elevado observável em exacerbações da doença, mas outras condições também podem causar um ESR elevado
Testes laboratoriais são específicos e frequentemente mais úteis para excluir outros diagnósticos em vez de confirmar o AS. Em combinação com outros sintomas clínicos, o diagnóstico pode muitas vezes ser tornado mais preciso.
Detecção de AS por Imagens Médicas
- X-rays têm sido tradicionalmente considerados a modalidade de imagem mais útil na doença estabelecida, embora possam ser normais nas fases iniciais
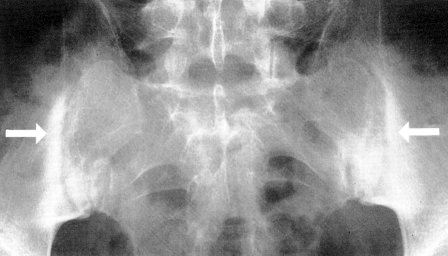
X-ray mostra áreas onde o osso foi desgastado pela doença. As vértebras da coluna vertebral podem começar a fundir-se porque os ligamentos entre elas ficam calcificados.
- A ressonância magnética também é usada para detectar inflamação na RM que é sugestiva de sacroiliíte. A RM das articulações sacroilíacas é mais sensível do que a radiografia simples ou a tomografia computorizada na demonstração de sacroiliíte. As sacroiliítes mostram-se inicialmente como embaçamento na parte inferior da articulação, depois ocorrem erosões ósseas ou esclerose e alargamento ou eventual fusão da articulação
- Arrosamento do corpo vertebral
- Aspecto da coluna vertebral de bambu
- Calcificação dos ligamentos interespinhosos pode dar aspecto de espinha dorsal
- Deformidade da catraca
- Erosões subcondral, esclerose e proliferação no lado ilíaco das articulações SI
- Bridging or fusion of the pubic symphysis
br>Os Critérios de Classificação de Nova Iorque modificados (mNYCC) foram usados anteriormente para diagnosticar espondiloartrite axial. O mNYCC combina os achados clínicos com estudos radiográficos. Os achados radiográficos são graduados em uma escala de 0 a 4 onde 0 representa achados normais e 4 representa anquilose completa. Um diagnóstico definitivo é considerado com as seguintes combinações radiográficas:
- Classificação 3 ou 4 em articulações SI bilaterais na radiografia com pelo menos um achado clínico
- Classificação 3 ou 4 unilateralmente (ou Grau 2 bilateralmente) com dois achados clínicos
O paciente também deve preencher pelo menos um dos seguintes critérios clínicos:
- Dor lombar e rigidez durante pelo menos 3 meses, o que melhora com o exercício, mas não é aliviado por res
- Movimento lombar limitado da coluna vertebral nos planos sagital (lateral) e frontal (para frente e para trás)
- A expansão torácica diminuiu em relação aos valores normais corrigidos para idade e sexo
Grading
- Um paciente pode ser classificado como tendo AS definitivo se pelo menos 1 critério clínico mais o O critério radiológico é preenchido
- Um provável diagnóstico de AS é feito se três critérios clínicos estiverem presentes ou o critério radiológico estiver presente sem quaisquer sinais ou sintomas que satisfaçam os critérios clínicos
Spondilite anquilosante e Espondilite Axial
Os critérios modificados de Nova Iorque (1984) são um pouco específicos, foram considerados insensíveis para a determinação de doenças precoces. Além disso, a grande disparidade intra e interobservador no diagnóstico conduz ainda mais à dependência de radiografias simples das articulações sacroilíacas. A inflamação das articulações sacroilíacas pode ser identificada na RM em doentes com sintomas de AS, mesmo quando estas articulações não parecem ser anormais na radiografia tradicional. As mesmas técnicas de RM também mostram inflamação da coluna vertebral em muitos pacientes. A detecção destas condições na RM resultou na criação de “espondiloartrite axial” (ver definição / descrição secção acima). Este diagnóstico abrangeu pacientes com AS definitivo e pacientes com sintomas semelhantes aos do AS e achados de sacroiliíte na RM, mas sem sacroiliíte avançada na radiografia tradicional.
Em 2009, a Avaliação da Sociedade Internacional de Espondiloartrite (ASAS) desenvolveu critérios de classificação para a espondiloartrite axial que são apoiados nestes critérios de imagem, clínicos e laboratoriais. Implementando estes critérios, o diagnóstico é estabelecido em pessoas que tenham tido dor nas costas durante 3 ou mais meses sequenciais antes de atingir os 45 anos de idade, com a presença de sacroiliíte confirmada por RM ou radiografia simples, e que tenham no mínimo um achado clínico ou laboratorial característico da espondiloartrite. Alternativamente, indivíduos com esta história que tenham um resultado positivo no teste para HLA-B27 e dois sintomas de espondiloartrite, conforme identificados no exame clínico ou análise laboratorial, também irão preencher os critérios para o diagnóstico de espondiloartrite axial.
Em resumo, conforme indicado pelos critérios ASAS, o diagnóstico de espondiloartrite axial compreende dois subconjuntos – espondiloartrite axial não radiográfica e espondiloartrite anquilosante clássica (ou seja, espondiloartrite axial radiográfica).
Medidas de Resultado
- Teste de Schober
- Índice de Deficiência Oswestry (ODI)
- Índice de Deficiência Pescoço (NDI)
- Escala Analógica Visual
- Escala Funcional Específica do Paciente
Evalores de avaliação
- Bath Ankylosing Spondylitis Metrology Index (BASMI)
- Questionário Revisto sobre Deficiência de Leeds (RLDQ)
- Qualidade de vida europeia (EuroQoL)
- Bath AS Disease Activity Index (BASDAI; 0-100)
- AMOR criteria for Spondyloarthritis
- BASFI index ( Bath Ankylosing Spondylitis Functional Index)
- BAS-G index ( Bath Ankylosing Spondylitis Global Index)
Laboratory values, such as the CRP, are used to monitor the effectiveness of medication treatments.
Examination
A thorough physical examination, particularly of the musculoskeletal system, is needed. Os sinais clínicos são por vezes mínimos nas fases iniciais da doença. O exame das articulações sacroilíacas e da coluna vertebral (incluindo o pescoço), a medição da expansão torácica e da amplitude de movimento das articulações da anca e do ombro, e a procura de sinais de entesite são fundamentais para fazer um diagnóstico precoce de AS.
Video 1: O objectivo do Teste Schober é avaliar a mobilidade da coluna lombar, que pode ser anormal mesmo quando não é óbvia para o indivíduo.
Video 2: O teste de flexão lateral da coluna lombar é outro teste para medir a mobilidade da coluna lombar.
Video 3: Quando a espondilite anquilosante afeta a região dorsal média, a expansão torácica normal pode estar comprometida. O objetivo do teste de expansão torácica é avaliar a mobilidade torácica.
Video 4: O teste tragus to wall é um teste para medir a mobilidade cervical.
Gestão Médica
Primeira Linha de Tratamento com Medicamentos : AINEs
Anti-inflamatórios não-esteróides são usados principalmente para espondilite anquilosante (AS) para reduzir os sintomas inflamatórios, tais como dor e rigidez da coluna vertebral e outras articulações. É importante lembrar que os AINEs não alteram a causa da doença e apenas afetam os sintomas. AINEs comumente usados para o AS são tolmetina, sulindac, naproxen, diclofenac e indometacina, que é o mais eficaz.
Tratamentos de segunda linha: Corticosteróides e DMARDs
br> Quando os pacientes são refratários aos AINEs, as injeções de corticosteróides podem ser prescritas ou drogas anti-reumáticas modificadoras da doença (DMARDs), incluindo metotrexato e sulfasalazina. Entretanto, os corticosteróides não têm resultados baseados em evidências e os DMARD só são comprovadamente eficazes para o tratamento de doenças articulares periféricas.
Medicamentos Biológicos
Inibidores do fator de necrose tumoral (anti-TNF- alfa terapia)
P>Pesquisa tem mostrado que pacientes com espondilite anquilosante têm uma abundância de RNA mensageiro pró-inflamatório do fator de necrose tumoral de citocinas (TNF) e proteínas nas articulações sacroilíacas. O uso de terapias com factor de necrose tumoral provou ser, portanto, positivo. Etanercept e Infliximab foram ambos utilizados para tratar pacientes com SA com resultados bem sucedidos.
Bifosfonatos
Bifosfonatos têm bons resultados no turnover ósseo, o que é positivo já que a espondilite anquilosante é caracterizada pela reabsorção e formação óssea. Neridronato e pamidronato são amino-bifosfonatos com efeitos semelhantes aos do inibidor de TNF Infliximab. Todos os medicamentos têm efeitos secundários, pelo que os pacientes com outros problemas de saúde precisam de verificar se são capazes de tomar os medicamentos recomendados.
Administração da Fisioterapia
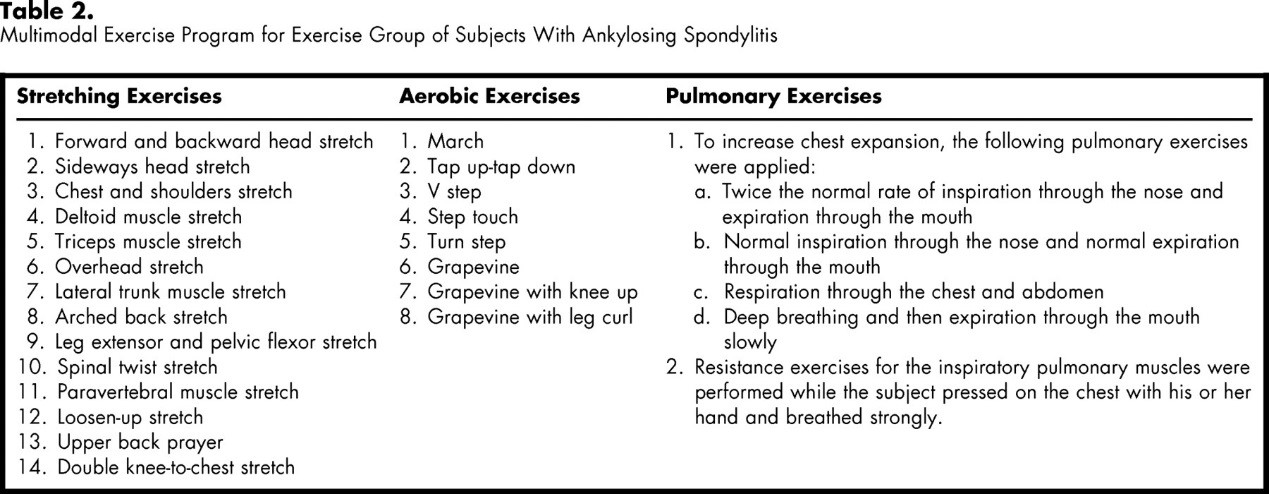
A Fisioterapia é uma parte essencial do tratamento do AS. Ela visa aliviar a dor, aumentar a mobilidade vertebral e a capacidade funcional, reduzir a rigidez matinal, corrigir deformidades posturais, aumentar a mobilidade e melhorar o estado psicossocial dos pacientes. De acordo com uma revisão da Cochrane concluída por Dagfinrud e colegas, um programa de exercícios supervisionados ou individuais em casa é melhor do que nenhuma intervenção, Os principais aspectos da reabilitação incluem educação, um programa de exercícios personalizados e esboço de atividades físicas a serem completadas em casa ou em um ambiente baseado em grupo.
Educação
p> De acordo com um estudo conduzido por Sweeney e colegas, a educação para o autocuidado em casa a longo prazo provou ser eficaz. Estudos têm destacado como a educação e a informação limitadas podem resultar em má aderência à reabilitação. Os autocuidados e pacotes educacionais incluindo folhetos e vídeos educativos, adesivos de lembrete e gráficos de progressão. O fracasso ou sucesso dos programas de exercícios é determinado pelo cumprimento do programa prescrito, o que requer motivação, participação e tempo. Isto pode ser monitorado usando diários do paciente ou fichas do fisioterapeuta.
 br>
br>
Fase do tratamento
Fase aguda/inicial
A fase inicial do AS é caracterizada pela rigidez matinal e dor na coluna vertebral.
Objectivo primário
- Controlo da dor difusa e intensa secundária à rigidez articular,
- Recuperação da propriocepção, estabilidade articular, restoring normal postural patterns and reduction of pain
Secondary Objective
- Maintain the elasticity of the pelvis and spine to enable good respiratory function
Remission Phase
The remission phase of AS is characterised by pain, restricted mobility of the spine +/- peripheral joints
Primary Objective
- Divided into short and long term goals.
- Short term goals include the improvement of body function and reduction of pain,
- Long-term goals include pain control, improvement in activities of daily living, general function and quality of life.
Fase Crônica
A fase Crônica do AS caracteriza-se pela formação de anquiloses difusas, resultando em total rigidez da coluna vertebral, e assumindo uma postura ortostática curva.
Objetivo primário
- Para permitir que o paciente mantenha sua função residual para garantir a maior autonomia possível.
- A educação sobre a importância da fisioterapia e da consciência corporal é fundamental nesta fase do AS.
- Sessões in-clinic com terapia manual é essencial para permitir ao paciente continuar o seu programa de exercícios em casa.
Considerações para a Gestão da Fisioterapia
- Fadiga é uma queixa comum em condições reumatológicas. Ela pode ser administrada tomando microbreaks regularmente, evitando sentar na mesma posição por longos períodos, mantendo a atividade física e tendo uma boa higiene do sono.
- Os pacientes podem sofrer de crises de aumento da actividade da doença, que pode durar de dias a semanas. Durante o surto, o paciente pode se beneficiar de exercícios de alongamento suave, fazendo intervalos e medicamentos.
- O gerenciamento da proteção articular aplica os princípios ergonômicos às atividades do ADL para preservar a capacidade funcional.
- A adesão do paciente pode ser obtida determinando as barreiras enfrentadas pelo indivíduo, incluindo a preferência de exercício do paciente no programa, usando diferentes variedades de exercícios para evitar o tédio e a terapia de grupo.
- Educar o paciente sobre sua condição e como administrá-la, além de ter uma relação paciente-fornecedor são importantes para a autogestão do paciente.
- As atividades de ADL podem ser facilitadas usando dispositivos de assistência e técnicas alternativas. Por exemplo, o gerenciamento de sapatos; sapatos deslizantes podem ser usados ou o paciente pode levantar a perna em um banquinho ou colocá-la no joelho oposto. Conduzir pode ser difícil devido à dor e rigidez do pescoço, os conselhos para conduzir podem incluir fazer pausas em viagens longas e usar uma pequena almofada nas costas ou debaixo das nádegas para promover uma melhor postura.
Clinical Bottom Line
A espondiloartrose axial é uma doença reumática inflamatória crónica com etiologia desconhecida. As articulações afectadas tornam-se progressivamente rígidas e sensíveis devido a uma formação óssea ao nível da cápsula articular e da cartilagem. Isto pode levar a deficiências estruturais e funcionais e a uma diminuição da qualidade de vida. As regiões mais afectadas pela doença são o esqueleto axial e as articulações sacroilíacas. É recomendada uma combinação de medicamentos (tais como anti-inflamatórios não esteróides e medicamentos biológicos) e fisioterapia. A fisioterapia consiste principalmente na amplitude de movimentos e exercícios respiratórios, assim como no trabalho de correcções posturais.
Resources
To download the PDF click here Living with a Chronic Disease – The Story of Ankylosing Spondylitis
 |
Ankylosing Spondylitis
This presentation, created by Kyle Martin, Robby Martin, Haley Metzner, and Stacey Potter; Texas State DPT Class. View the presentation |
- 1.0 1.1 Dubreuil M, Deodhar AA. Axial spondyloarthritis classification criteria: the debate continues. Curr Opinião Rheumatol. 2017; 29(4): 317-322.
- Martey C. Overview of Spondyloarthropathies Course. Physioplus 2020.
- 3.0 3.1 Sieper J, Poddubnyy D. Axial spondyloarthritis. Lancet. 2017;v390(10089):v73-84.
- Martey C. Overview of Spondyloarthropathies Course. Physioplus 2020.
- Wenker KJ, Quint JM. Ankylosing Spondylitis. . In: StatPearls . Treasure Island (FL): StatPearls Publishing; 2020 Jan-. Disponível em: https://www.ncbi.nlm.nih.gov/books/NBK470173/
- 6.0 6.1 6.2 6.3 6.4 6.5 Laura A, Haftel H. Shoulder, Knee, and Hip Pain as Initial Symptoms of Juvenile Ankylosing Spondylitis: A Case Report, Journal of Orthopaedic & Sports Physical Therapy , 1998Fev ;27(2):167-172. Disponível em https://www.jospt.org/doi/10.2519/jospt.1998.27.2.167
- 7.0 7.1 7.2 7.3 7.4 7.5 Giles L, Singer K. The clinical anatomy and management of back pain series, Volume 2 Clincal Anatomy and Management of Thoracic Spine Pain, Butterworth Heinemann, 2000: 61-66.
- 8.0 8.1 8.2 8.3 8.4 Mills K, Page G, Siwek R. Um atlas colorido de dor lombar. Londres:Wolfe Medical Publications,1990.
- 9.0 9.1 9.2 9.3 9.4 9.5 9.6 9.7 Andersson G, McNeill T. Sindromes da coluna lombar, avaliação e tratamento. Nova Iorque: Springer-Verlag Wien,1989:180-181.
- 10,00 10,01 10,02 10,03 10,04 10,05 10,06 10,07 10,08 10,09 10,10 10 10,11 10,12 10,13 10,14 10,15 10,16 10,17 10,18 10,19 10,20 10,21 Nava T. Fisioterapia de reabilitação em pacientes com espondilite anquilosante. Além do reumatol . 2019 Dez 20 ;1(2):37-6. Disponível em: http://beyond-rheumatology.org/index.php/br/article/view/6
- 11.0 11.1 11.2 11.3 Dean L, Jones G, MacDonald A, Downham C, Sturrock R, Macfarlane G. Prevalência global de espondilite anquilosante. Reumatologia . 2014 Abr ; 53(4), 650-657. Disponível em https://academic.oup.com/rheumatology/doi.org/10.1093/rheumatology/ket387
- 12.0 12.1 12.2 Watad A, Bridgewood C, Russell T, Marzo-Ortega H, Cuthbert R, McGonagle D. As fases iniciais da espondilite anquilosante: percepções emergentes da ciência clínica e básica. Fronteiras em Imunologia. 2018 Nov 16;9:2668.
- 13.0 13.1 Alvarez I, López de Castro JA. HLA-B27 e imunogenética de espondiloartropatias. Curr Opin Rheumatol. 2000;12(4):248-253
- Braggings S. Back care, uma abordagem clínica. London: Churchill livingstone, 2000: 49-50.
- 15.0 15.1 15.2 15.3 15.4 Taurog JD, Chhabra A, Colbert RA. Espondilite anquilosante e espondiloartrose axial. New England Journal of Medicine. 2016 Jun 30;374(26):2563-74.
- 16.0 16.1 Baaj A, Praveen V, Mummaneni S, Uribe R, Vaccaro S, Mark S. Handbook of spine surgery. Nova York:Thieme, 2010:180-182.
- 17.0 17.1 17.2 Andersson G, McNeill T. Sindromes da coluna lombar, avaliação e tratamento. Nova Iorque: Springer-Verlag Wien,1989:180-181.
- Goodman C, Snyder T. Differential Diagnosis for Physical Therapists: Triagem para Indicação. St. Louis, MO: Saunders Elsevier: 2007. 539
- 20,0 20,1 20,2 20,3 20,4 Baaj A, Praveen V, Mummaneni S, Uribe R, Vaccaro S, Mark S. Handbook of spine surgery. Nova York:Thieme, 2010:180-182.
- 21.00 21.01 21.02 21.03 21.04 21.05 21.06 21.07 21.08 21.09 21.10 21.11 21.12 Mandl P, Navarro-Compán V, Terslev L, Aegerter P, Van der Heijde D, D’Agostino M, Baraliakos X, Pedersen S, Jurik A, Naredo E, Schueller-Weidekamm C, Weber U, Wick M, Bakker P, Filippucci E, Conaghan P, Rudwaleit M, Schett G, Sieper J, Tarp S, Marzo-Ortega H, Østergaard, M. Recomendações EULAR para o uso de imagens no diagnóstico e manejo da espondiloartrite na prática clínica. Ann Rheum Dis , 2015 Abr ;74(7):1327-1339. Disponível em https://ard.bmj.com/content/74/7/1327
- Slobodin G, Eshed I. Espondiloartrose Axial Não Radiográfica. Isr Med Assoc J. 2015; 17(12): 770-6.
- 23.0 23.1 van der Linden S, Valkenburg HA, Cats A. Avaliação dos critérios diagnósticos da espondilite anquilosante. Artrite Rheum. 1984; 27(4): 361-8.
- 24,0 24,1 24,2 24,3 24,4 Jordan C, Rhon D. Diagnóstico Diferencial e Manejo da Espondilite Anquilosante Mascarada como Capsulite Adesiva: A Resident’s Case Problem, Journal of Orthopaedic & Sports Physical Therapy, 2012;42:842-852.
- 25.0 25.1 Bullough G, Boachie-Adjei O. Atlas of spinal diseases. Hampshire:Gower Medical Publishing, 1987.
- bjchealthAU. Modified Schober’s Test. Available from: http://www.youtube.com/watch?v=B9RaFB5BwrQ
- bjchealthAU. Lumbar Side Flexion Test. Available from: http://www.youtube.com/watch?v=c-IeFZkPEoE
- bjchealthAU. Chest Expansion Test. Available from: http://www.youtube.com/watch?v=SumtVr5c1Qg
- Living with a Chronic Disease – The Story of Ankylosing Spondylitis
Kataria R, Lawrence B. Spondyloarthropathies. Am Fam Physician , 2004 Jun ;69(12):2853-2860. Disponível de https://pubmed.ncbi.nlm.nih.gov/15222650/