Tudo sobre o cancro do colo do útero
Qual é o colo do útero?
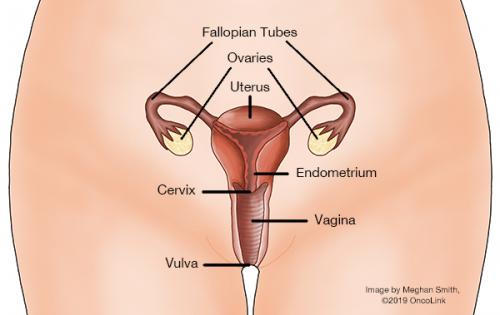
O colo do útero é o nome da parte mais baixa do útero. Apenas as mulheres têm um útero. O útero é onde um bebé cresce e se desenvolve quando uma mulher está grávida. Durante a gravidez, o útero cresce muito em tamanho. Quando uma mulher não está grávida, o útero é um órgão pequeno em forma de pêra que fica entre o recto da mulher e a bexiga. O colo do útero liga o útero com o canal de parto (a vagina). O seu médico pode examinar o colo do útero e obter uma amostra de células (teste de Papanicolaou) durante um exame pélvico de rotina.
O que é cancro do colo do útero?
Câncer do colo do útero desenvolve-se quando as células do colo do útero começam a ficar fora de controlo. Estas células também podem invadir tecidos próximos ou se espalhar por todo o corpo. Grandes colecções de células que crescem anormalmente são chamadas tumores. Normalmente, o cancro do colo do útero tem um crescimento muito lento. Contudo, em certas circunstâncias, pode crescer e espalhar-se rapidamente.
Cancers são caracterizados pelas células de onde se formaram originalmente. O tipo mais comum de cancro do colo do útero é o chamado carcinoma espinocelular. É originário de células que se encontram na superfície do colo do útero, conhecidas como células escamosas. O cancro do colo do útero de células escamosas constitui cerca de 80% de todos os cancros do colo do útero. A segunda forma mais comum é o adenocarcinoma. Provém das células que compõem as glândulas do colo do útero. A percentagem de cancros do colo do útero que são adenocarcinomas tem aumentado desde os anos 70, mas ninguém sabe exactamente porquê. Cerca de 3% a 5% dos cancros cervicais têm características de carcinomas escamosos e adenocarcinomas e são chamados de carcinomas adenosquâmicos. Existem alguns outros tipos muito raros como o carcinoma de pequenas células e neuroendócrino, mas são extremamente incomuns.
O que causa o câncer do colo do útero e estou em risco?
Câncer cervical é muito mais comum em nações em desenvolvimento do que em nações desenvolvidas. O cancro do colo do útero é a 2ª causa mais comum de morte por cancro nos países em desenvolvimento, com 84% de todos os casos de cancro do colo do útero ocorrendo em África, na América Latina e nas zonas subdesenvolvidas das Caraíbas. É bastante raro nos Estados Unidos. Anualmente, estima-se que 13.800 casos de câncer do colo do útero são diagnosticados nos Estados Unidos. Nos últimos 50 anos, houve uma diminuição de 75% nas mortes por câncer do colo do útero nos países desenvolvidos. A maior parte desta diminuição é atribuída à instituição eficaz de programas de rastreio do cancro do colo do útero (testes de HPV e/ou Papanicolaou) nos países desenvolvidos.
Um dos factores de risco mais importantes para o cancro do colo do útero é a infecção por um vírus chamado HPV (papilomavírus humano). Deve ser salientado que apenas uma percentagem muito pequena de mulheres que têm HPV desenvolverão cancro do colo do útero. Só porque você tem HPV não significa que vai ter cancro. No entanto, quase todos os cancros do colo do útero têm indícios do vírus HPV, pelo que a infecção por HPV é um factor de risco importante para o seu desenvolvimento. O HPV é uma infecção sexualmente transmissível (DST) que é incrivelmente comum na população. Na verdade, a maioria dos homens e mulheres em idade universitária foram expostos ao HPV.
HPV é o vírus que causa as verrugas genitais, mas ter verrugas genitais não significa necessariamente que vai ter cancro do colo do útero. Existem diferentes subtipos, ou estirpes, de HPV. Apenas certos subtipos são susceptíveis de causar cancro do colo do útero. Muitas vezes, a infecção por HPV não causa quaisquer sintomas, até a mulher desenvolver uma lesão pré-cancerígena do colo do útero.
Porque ter uma DST é um factor de risco de cancro do colo do útero, qualquer factor de risco de desenvolver DST é também um factor de risco de desenvolver cancro do colo do útero. Estes incluem:
- Having had multiple male sexual partners.
- Starting to have sexual relations at an early age.
- Having had male sexual partners who are considered high risk (they have had many sexual partners and/or began having sexual relations at an early age).
- Ser diagnosticado com qualquer outra doença sexualmente transmissível (como herpes, gonorreia, sífilis ou clamídia).
Infecção pelo HIV é outro factor de risco de cancro do colo do útero, mas por uma razão ligeiramente diferente. Parece que qualquer condição que enfraqueça o seu sistema imunitário também aumenta o risco de desenvolver cancro do colo do útero. As condições que enfraquecem o seu sistema imunológico incluem o HIV, o transplante de órgãos e o linfoma de Hodgkin.
Outro factor de risco importante para o desenvolvimento de cancro do colo do útero é o tabagismo. Os fumadores têm pelo menos o dobro da probabilidade dos não fumadores desenvolverem tumores do colo do útero. Finalmente, as mulheres que vivem na pobreza parecem ter uma maior probabilidade de desenvolver e morrer de cancro do colo do útero. Isto pode estar relacionado a taxas mais elevadas de tabagismo, ou talvez por causa de barreiras à realização de exames anuais de rastreio.
Uma pessoa sem qualquer factor de risco pode contrair cancro do colo do útero. O rastreio atempado e a detecção precoce são as nossas melhores armas para reduzir o número de novos casos de cancro do colo do útero.
Como posso prevenir o cancro do colo do útero?
Há várias coisas que as mulheres podem fazer para diminuir o risco de contrair cancro do colo do útero. Isto inclui:
- Disponibilizar exames regulares: A queda drástica nos casos de cancro do colo do útero e mortes nos Estados Unidos tem sido devido ao HPV e testes de Papanicolaou. O rastreio será discutido mais na próxima secção.
- Vacinem-se:
- Três vacinas, chamadas Gardasil, Gardasil 9, e Ceravix foram desenvolvidas. Atualmente, apenas o Gardasil 9 está disponível nos EUA.
- A vacina contra o HPV é recomendada para todos os indivíduos entre 12-26 anos de idade. A FDA dos EUA aprovou a vacina para uso até 45 anos de idade, no entanto, nem todas as seguradoras cobrem a vacina contra o HPV para indivíduos com mais de 26 anos de idade.
- Estas vacinas demonstraram ser eficazes na prevenção da infecção com algumas estirpes de HPV se forem administradas antes de uma pessoa ser exposta ao HPV. Mesmo que você já tenha HPV, você ainda pode ser vacinado. A vacina pode protegê-lo de outros tipos de HPV
- Além do cancro do colo do útero, o HPV é também uma causa de cancro vulvar, vaginal, peniano e anal e de alguns cancros da cabeça & cancros do pescoço. Também causa verrugas genitais e leva a resultados anormais de Papanicolaou que resultam em mais testes ou tratamentos.
- Não comece a fumar, e se já é fumador, é altura de deixar de fumar. Fumar tem demonstrado diminuir a capacidade do sistema imunológico de eliminar uma infecção por HPV.
- As mulheres podem limitar o número de parceiros sexuais, e retardar o início da actividade sexual para reduzir o risco, já que mais parceiros podem aumentar a probabilidade de infecção.
- O uso de preservativos e/ou barragens dentárias (método de barreira) pode diminuir as áreas que estão expostas, mas não pode prevenir totalmente a exposição.
h3>Que testes de rastreio são usados para o cancro do colo do útero?
O cancro do colo do útero é considerado uma doença evitável. Normalmente leva muito tempo para que as lesões pré-cancerosas progridam para os cancros invasivos. Programas de rastreio eficazes nos Estados Unidos levaram ao declínio drástico do número de mortes por cancro do colo do útero nos últimos 50 anos. Para as mulheres que desenvolvem câncer do colo do útero em países desenvolvidos, 60% delas nunca foram rastreadas ou não o foram nos últimos cinco anos. A importância do rastreio regular do cancro do colo do útero não pode ser sobrestimada.
A base do rastreio do cancro do colo do útero tem sido o teste Papanicolaou. Papanicolaou é a abreviatura de Papanicolaou, o inventor do teste, que publicou um artigo inovador em 1941. O Papanicolaou é facilmente realizado no escritório do seu provedor. Durante um exame pélvico, o seu provedor usa uma espátula de madeira e/ou uma escova para obter amostras de células cervicais. Estas células são colocadas numa lâmina, ou num conservante líquido, e enviadas para um laboratório onde um especialista em examinar células sob um microscópio pode procurar alterações cancerígenas. Muitas mulheres acham o exame desconfortável, mas raramente doloroso. Dependendo dos resultados do exame, seu provedor pode precisar realizar mais exames.
Embora o teste Papanicolaou seja altamente eficaz, ele não é um teste perfeito. Às vezes, o teste pode não detectar células que tenham o potencial de se tornar um câncer invasivo. O teste não deve ser realizado quando você está menstruando. E, mesmo que a coleta ocorra perfeitamente, até mesmo os melhores laboratórios podem sentir a falta de células anormais. É por isso que as mulheres precisam ter os testes realizados regularmente.
Recentemente, as recomendações de rastreio foram alteradas para se concentrarem mais no teste do HPV. O teste ao HPV pode teoricamente encontrar a grande maioria das mulheres que estão em risco de desenvolver cancro do colo do útero, identificando as que têm infecções por HPV de alto risco. Existem mais de 100 subtipos de HPV e certos tipos são mais susceptíveis de levar ao cancro do colo do útero. O ADN das células cervicais pode ser testado para identificar a presença de tipos de HPV de alto risco. O teste de ADN do HPV pode ser usado para o teste de seguimento de mulheres com anomalias identificadas num teste de Papanicolaou.
A American Cancer Society recomenda as seguintes directrizes para o rastreio do cancro do colo do útero:
- Todas as mulheres devem iniciar o rastreio do cancro do colo do útero aos 25,
- As mulheres com idades compreendidas entre os 25 e os 65 anos devem ter:
- Teste de HPV primário a cada 5 anos. Este teste ainda não está disponível em muitos centros/práticas.
- Se este teste não estiver disponível, deve ser feito o rastreio com co-teste, que é uma combinação de um teste HPV e um teste Papanicolaou. Isto deve ser feito a cada 5 anos.
- Se este teste HPV não estiver disponível, então deve ser feito um teste Papanicolaou sozinho a cada três anos.
- Mulheres com mais de 65 anos de idade que fizeram rastreios cervicais normais não devem ser rastreadas para cancro do colo do útero.
- As mulheres com diagnóstico de pré-câncer cervical devem continuar a ser rastreadas até cumprirem um dos seguintes critérios nos 10 anos anteriores:
- 2 testes HPV consecutivos negativos.
- Or 2 co-testos consecutivos negativos.
- Or 3 testes de Papanicolaou negativos, consecutivos, nos últimos 3-5 anos.
/li>
- As mulheres que tiveram o útero e colo do útero removidos numa histerectomia e não têm antecedentes de cancro do colo do útero ou pré-câncer não devem ser rastreadas.
- As mulheres que tiveram a vacina contra o HPV devem continuar a seguir as recomendações de rastreio para a sua faixa etária.
- Embora a SCA não recomende o rastreio do cancro do colo do útero todos os anos, as mulheres devem continuar a ver o seu prestador de cuidados para um check-up de boas mulheres.
As mulheres que correm um risco elevado de cancro do colo do útero podem precisar de ser rastreadas com mais frequência. As mulheres de alto risco podem incluir aquelas com infecção pelo HIV, transplante de órgãos ou exposição inuterina ao DES do medicamento. Elas devem conversar com seu médico ou enfermeira para recomendações específicas.
Quais são os sinais de câncer do colo do útero?
Os estágios iniciais do câncer do colo do útero geralmente não apresentam quaisquer sintomas. É por isso que é importante fazer testes de rastreio com Papanicolaou. Como um tumor cresce em tamanho, pode produzir uma variedade de sintomas, incluindo:
- Sangria anormal (incluindo hemorragia após a relação sexual, entre períodos, hemorragia menstrual mais pesada/longa duração, ou hemorragia após a menopausa).
- Sangue vaginal anormal (pode ter mau cheiro).
- Pelvic ou dores nas costas.
- Pain com micção.
- Sangue nas fezes ou urina.
- Pain durante a relação sexual.
p>Muitos destes sintomas não são específicos e podem representar uma variedade de diferentes condições. Se tiver algum destes sintomas, fale com o seu profissional de saúde.
Como é diagnosticado o cancro do colo do útero?
A razão mais comum para o seu profissional de saúde prosseguir com o diagnóstico de cancro do colo do útero é se tiver um HPV anormal e/ou um teste de Papanicolaou. Lembre-se de que estes testes são testes de rastreio, não de diagnóstico. São necessários mais testes após um resultado anormal.
Testes de Papanicolaou ajudam a encontrar lesões pré-cancerosas no colo do útero. Uma lesão pré-cancerosa significa que há células com aspecto anormal, mas que elas não passaram de uma barreira tecidual no colo do útero; assim, uma lesão pré-cancerosa não pode se espalhar ou prejudicá-lo. No entanto, se não for tratada, uma lesão pré-cancerosa pode evoluir para cancro invasivo. Os testes de Papanicolaou são relatados como não havendo células anormais, células atípicas (anormais) de significância indeterminada, células anormais de baixo grau, ou células anormais de alto grau. Dependendo do seu caso específico, seu provedor decidirá como proceder.
- Um relatório de ausência de células anormais equivale a um teste negativo, o que significa que você simplesmente precisa ter a próxima triagem de acordo com as diretrizes de triagem.
- Células atípicas de significância indeterminada podem ser tratadas de três maneiras diferentes:
- Repetição do teste HPV/Pap em 4-6 meses,
- Colposcopia: A colposcopia é um procedimento feito durante um exame pélvico com a ajuda de um colposcópio, que é como um microscópio. Usando ácido acético no colo do útero e examinando-o com um colposcópio, seu provedor pode procurar por áreas anormais do seu colo do útero. A colposcopia é desconfortável, mas não dolorosa, e pode ser feita no consultório do seu ginecologista.
li> Uma biópsia é a única maneira de saber com certeza se você tem câncer. Ela permite que o seu provedor obtenha células que podem ser examinadas sob um microscópio. Assim que o tecido for removido, um patologista examinará a amostra. Uma biópsia pode ser feita em conjunto com a colposcopia.
O seu provedor decidirá como proceder com o exame Papanicolaou mostrando células anormais de importância indeterminada, dependendo dos detalhes do seu caso. Se os testes Papanicolaou repetidos não forem normais, então você será encaminhado para a colposcopia. Se o teste for positivo para HPV, você será encaminhado para a colposcopia. Geralmente, a maioria dos pacientes com células anormais de baixo grau ou células anormais de alto grau será encaminhada imediatamente para a colposcopia. Se você estiver grávida, adolescente, soropositiva ou pós-menopausa, seu provedor pode ter recomendações ligeiramente diferentes. Em alguns casos, o teste Papanicolaou terá células que parecem anormais mas podem ter vindo do alto do útero. Há uma chance de que se isto acontecer, você precisará de uma amostra do seu revestimento uterino. Fale com o seu prestador sobre os resultados do seu Papanicolau, e os próximos passos após um Papanicolau anormal.
Se estiver a ter sintomas (hemorragia/descarga) de cancro do colo do útero, então o tumor pode provavelmente ser visto durante um exame pélvico. Sempre que o seu provedor conseguir ver um tumor do colo do útero num exame pélvico, este será biopsiado. Quando o tecido de aspecto anormal for notado durante uma colposcopia, também será biopsiado. Existem algumas maneiras diferentes de se fazer uma biópsia:
- Uma biópsia com punção pode ser usada para remover uma pequena secção do colo do útero.
- LEEP (loop electrosurgical excision procedure) é outro método para fazer uma biópsia onde uma fina fatia do colo do útero é removida.
- Bi>Biografia ou biópsia de cone pode ser realizada. Uma biópsia em cone remove uma secção mais espessa do colo do útero e permite ao patologista ver se as células cancerosas invadiram o colo do útero. A biópsia em cone tem o valor acrescentado de, por vezes, ser capaz de curar uma lesão pré-cancerosa que se localiza numa área pequena.
Outros exames que podem ser realizados como parte de um trabalho diagnóstico incluem exames de sangue, testes de função hepática e testes de HIV.
Como o câncer do colo do útero é encenado?
Após a realização destes exames, uma etapa é determinada para ajudar a decidir o plano de tratamento. O estágio do câncer, ou a extensão da doença, é baseado em informações coletadas através dos vários testes feitos à medida que o diagnóstico e o exame do câncer são realizados.
O estadiamento do câncer auxilia o prestador na tomada de decisões sobre o tratamento e o plano de tratamento. O câncer de colo uterino é encenado utilizando o sistema FIGO (Federação Internacional de Ginecologistas e Obstetras) e o sistema TNM (também chamado de tumor – nó – sistema de metástase). Os estágios do cancro do colo do útero vão desde o I-IV. Geralmente, quanto maior for o estágio, mais grave é o câncer. O sistema de estadiamento é muito complexo e é fornecido no final deste artigo para sua referência. A sua fase é relatada no seu relatório de patologia – pode querer pedir uma cópia deste relatório para os seus ficheiros pessoais. O sistema de estadiamento é fornecido no apêndice para revisão.
Como é tratado o câncer do colo do útero?
Lesões pré-cancerosas
As mulheres que têm lesões pré-cancerosas na biópsia após a colposcopia têm algumas opções diferentes sobre como proceder. Você pode decidir sobre uma opção específica dependendo se você planeja ou não ter filhos no futuro, seu estado de saúde atual e sua expectativa de vida, e suas preocupações sobre o futuro e a possibilidade de ter câncer de volta. Você deve falar com o seu provedor sobre os seus medos, preocupações e preferências.
Se você tiver lesões de baixo grau, você pode optar por não ter nenhum tratamento adicional, especialmente se a biópsia removeu a lesão inteira. Se você decidir fazer isso, você precisará de exames pélvicos e exames de Papanicolaou mais frequentes. Fale com o seu profissional de saúde sobre com que frequência precisará destes exames.
Existem várias maneiras de remover lesões pré-cancerosas sem remover todo o útero (e assim preservar a sua capacidade de ter um bebé no futuro). As opções incluem:
- Criocirurgia (congelar a lesão anormal).
- LEEP (o mesmo tipo de procedimento eletrocirúrgico usado para biópsias).
- Conização (o tipo mais espesso de biópsia que obtém tecido sob a superfície).
- Retirada de células laser.
Mulheres que não têm planos de ter filhos no futuro e estão particularmente preocupadas com as suas hipóteses de terem cancro invasivo podem optar por fazer uma histerectomia (uma cirurgia que remove o útero e o colo do útero). Este procedimento é mais invasivo do que qualquer uma das modalidades de tratamento anteriormente mencionadas, mas pode proporcionar paz de espírito às mulheres que não querem ter filhos.
Cirurgia
A cirurgia é geralmente utilizada em cancros cervicais em fase inicial. O objetivo da cirurgia é remover o máximo possível de doenças. No entanto, geralmente não é utilizada, a menos que todo o câncer possa ser removido no momento da cirurgia. Os cancros que já têm uma elevada probabilidade de se propagarem aos gânglios linfáticos não são tratados com cirurgia (os gânglios linfáticos são pequenos pedaços de tecido do tamanho de uma ervilha que filtram e limpam a linfa, um produto líquido residual).
Existem alguns tipos diferentes de cirurgias que podem ser realizadas. O tipo de cirurgia depende do estágio do tumor. Os procedimentos cirúrgicos para câncer de colo uterino incluem:
- Traquelectomia – Remoção do colo uterino, vagina superior e tecido que envolve o colo uterino. Os linfonodos pélvicos também podem ser removidos.
- Histerectomia – Remoção do útero e colo do útero. Os gânglios linfáticos pélvicos também podem ser removidos. Dependendo da quantidade de doença, o seu provedor pode ter que remover tecidos em volta do útero, assim como parte da vagina e das trompas de falópio.
Um dos benefícios da cirurgia em mulheres jovens é que, por vezes, os seus ovários podem ser deixados. Isto impede-as de passar pela menopausa em idade precoce. A doença em fase mais elevada é normalmente tratada com radiação e quimioterapia, mas por vezes é utilizada a cirurgia se o cancro do colo do útero voltar depois de já ter sido tratado.
Uma exenteração pélvica é reservada para os cancros cervicais recorrentes. Uma exenteração pélvica é uma cirurgia importante na qual o útero, colo do útero, trompas de falópio, ovários, vagina, bexiga, recto e parte do cólon são removidos.
Terapia da radiação
Terapia da radiação tem demonstrado ser muito eficaz no tratamento do cancro do colo do útero. A radioterapia utiliza raios X de alta energia para matar células cancerígenas. A radioterapia é outra opção além da cirurgia para câncer de colo de útero em estágio inicial. A cirurgia e a radiação demonstraram ser tratamentos equivalentes para os cancros do colo do útero em fase inicial. O câncer do colo do útero em estágio avançado também é tratado com radiação. A radiação também ajuda a evitar a cirurgia em pacientes que estão demasiado doentes para correr o risco de ter anestesia. A radiação tem a vantagem de poder tratar toda a doença no campo da radiação, para que os gânglios linfáticos possam ser tratados assim como o tumor primário durante o mesmo tratamento.
Terapia por radiação para o cancro do colo do útero ou vem de uma fonte externa (fora do paciente, conhecida como radiação de feixe externo) ou de uma fonte interna (dentro do paciente, conhecida como braquiterapia). A duração do seu tratamento será determinada pela sua equipa de tratamento. O tratamento leva apenas alguns minutos e é indolor.
O tipo de radioterapia utilizada depende do estágio do seu tumor. Em todos os cancros cervicais acima do estágio IB, a abordagem padrão com radioterapia é a utilização de radiação de feixe externo associada a braquiterapia interna. A braquiterapia (também chamada de irradiação intracavitária) permite ao seu oncologista de radiação “aumentar” a dose de radiação para o local do tumor. Isto proporciona um impacto adicional ao tumor enquanto poupa seus tecidos normais. Isto é feito através da inserção de um tubo oco de metal com dois cartuchos em forma de ovo na sua vagina. Depois, uma pequena fonte radioactiva é colocada no tubo e nos cartuchos. Um computador calculou quanto tempo a fonte precisa estar lá, mas normalmente, para o que é chamado de braquiterapia de baixa dose (LDR), você precisará ter a fonte dentro por alguns dias. Este procedimento é feito no hospital, porque para esses poucos dias você tem que ficar na cama.
Outro tipo de braquiterapia, chamada braquiterapia de alta taxa de dose (HDR), utiliza fontes mais poderosas que só ficam alguns minutos. Embora esta opção geralmente pareça mais atraente para os pacientes, há debates sobre qual tipo é mais eficaz e algumas instituições favorecem uma em detrimento da outra. Fale com seu provedor de cuidados sobre suas opções e suas opiniões sobre HDR versus LDR para tratamento de câncer do colo do útero.
Um outro uso de radiação é nos cuidados paliativos. Em pacientes com casos muito avançados de cancro do colo do útero, o objectivo do tratamento é aliviar a dor ou os sintomas, em vez de tentar curar a sua doença.
Em qualquer cenário, a radiação é frequentemente combinada com quimioterapia e, dependendo do seu caso, o seu prestador decidirá consigo sobre o melhor tratamento possível para o seu estilo de vida e desejos.
Chemoterapia
Embora os tumores sejam removidos por cirurgia ou tratados com radiação, existe sempre um risco de recidiva porque podem restar células microscópicas de cancro no corpo. A fim de diminuir o risco de recidiva (o câncer voltando), pode ser oferecida quimioterapia.
Chemoterapia é o uso de medicamentos anti-cancerígenos que percorrem todo o corpo. A maioria dos pacientes em boas condições médicas e que recebem radiação para o estágio IIA ou câncer de colo de útero superior receberá quimioterapia, além de sua radiação. Pode até ser oferecida para casos de estágio mais precoce, dependendo do paciente e de sua doença. Existem muitos estudos que demonstram a utilidade de adicionar quimioterapia à radiação em termos de diminuição da mortalidade por cancro do colo do útero.
Existem muitos medicamentos de quimioterapia diferentes, que são frequentemente administrados em combinações durante uma série de meses. Dependendo do tipo de regime de quimioterapia que recebe, pode receber medicamentos todas as semanas ou de poucas em poucas semanas. Os regimes mais utilizados (combinações) usam um medicamento chamado cisplatina combinado com outro medicamento, tipicamente etoposídeo, paclitaxel, topotecan, carboplatina e/ou bevacizumab. Pembrolizumab, paclitaxel ligado a albumina, docetaxel, fluorouracil, gemcitabina, ifosfamida, irinotecan, mitomicina, pemetrexed e vinorelbina podem ser usados como terapia de segunda linha após recidiva. Em alguns casos onde o tumor tem certas mutações genéticas, larotrectinibe ou entrectinibe pode ser utilizado. Seu tumor será testado para estas mutações.
Existem vantagens e desvantagens para cada um dos diferentes regimes que seu provedor de saúde irá discutir com você. Com base na sua própria saúde, nos seus valores e desejos pessoais, e nos efeitos secundários que possa querer evitar, pode trabalhar com os seus prestadores de cuidados de saúde para encontrar o melhor regime para o seu estilo de vida.
Testes Clínicos
Existem testes de investigação clínica para a maioria dos tipos de cancro, e para cada fase da doença. Os ensaios clínicos são concebidos para determinar o valor de tratamentos específicos. Os ensaios são frequentemente concebidos para tratar uma determinada fase do cancro, quer como primeira forma de tratamento oferecida, quer como opção de tratamento depois de outros tratamentos não terem funcionado. Eles podem ser usados para avaliar medicamentos ou tratamentos para prevenir o câncer, detectá-lo mais cedo ou ajudar a gerenciar os efeitos colaterais. Os ensaios clínicos são extremamente importantes para aprofundar os nossos conhecimentos sobre a doença. É através de ensaios clínicos que sabemos o que fazemos hoje, e muitas terapias novas e excitantes estão actualmente a ser testadas. Fale com o seu fornecedor sobre a participação em ensaios clínicos na sua área. Você também pode explorar os ensaios clínicos abertos actualmente usando o Serviço de Comparação de Ensaios Clínicos OncoLink.
Cuidados de Acompanhamento e Sobrevivência
Após ter sido tratado para cancro do colo do útero, você precisa de ser acompanhado de perto para uma recidiva. No início, você terá visitas de acompanhamento com bastante frequência. Quanto mais tempo estiver livre de doenças, menos frequentemente terá de fazer check-ups. O seu médico irá informá-la quando quiser visitas de acompanhamento, testes de Papanicolaou e/ou exames, dependendo do seu caso. O seu provedor também fará exames pélvicos regularmente durante as suas visitas ao escritório. É muito importante que você informe o seu provedor sobre quaisquer sintomas que você esteja experimentando e que você mantenha todas as suas consultas de acompanhamento.
Medo de recorrência, relacionamentos e saúde sexual, o impacto financeiro do tratamento do câncer, problemas de emprego, e estratégias de enfrentamento são problemas emocionais e práticos comuns aos sobreviventes do câncer do colo do útero. A sua equipa de saúde pode identificar recursos para apoio e gestão destes desafios enfrentados durante e após o cancro.
A sobrevivência do cancro é um foco relativamente novo dos cuidados oncológicos. Com quase 17 milhões de sobreviventes de câncer somente nos EUA, há uma necessidade de ajudar os pacientes a passar de um tratamento ativo para um tratamento de sobrevivência. O que acontece a seguir, como se volta ao normal, o que se deve saber e fazer para viver com saúde e seguir em frente? Um plano de cuidados de sobrevivência pode ser um primeiro passo para se educar sobre como navegar na vida após o câncer e ajudá-lo a se comunicar com os seus provedores de cuidados de saúde. Create a survivorship care plan today on OncoLink.
Resources for More Information
National Cervical Cancer Coalition
Provides education about HPV and cervical cancer, support through a “pals” program that links a woman with another woman who has a similar diagnosis.
Foundation for Women’s Cancers
The Foundation offers comprehensive information by cancer type that can help guide you through your diagnosis and treatment. They also offer the ‘Sisterhood of Survivorship’ to connect with others facing similar challenges.
Hope for Two
Dedicated to providing women diagnosed with cancer while pregnant with information, support, and hope.
http://www.hopefortwo.org
Appendix: FIGO Surgical Staging of Cervical Cancer (2018)
|
FIGO Stage |
Description |
|
I |
Cervical carcinoma confined to the cervix (extension to corpus should be disregarded) |
|
IA |
Invasive carcinoma diagnosed only by microscopy. Stromal invasion with a maximum depth of ≤5.0mm |
|
IA1 |
Measured stromal invasion of ≤3.0mm or less in-depth |
|
IA2 |
Measured stromal invasion >3.0mm and ≤5.0mm |
|
IB |
Invasive carcinoma with measured deepest invasion >5 mm (greater than stage IA); lesion limited to the cervix uteri with size measured by maximum tumor diameter. |
|
IB1 |
Invasive carcinoma >5mm depth of stromal invasion and ≤2cm in greatest dimension |
|
IB2 |
Invasive carcinoma >2cm and ≤ 4cm in greatest dimension |
|
IB3 |
Invasive carcinoma >4cm in greatest dimension |
|
II |
Cervical carcinoma invading beyond the uterus but not extended onto the lower third of the vagina or to the pelvic wall |
|
IIA |
Involvement limited to the upper two-thirds of the vagina without parametrial invasion. |
|
IIA1 |
Invasive carcinoma ≤4cm in greatest dimension |
|
IIA2 |
Invasive carcinoma >4cm in greatest dimension |
|
IIB |
Parametrial invasion but not up to the pelvic wall |
|
III |
The carcinoma involves the lower third of the vagina and/or extends to the pelvic wall and/or causes hydronephrosis or non-functioning kidney and/or involves pelvic and/or paraaortic lymph nodes |
|
IIIA |
Tumor involving the lower third of the vagina but no extension to the pelvic wall |
|
IIIB |
Carcinoma involves the lower third of the vagina, with no extension to the pelvic wall |
|
IIIC |
Involvement of pelvic and/or paraaortic lymph nodes (including micrometastases), irrespective of tumor size and extent (with r and p notations). |
|
IIIC1 |
Pelvic lymph node metastasis only |
|
IIIC2 |
Paraaortic lymph node metastasis only |
|
IV |
The carcinoma has extended beyond the true pelvis or has involved (biopsy-proven) the mucosa of the bladder or rectum. A bullous edema, as such, does not permit a case to be allotted to stage IV |
|
IVA |
Spread of the growth to adjacent organs |
|
IVB |
Spread to distant organs |