Gută: Factori de risc, diagnostic și tratament
Guta poate fi extrem de dureroasă și incapacitantă, dar este extrem de ușor de tratat la aproape toți pacienții. Este important să o identificăm și să o tratăm din timp pentru a evita durerea și complicațiile. Guta este o problemă majoră la nivelul piciorului, dar poate implica și multe alte articulații.
- Introducere
- Cine face gută și de ce?
- Ce articulații sunt implicate în artrita gutoasă și de ce este cea mai frecventă la nivelul piciorului?
- Cum arată și cum se simte un atac de gută? Cum ar arăta un picior sau un deget de la picior cu gută?
- Cum se diagnostichează guta?
- Cum poate fi tratat un atac de gută?
- Cum poate fi prevenit un atac de gută?
- Când se ia în considerare intervenția chirurgicală pentru gută?
- Care sunt viitoarele tratamente posibile ale gutei?
- Rezumat
- Dezvăluiri
- Mai multe informații
Introducere
Guta este o boală străveche asociată cu depozite de acid uric, în special în articulații și rinichi.
Egiptenii au identificat durerea locală a piciorului, la nivelul degetului mare, ca fiind o boală specifică în 2640 î.Hr. Ea a fost descrisă de Hipocrate, care a remarcat raportul ridicat dintre bărbați și femei și asocierea sa cu alcoolul. Dr. Thomas Sydenham (1624-1689) a descris bulgării de acid uric (numiți tofi) care pot fi observați în gută, pe baza suferinței sale personale. Cu toate acestea, până la începutul secolului al XIX-lea, guta nu a fost bine separată de alte tipuri inflamatorii de artrită. Abia în secolul al XX-lea au fost clarificate căile de producere a acidului uric în organism, iar capacitatea cristalelor de acid uric de a produce inflamații articulare a fost dovedită.
Guta poate fi extrem de dureroasă și incapacitantă, dar este extrem de tratabilă la aproape toți pacienții. Este cel mai frecventă la nivelul degetului mare de la picior și este, de asemenea, frecventă la nivelul piciorului mijlociu, gleznei și genunchiului. (A se vedea punctul 3 de mai jos pentru mai multe detalii despre modul în care guta implică aceste și alte articulații.)
Este important să o identificăm și să o tratăm din timp pentru a evita durerea și complicațiile. Femeile nu sunt scutite de riscul de gută și încep să „ajungă din urmă” bărbații după ce ajung la menopauză.
Chiar dacă alcoolul poate provoca atacuri de gută, genetica este mult mai importantă decât alcoolul în definirea celor care fac gută, iar mulți dintre cei care nu beau niciodată alcool suferă de gută. De fapt, se crede că familiile regale franceze care au suferit de gută au dezvoltat această afecțiune mai mult din cauza otrăvirii cu plumb din butoaiele folosite pentru vinul lor decât din cauza vinului în sine, deoarece plumbul lezează rinichii și le afectează capacitatea de a elimina acidul uric din sistem. Această situație a fost imitată în vremuri mai recente, când băutorii de „whisky moonshine”, fabricat adesea în calorifere care conțineau plumb, au dezvoltat o gută asociată cu otrăvirea cu plumb („gută Saturnine”). Excesul de greutate corporală a fost, de asemenea, asociat cu guta. Burghezul prosper și supraponderal cu gută este o imagine europeană clasică a secolului al XIX-lea, dar, în realitate, guta îi afectează pe cei din toate clasele economice.
Guta este o boală comună. S-a estimat că ar putea exista până la cinci milioane de bolnavi de gută în Statele Unite. Chiar și estimări mai conservatoare plasează acest număr la mai mult de două milioane (estimare Mayo Clinic). Studii de populație, atât de la Clinica Mayo, cât și din Taiwan, au arătat creșteri semnificative ale prevalenței gutei în ultima vreme, comparativ cu începutul anilor 1990.
Prevalența gutei a crescut atât la persoanele în vârstă, cât și la cele tinere. Creșterea la persoanele mai tinere nu este explicată, dar creșterea la persoanele mai în vârstă, cel puțin în parte, este legată de creșterea duratei de viață, de creșterea greutății (obezitatea este asociată cu guta) și de utilizarea crescută a diureticelor. Diureticele sunt folosite în mod obișnuit pentru hipertensiune, de exemplu, iar acestea ridică nivelul de acid uric din sânge și pot crește riscul de gută.
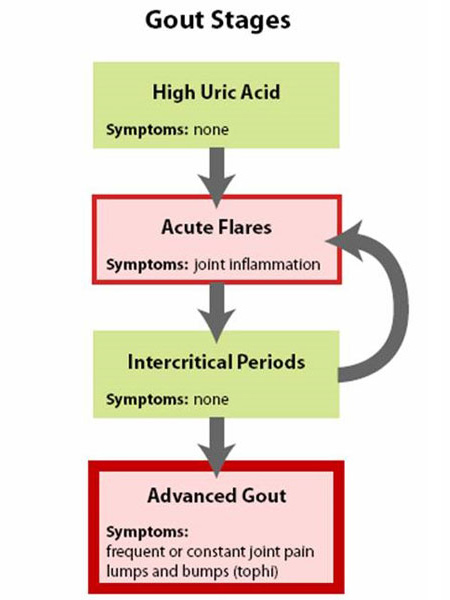
Figura 1: Etapele gutei
Figura 2A și B: Degetul de la picior normal (A) și degetul de la picior cu tofus gutoasă (B)
Guta este cel mai bine înțeleasă văzând-o ca având patru etape (Figura 1: Etapele gutei).
- Prima fază este cea a acidului uric ridicat fără gută sau calcul renal, o fază care nu are simptome și care, în general, nu este tratată.
- A doua fază este „atacul acut” – cu durere și inflamație.
- A treia fază este „timpul dintre atacuri”, când o persoană se simte normală, dar prezintă risc de recurență.
- Faza finală este „artrita gutoasă cronică”, în care există „bulgări” de acid uric, sau tofi (Figura 2a și 2b: Ilustrarea articulației normale a degetului de la picior și a tofilor gutoși), atacuri frecvente de gută acută și, adesea, un grad de durere chiar și între atacuri (Figura 3: evoluția gutei).
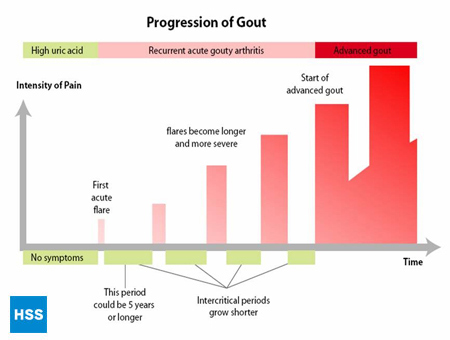
Figura 3: Progresia gutei
(Înapoi la începutul articolului)
Cine face gută și de ce?
Guta este în mod clar asociată cu o acumulare de acid uric. Acidul uric este un produs ca parte a metabolismului organismului al purinelor, care sunt produse pe măsură ce organismul descompune oricare dintre numeroasele substanțe care conțin purine, inclusiv acizii nucleici din dieta noastră sau din descompunerea propriilor noastre celule.
Figura 4, în partea stângă, arată o cale simplificată de la purine la acid uric, iar în partea dreaptă arată modul în care acționează medicamentele pentru gută, care este discutat în continuare în secțiunile 5 și 6 de mai jos (Figura 4: Calea de la purine la acidul uric). În funcție de laborator, valorile normale pentru acidul uric variază între 3,6 mg/dL și 8,3 mg/dL. Cu cât nivelul de acid uric din sânge este mai ridicat, cu atât crește riscul de depuneri de acid uric în articulații și de crize gutice ulterioare.
La mamiferele, altele decât omul și maimuțele mari, enzima uricază descompune acidul uric în alantoină, mai solubilă, care poate fi excretată mai ușor în urină. Oamenii, lipsiți de această enzimă, prezintă niveluri mai ridicate de acid uric și sunt astfel supuși gutei.
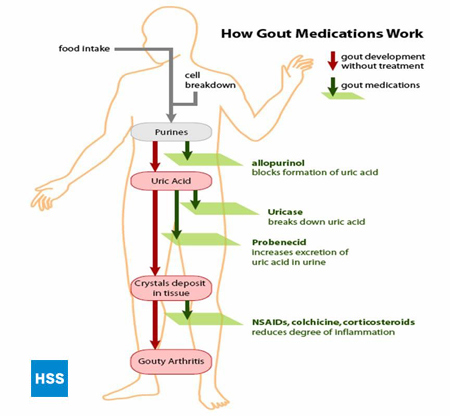
Figura 4: Calea de la purine la acidul uric
Guta se poate dezvolta la o persoană fie pentru că produce prea mult acid uric, fie pentru că nu reușește să elimine o cantitate suficientă din acesta în urină (sau ambele). Cea mai frecventă cauză a gutei (aproximativ 90% din cazuri) este incapacitatea de a excreta suficient acid uric în urină. Această incapacitate poate apărea din mai multe motive. Cel mai frecvent este un defect genetic al unor substanțe denumite transportatori de anioni organici din rinichi, care duce la o reabsorbție excesivă de acid uric din rinichi – și, prin urmare, la prea mult acid uric în sânge. Cu toate acestea, un defect de excreție a acidului uric poate apărea și din cauza medicamentelor, cum ar fi diureticele, aspirina în doze mici sau alcoolul. Excreția defectuoasă a acidului uric apare, de asemenea, atunci când rinichii funcționează deficitar.
Aproximativ 10% din cazurile de gută se datorează supraproducției de acid uric. Atunci când acidul uric este supraprodus, acesta este ridicat nu numai în sânge, ci și în urină, crescând riscul atât al gutei, cât și al calculilor renali. Unele persoane supraproduc acid uric din cauza unui defect genetic la o enzimă din calea de descompunere a purinelor (a se vedea figura 4), care duce la o hiperactivitate a acestei căi. Deoarece celulele conțin ADN, iar ADN-ul conține purine, orice lucru care crește descompunerea celulelor din organism poate duce la mai mult acid uric și gută. De exemplu, dacă un pacient primește chimioterapie pentru o tumoră, pe măsură ce tratamentul ucide celulele tumorale, se poate dezvolta un atac de gută sau pietre la rinichi ca urmare a descompunerii purinelor din acele celule.
Alimentele pot duce, de asemenea, la supraproducția de acid uric, cum ar fi cărnurile și sosurile de carne și berea, care conțin niveluri ridicate de purine.
Bărbații fac gută mai mult decât femeile și la vârste mai tinere; raportul dintre bărbați și femei este de 9:1. Vârsta cea mai frecventă de apariție este între 40 și 60 de ani. Guta este destul de rară la femei până când acestea ajung la menopauză. O teorie este aceea că estrogenul blochează transportorul de schimb de anioni (vezi mai sus) din rinichi, ceea ce face ca mai mult acid uric să fie excretat în urină și, astfel, să scadă nivelul de acid uric din sânge. Guta debutează cel mai frecvent între 40 și 60 de ani, deși poate începe mai devreme de 40 de ani pentru cei care au o predispoziție genetică și poate apărea, de asemenea, pentru prima dată când cineva are 80 de ani.
În unele cazuri, leziunile pot declanșa un atac de gută. O „lovitură la degetul de la picior” poate duce la un atac de gută dacă existau deja destule cristale de acid uric care saturau cartilajul.
Indiferent de mecanismul acidului uric ridicat, evenimentul cheie în gută este mișcarea cristalelor de acid uric în lichidul articular. Mecanismele de apărare ale organismului, inclusiv globulele albe din sânge (neutrofile), înghit cristalele de acid uric, ceea ce duce la o eliberare de substanțe chimice inflamatorii (numite citokine) care provoacă toate semnele de inflamație, inclusiv căldură, roșeață și umflături și durere. Acest ciclu recrutează, de asemenea, mai multe celule albe din sânge în articulație, ceea ce accelerează procesul inflamator.
Când ne gândim la gută, un model util a fost propus de Wortmann.1 Cristalele de acid uric pot fi gândite ca niște chibrituri, care pot sta liniștite sau pot fi aprinse. Cristalele pot fi prezente ani de zile în cartilaj, sau chiar în lichidul articular, fără a provoca inflamație. Apoi, la un moment dat, din cauza creșterii numărului de cristale sau a altui factor incitator, chibriturile sunt „aprinse” și începe inflamația. Această analogie este importantă atât pentru a conceptualiza cristalele de acid uric din articulație, cât și pentru a înțelege diferitele tipuri de tratament al gutei (a se vedea mai jos), dintre care unele atacă inflamația (toarnă apă pe chibriturile aprinse), iar altele elimină cristalele de acid uric (îndepărtează chibriturile).
(Înapoi la începutul articolului)
Ce articulații sunt implicate în artrita gutoasă și de ce este cel mai frecventă în picior?
Ca în cazul tuturor celorlalte tipuri de artrită cunoscute, guta are anumite articulații pe care tinde să le atace, iar piciorul este cea mai frecventă localizare a gutei. Guta favorizează în mod special articulația chiulasei, cunoscută sub numele de articulația metatarso-falangiană 1, care este prima articulație implicată la 75% dintre pacienți și este în cele din urmă implicată la peste 90% dintre cei cu această afecțiune. (Figura 5: Localizarea atacurilor de gută). Se crede că această articulație este implicată în mod special în cazul gutei deoarece este articulația care primește cele mai mari kilograme pe centimetru pătrat de presiune atunci când se merge sau se aleargă. Glezna, mijlocul piciorului și genunchiul sunt, de asemenea, locații comune pentru gută, precum și bursa care acoperă cotul. Într-un stadiu tardiv al gutei, dacă nu este tratată, pot fi implicate mai multe articulații, inclusiv degetele și încheieturile mâinilor. Articulația umărului este foarte rar afectată de gută, iar șoldul practic niciodată.
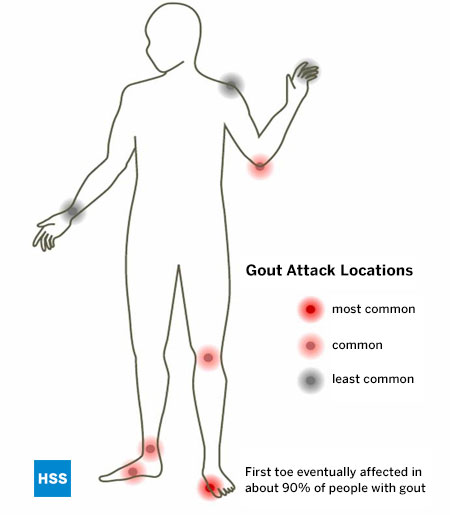
Figura 5: Localizarea atacurilor de gută
Cum arată și cum se simte un atac de gută? Cum ar arăta un picior sau un deget de la picior cu gută?
Când apare guta, articulația tinde să fie extrem de dureroasă și este caldă, roșie și umflată (Figura 6: Deget de la picior cu atac acut de gută). Inflamația care face parte dintr-un atac de gută este sistemică, astfel încât febra și frisoanele, oboseala și starea de rău nu fac parte, în mod neobișnuit, din tabloul unui atac de gută.
![]()
Figura 6: Deget de la picior cu atac acut de Gută
Accesele de Gută pot apărea în articulații care arată normal sau în articulații care au depozite ușor vizibile de acid uric. Aceste depozite se numesc tofi (vezi figurile: 7a și 7b: Topi pe picior și deasupra tendonului lui Ahile, Figura 8: Topi pe cot, Figura 9: Topi pe mâini și Figura 10: Topi mare pe deget) și pot fi în numeroase locații, dar mai ales pe picioare și pe coate. În figura 9, degetul mic al mâinii drepte este bandajat, deoarece tocmai a fost îndepărtat lichidul de pe el, care a demonstrat nenumărate cristale de acid uric.
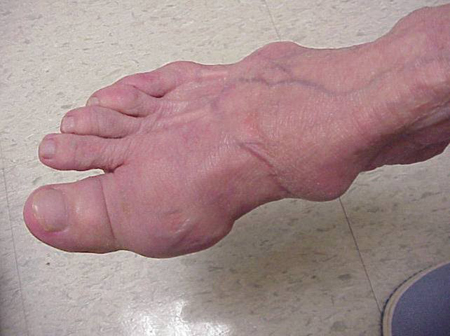
Figura 7a: Tofii pe picior
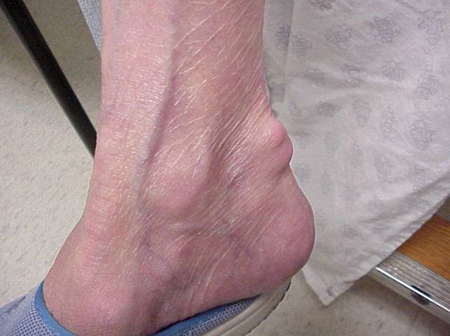
Figura 7b: Tophus peste tendonul lui Ahile
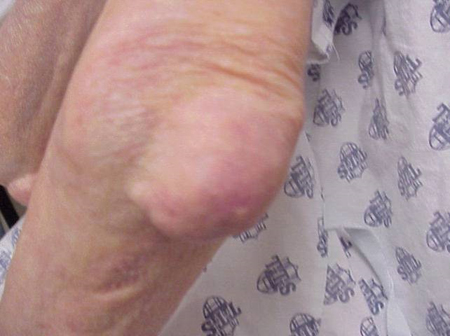
Figura 8: Tophus pe cot
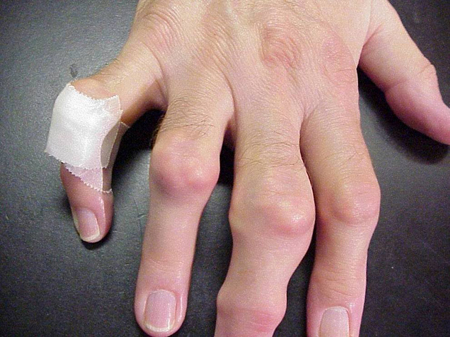
Figura 9: Tophi pe mâini
Figura 10: Topusul mare al degetului
În timp ce unele crize de gută se vor rezolva rapid de la sine, majoritatea vor continua timp de o săptămână, câteva săptămâni sau chiar mai mult dacă nu sunt tratate. Deoarece atacurile de gută sunt de obicei destul de dureroase și deseori îngreunează mersul, cei mai mulți bolnavi de gută vor solicita un tratament specific pentru afecțiunea lor dureroasă.
(Înapoi la începutul articolului)
Cum se diagnostichează guta?
Din moment ce tratamentul pentru gută durează toată viața, este foarte important să se pună un diagnostic definitiv. Într-un caz clar, un medic primar poate pune diagnosticul de gută cu un nivel ridicat de încredere, dar adesea există două sau mai multe cauze posibile pentru un deget de la picior inflamat sau o altă articulație care prezintă unele dintre caracteristicile gutei.
În mod normal, diagnosticul se pune prin identificarea cristalelor de acid uric în lichidul articular sau într-o masă de acid uric (tofos). Acestea pot fi observate punând o picătură de lichid pe o lamă și examinând-o cu ajutorul unui microscop polarizant, care profită de modul în care cristalele de acid uric curbează lumina. Un non-reumatolog, atunci când este posibil, poate îndepărta lichidul din articulație prin aspirarea acestuia cu un ac mic și îl poate trimite la un laborator pentru analiză. Este probabil ca un reumatolog să aibă la cabinetul său un accesoriu polarizant pe microscop. Cristalele de gută au o formă asemănătoare unui ac și sunt fie galbene, fie albastre, în funcție de modul în care sunt dispuse pe lamă (a se vedea Figura 11: Cristale de acid uric sub microscopie cu lumină polarizantă).
![]()
Figura 11: Cristale de acid uric sub microscopie cu lumină polarizantă
Există multe circumstanțe în care, oricât de ideal ar fi, nu este disponibil niciun lichid sau altă probă pentru a fi examinată, dar trebuie pus un diagnostic de gută. A fost stabilit un set de criterii pentru a ajuta la stabilirea diagnosticului de gută în acest context (a se vedea Tabelul 1- Diagnosticul de gută atunci când nu este posibilă identificarea cristalelor).2
Aceste criterii profită de caracteristicile gutei care o separă de alte tipuri de artrită inflamatorie, cum ar fi artrita reumatoidă. De exemplu, inflamația gutei tinde să atingă un maxim în 24 de ore, în timp ce alte tipuri de artrită tind să evolueze mai lent. De asemenea, prezența roșeață deasupra unei articulații, implicarea articulației „chiulasei” și un nivel ridicat al acidului uric în sânge sunt toate caracteristici care fac guta mai probabilă. Diagnosticul de gută se pune în prezența a 6 din cele 10 criterii enumerate în tabelul 1.
Tabel 1: Diagnosticarea gutei atunci când nu este posibilă identificarea cristalelor
În mod ideal, vor fi prezente 6 din cele 10 caracteristici din următoarele:
- Inflamația atinge un maxim în decurs de o zi (accelerarea rapidă a inflamației).
- Având un istoric de episod similar de inflamație
- Atac de artrită într-o singură articulație.
- Roșeață pe o articulație implicată (guta este foarte inflamatorie)
- Aplicarea bazei degetului mare de la o parte (cel mai frecvent loc pentru gută)
- Aplicarea articulațiilor de la mijlocul piciorului
- Elevarea acidului uric la analizele de sânge
- Constatări radiografice ale umflăturii articulațiilor care nu este simetrică
- Lichidul articular este testat pentru infecție și este negativ.
- Radiografia prezintă modificări caracteristice gutei, inclusiv chisturi în os și eroziuni.
Când se pune diagnosticul de gută, individul trebuie evaluat pentru complicațiile gutei:
- Este necesară căutarea colecțiilor de acid uric (tofi), care pot fi în numeroase locații (vezi figurile 7-10).
- Întrebarea trebuie făcută cu privire la un istoric de pietre la rinichi, deoarece un pacient cu gută și pietre la rinichi va necesita probabil o scădere mai rapidă și mai agresivă a acidului uric (a se vedea mai jos) decât unul fără pietre, pentru a încerca să prevină formarea de pietre recurente.
- Într-o gamă largă de studii s-a demonstrat că un pacient cu gută prezintă un risc mai mare de boală coronariană și ar trebui să aibă o evaluare adecvată riscului coronarian (de exemplu, teste de laborator pentru nivelul colesterolului și al trigliceridelor).3
Este important ca leziunile osoase cauzate de gută să fie diagnosticate, deoarece leziunile documentate reprezintă o indicație clară pentru un tratament pe termen lung (a se vedea mai jos). Odată ce daunele au început, este important să se reducă nivelul total al acidului uric din organism, ceea ce, prin echilibrare, face ca acidul uric să iasă din articulații. Acest lucru se datorează faptului că nivelurile de acid uric din sânge și din articulații ating un anumit nivel, numit „stare de echilibru”, la un anumit nivel de acid uric din sânge. Dacă nivelul din sânge este redus, atunci nivelul de acid uric din articulații va scădea și el treptat. Acest lucru duce la diminuarea sau încetarea completă a atacurilor de gută în timp și la reabsorbția și micșorarea sau dispariția completă a toficilor.
Pot fi adoptate diferite abordări pentru a reduce acidul uric total al organismului. Producția de acid uric poate fi diminuată în organism (de exemplu, prin alopurinol, a se vedea mai jos) sau excreția de acid uric poate fi crescută (de exemplu, prin probenecid, a se vedea mai jos). Cristalele pot fi, de asemenea, descompuse în organism (a se vedea 7a de mai jos, referitor la Rasburicază, și 7b de mai jos, referitor la uricaza pegilată), dar utilizarea acestui mecanism este încă în curs de studiu în acest moment. Acest lucru poate ajuta la prevenirea unor daune suplimentare.
Razele X sunt tehnica standard de imagistică pentru gută (vezi figurile 12-17: Figura 12: Gută la baza primului deget de la picior; Figura 13: Gută la articulațiile distale ale degetelor; Figura 14: Modificare gutoasă și calcificare a țesuturilor moi în jurul bazei primului deget de la picior; Figura 15: Distrugere gutoasă la nivelul articulațiilor multiple ale degetelor; Figura 16: Erodare gutoasă la nivelul ulnei proximale la cot; Figura 17: Erodare gutoasă la nivelul coatei: Tophus mare văzut ca o masă de țesut moale la nivelul cotului), dar în cazuri speciale, cum ar fi atunci când guta trebuie să fie separată de infecție sau tumoare, va fi utilă imagistica prin rezonanță magnetică (RMN) (Figura 18: RMN al genunchiului care arată o masă de țesut moale gutoasă și o eroziune a rotulei) sau ecografia (Figura 19: Studiu Power Doppler care arată o inflamație gutoasă la baza primului deget de la picior).
![]()
Figura 12: Figura 12: Radiografie a gutei la baza primului deget de la picior: Gout of the Base of the 1st Toe
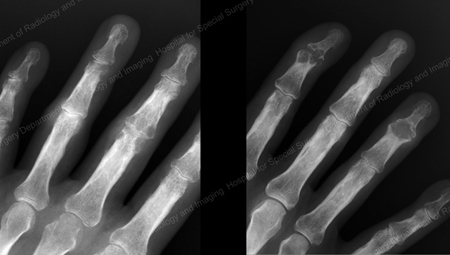
Figure 13: Gout of the Distal Finger Joints
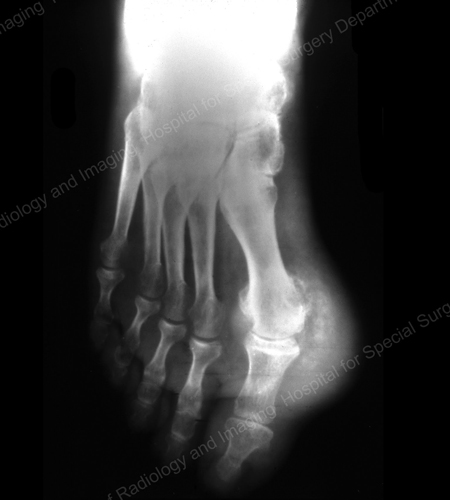
Figure 14: Gouty Change and Soft Tissue Calcification about the Base of the 1st Toe
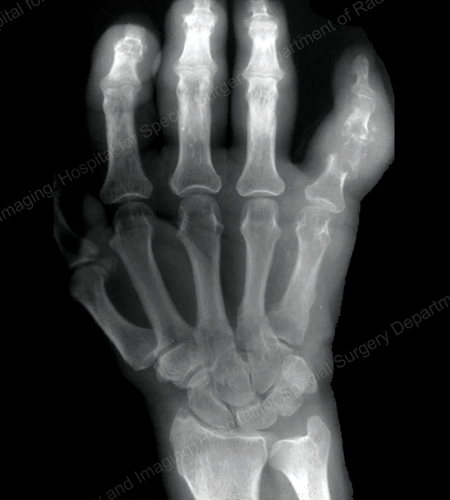
Figure 15: Gouty Destruction at Multiple Finger Joints
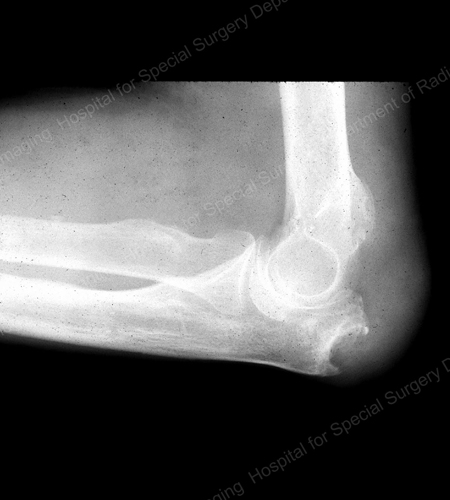
Figure 16: Gouty Erosion at the Proximal Ulna at the Elbow
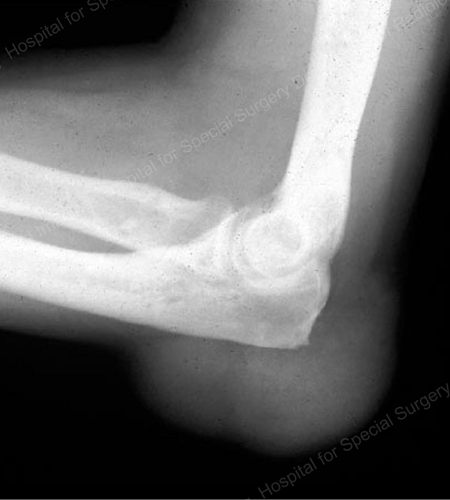
Figure 17: Tophus mare văzut ca o masă de țesut moale la cot
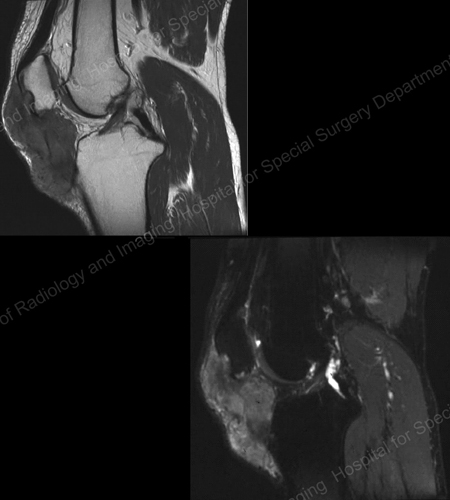
Figura 18: RMN al genunchiului care arată o masă gutoasă de țesut moale și eroziune a rotulei
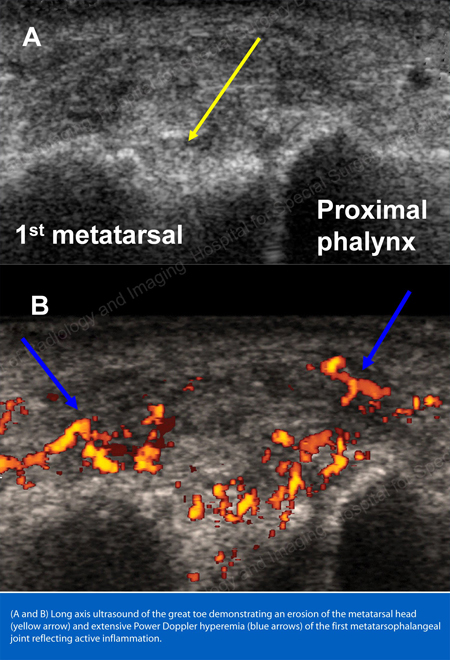
Figura 19: Studiu Power Doppler care arată o inflamație gutoasă la baza primului deget de la picior
Articulațiile roșii și fierbinți, împreună cu accelerarea rapidă a durerii articulare, sugerează cu tărie guta, iar identificarea tofilor, dacă sunt prezenți (a se vedea figurile 7-10) ajută în continuare.
Ar trebui făcut un efort special pentru a distinge guta de celelalte tipuri de artrită induse de cristal. De exemplu, pseudoguta, cauzată de un alt tip de cristal (pirofosfat de calciu), provoacă același tip de articulație fierbinte și roșie și aceeași accelerare rapidă a durerii ca și guta. Pseudoguta poate fi distinsă prin observarea la radiografie a depozitelor de calciu în interiorul articulațiilor, care se depune într-un mod diferit față de gută. Când se examinează lichidul dintr-o articulație inflamată în pseudoguta, se poate vedea cristalul specific cauzal.
Un al treilea tip de artrită indusă de cristale, boala cu depunere de hidroxiapatită, are un tip de cristal care are nevoie de studii speciale (un astfel de studiu este microscopia electronică) pentru identificare. Prezența acestor alte tipuri de inflamații legate de cristale subliniază și mai mult valoarea identificării cristalelor de acid uric ca fiind cauza artritei unui anumit pacient ori de câte ori este posibil, pentru a se asigura că este tratată afecțiunea corectă.
(Înapoi la începutul articolului)
Cum poate fi tratat un atac de gută?
Managementul unui atac acut de gută este foarte diferit de prevenirea atacurilor ulterioare. A se vedea Figura 4 pentru abordarea generală a tratamentului și prevenirii gutei.
Tratamentele utilizate pentru prevenție, cum ar fi alopurinolul (a se vedea mai jos), pot, de fapt, înrăutăți lucrurile dacă sunt administrate în timpul unui atac și, prin urmare, trebuie reținute până când atacul s-a rezolvat timp de mai multe săptămâni.
Există o serie de măsuri care pot ajuta la rezolvarea unui atac de gută. A se vedea Tabelul 2 pentru un rezumat al strategiilor de tratament pentru guta acută. Un principiu este că tratamentul pentru un atac de gută trebuie instituit rapid, deoarece un tratament rapid poate fi adesea recompensat cu o ameliorare rapidă.
Dacă se permite ca un atac de gută să dureze mai mult de o zi sau două înainte de începerea tratamentului, răspunsul la tratament poate fi mult mai lent.
Tabel 2: Medicamente pentru tratarea atacurilor acute de gută
- Medicamente antiinflamatoare nesteroidiene (AINS) sau inhibitori COX-2
Exemple de AINS: Naproxen 500 mg de două ori pe zi, indometacin 25 mg de trei ori pe zi. Exemple de inhibitor COX-2: Celecoxib 200mg de două ori pe zi. Reacții adverse posibile: Creșterea tensiunii arteriale, umflarea gleznelor, dureri de stomac, ulcer (utilizarea pe termen lung poate avea un risc crescut de atac de cord sau accident vascular cerebral, dar utilizarea pentru gută este în general pe termen foarte scurt). A se utiliza cu prudență în cazul problemelor renale sau hepatice.- Corticosteroizi antiinflamatori
Exemple de corticosteroizi antiinflamatori: Prednison 40 mg în prima zi, 30 mg în a doua zi, 20 mg în a treia zi, 10 mg în a patra zi. Posibile efecte secundare: Ridicarea tensiunii arteriale, creșterea glicemiei, modificări ale dispoziției. Utilizarea pe termen scurt, ca în cazul gutei, în general mult mai bine tolerată decât utilizarea pe termen lung. Folosiți cu prudență dacă sunteți diabetic.- Colchicina
În trecut, doze mari de colchicină au fost folosite pentru atacurile de gută, dar aceasta tindea să provoace diaree la un număr mare de pacienți. S-a demonstrat că dozele mai mici de colchicină sunt la fel de eficiente ca și dozele mari pentru un atac de gută și mult mai bine tolerate. Presupunând că nu există alte probleme medicale care să necesite o doză ajustată, pentru un atac de gută, un pacient ar trebui să primească două comprimate de colchicină, de 0,6 mg fiecare, cât mai curând posibil după ce începe un atac de gută. Apoi ar primi încă un comprimat o oră mai târziu. Doza de colchicină trebuie ajustată la pacienții cu funcție renală semnificativ diminuată. Colchicina are interacțiuni cu anumite alte medicamente, mai ales cu claritromicina (Biaxin®).- Injecții locale cu steroizi
Exemplu de injecții cu steroizi: doze diferite utilizate în funcție de mărimea articulației implicate și multiple preparate disponibile. Posibile efecte secundare: În 1-2% din cazuri, poate apărea o reacție locală la injecție, iar articulația se poate înrăutăți temporar a doua zi, necesitând aplicarea de gheață. La diabetici, o singură injecție locală poate crește temporar glicemia.
a) Măsuri fizice în tratarea unui atac acut de gută: Este important să vă ridicați de pe picior dacă atacul de gută este la nivelul extremității inferioare. Încercarea de a ignora atacul poate duce la o durată mai îndelungată. S-a demonstrat că gheața locală este de ajutor (nu mai mult de 10 minute la un moment dat, pentru a evita deteriorarea pielii). Supraînălțarea piciorului este utilă pentru unii.
b) Medicamente pentru guta acută:
- Agenții antiinflamatori nesteroidieni și inhibitorii COX-2 sunt pilonul principal al terapiei atacurilor acute de gută la pacienții care nu au contraindicații la aceștia. Aceste medicamente includ agenți cum ar fi naproxenul (Naprosyn®), ibuprofenul (Motrin®), celecoxibul (Celebrex®), indometacinul (Indocin®) și multe altele. Acești agenți diminuează în mod fiabil inflamația și durerea cauzate de gută. Cu toate acestea, pacienții cu ulcer, hipertensiune arterială, boli coronariene și retenție de lichide trebuie să fie atenți cu acești agenți, chiar și pentru cure scurte (de obicei 3-7 zile) necesare pentru a rezolva un atac de gută. Dozele de agenți antiinflamatori nesteroidieni necesare pentru a rezolva un atac de gută sunt mai mari, deoarece este nevoie de un efect antiinflamator complet. A se vedea exemple de doze în tabelul 2. Nivelurile de dozare fără prescripție medicală, de exemplu, ibuprofen la 200 mg, două tablete de trei ori pe zi, sunt adesea insuficiente.
- Corticosteroizii, cum ar fi prednisonul și metilprednisolonul (Medrol®), sunt agenți antiinflamatori care sunt destul de eficienți împotriva atacurilor de gută. Steroizii antiinflamatori sunt foarte diferiți în ceea ce privește acțiunea și efectele secundare în comparație cu steroizii cu hormoni masculini. Steroizii antiinflamatori au riscuri pe termen lung, cum ar fi subțierea oaselor și infecțiile, dar riscul lor pentru terapia pe termen scurt (de exemplu, 3-7 zile) este relativ scăzut. Acești agenți pot crește tensiunea arterială și glicemia, astfel încât pot reprezenta o problemă pentru cei cu hipertensiune arterială necontrolată sau diabet zaharat necontrolat.
- Colchicina (Colcrys®) are un rol atât în prevenirea, cât și în tratamentul atacurilor de gută (a se vedea mai jos pentru o discuție despre rolul său în prevenire). A se vedea detalii despre colchicină pentru atacurile de gută în Tabelul 2. O caracteristică atractivă a colchicinei este cât de specifică este. De exemplu, poate rezolva un atac de gută, dar nu ajută la o acutizare a artritei reumatoide. Dacă nivelul de colchicină se acumulează prea mult, așa cum s-ar putea întâmpla dacă o doză obișnuită este administrată unui pacient cu o boală renală severă, poate apărea toxicitate, cum ar fi suprimarea producției de celule sanguine. În trecut, colchicina a fost utilizată și pe cale intravenoasă, pe lângă utilizarea sa orală. Utilizarea intravenoasă poate fi foarte eficientă și nu provoacă diaree pe această cale, dar acest agent trebuie administrat cu mare atenție, deoarece o eroare de dozare poate opri producția de celule sanguine de către măduva osoasă și poate fi potențial fatală. Din acest motiv, colchicina intravenoasă este foarte rar folosită în prezent. Pacienții întreabă adesea de ce colchicina, care a fost disponibilă sub formă nemarcată timp de mulți ani, este acum un medicament de marcă (Colcrys®). Acesta este rezultatul efortului FDA de a revizui și standardiza producția de medicamente care există de mult timp și care nu au fost revizuite anterior de FDA. Colchicina este unul dintre puținele medicamente pentru care s-au făcut studii noi (de exemplu, de interacțiuni medicamentoase și reevaluarea dozelor) în cazul în care FDA a acordat statutul de marcă unui producător, în ciuda faptului că forma fără marcă a fost disponibilă de mult timp.
- Injectarea locală a preparatelor cristaline de corticosteroizi poate fi o opțiune excelentă dacă o persoană are un atac de gută la o singură articulație. Formulele injectate includ acetat de metilprednisolon (Depo-Medrol®), triamcinolon (Aristospan®) și betametazonă (Celestone®). Dintre aceste preparate, betametazona durează cel mai puțin timp în articulație dintre aceste preparate, dar guta tinde să se autolimiteze în câteva săptămâni, în orice caz, astfel încât această opțiune poate fi destul de reușită. Avantajul betametazonei este o probabilitate redusă de agravare temporară a crizelor în ziua următoare injecției, care este cea mai frecventă reacție adversă la injecțiile locale cu steroizi. Injecția locală prezintă, de asemenea, un risc foarte mic de a introduce o infecție în articulație, dar are avantajul că, în cazul în care guta nu a fost încă diagnosticată definitiv, se poate obține o mostră de lichid prin același ac și se poate analiza prezența cristalelor de acid uric.
(Înapoi la începutul articolului)
Cum poate fi prevenit un atac de gută?
Rolul dietei în prevenirea gutei: Deoarece alimentele pot declanșa în mod direct atacurile de gută, este clar că pacienții cu gută ar trebui să primească consiliere cu privire la cele care sunt mai susceptibile de a induce atacuri. Controlul dietei poate fi suficient la un pacient cu acid uric ușor ridicat, de exemplu, 7,0 mg/dL (menționând că orice nivel al acidului uric peste 6,0 este considerat ridicat pentru un pacient cu gută, chiar dacă se află în ceea ce laboratorul numește „intervalul normal”.)
Pentru cei cu un nivel mai ridicat, de exemplu, de 10.0 mg/dL, dieta singură nu va preveni, de obicei, guta. Pentru aceasta din urmă, chiar și o dietă foarte strictă reduce acidul uric din sânge doar cu aproximativ 1 mg/dL – nu este suficient, în general, pentru a împiedica precipitarea acidului uric în articulații. Pragul la care pacienții cu gută par să își reducă dramatic numărul de crize este atunci când nivelul acidului uric este dus sub 6,0 mg/dL.4
Cu rezervele de mai sus, atenția acordată dietei la pacienții cu gută este utilă, și mai ales atunci când se începe pentru prima dată medicația pentru scăderea acidului uric (care, în mod paradoxal, poate declanșa inițial crizele de gută). Există câteva principii de bază ale dietei în cazul gutei, care au rezistat la o varietate de studii: limitarea cărnii roșii și a sosurilor din carne, limitarea crustaceelor și limitarea alcoolului, în special a berii.5,6 Carnea roșie și crustaceele (de exemplu, scoici, creveți și midii) ar trebui, în mod ideal, să fie consumate mai rar, în porții mai mici (de exemplu, 3 oz). Toate tipurile de alcool fac ca mai mult acid uric să fie reabsorbit de rinichi, crescând nivelul de acid uric din sânge, dar berea are propriul nivel ridicat de purine și astfel contribuie la creșterea acidului uric din sânge în două moduri diferite. Proteinele vegetale sunt descompuse în purină, dar nu par să fie un factor care să contribuie semnificativ la apariția gutei. Produsele lactate cu conținut scăzut de grăsime, în ciuda faptului că proteinele ușoare sunt descompuse în purină, de asemenea, nu par să contribuie la riscul de gută (și pot fi chiar protectoare).5 Anumiți carbohidrați, cum ar fi fulgii de ovăz, germenii de grâu și tărâțele, au un conținut moderat de purină, dar nu s-au dovedit a fi factori de risc semnificativ pentru gută. Pentru cei interesați să obțină scăderea maximă a acidului uric prin mijloace dietetice, două cărți de bucate „Gout Haters Cookbooks” sunt enumerate în secțiunea „Cărți despre Gută” de mai jos. și toate cele patru cărți de bucate ale acestora pot fi achiziționate online.
b) Rolul activității fizice în prevenirea gutei: Alături de dietă, activitatea fizică poate ajuta la pierderea în greutate, iar guta a fost asociată cu supraponderabilitatea. 7 la pacienții cu gută bine stabilită, mai ales dacă radiografiile au demonstrat leziuni articulare la nivelul piciorului, un program de exerciții fizice cu impact redus este rezonabil. Un program de exerciții fizice combinat cu o dietă în gută poate reduce riscul de apariție a atacurilor.7 Dacă un atac pare să apară la nivelul membrelor inferioare, pacienții sunt bine sfătuiți să încerce să se ridice din picioare, deoarece impactul pare să agraveze atacurile de gută. Indicii privind apariția unui atac de gută includ umflături locale, căldură, roșeață și sensibilitate la nivelul unei articulații, în special la nivelul piciorului, gleznei sau genunchiului. Unii pacienți au febră și frisoane ca prim avertisment că se apropie un atac de gută.
c) Rolul medicației în prevenirea gutei: (a se vedea tabelul 3 pentru un rezumat al medicamentelor pentru prevenirea atacurilor de gută.)
Tabel 3: Medicamente pentru prevenirea atacurilor de gută
- Allopurinol și febuxostat: pentru scăderea producției de acid uric
- Probenecid și lesinurad: pentru a crește excreția de acid uric
- Pegloticase: pentru a crește descompunerea acidului uric
- Colchicină: pentru a diminua capacitatea cristalelor de acid uric de a provoca inflamații.
1. Medicamentele standard în prevenirea atacurilor de gută:
i. Colchicina (Colcrys®): folosind analogia „chibriturilor” discutată mai sus1, utilizarea colchicinei poate fi văzută ca o „amortizare” a „chibriturilor” acidului uric. Colchicina nu scade stocul de acid uric din organism, dar diminuează intensitatea reacției inflamatorii a organismului la aceste cristale. Studii recente au arătat că cel puțin unul dintre mecanismele de acțiune ale colchicinei este acela de a acționa pentru a preveni o cascadă de reacții care duc la producerea de interleukină 1-beta, care este o proteină inflamatorie (citokină), importantă în inflamația gutei.8
Când este utilizată sub formă de una sau două tablete pe zi (0,6 mg fiecare), majoritatea persoanelor tolerează bine acest medicament, iar această doză poate ajuta la prevenirea atacurilor de gută. Unii medici ar începe colchicina după un atac de gută foarte sever sau două atacuri de gută moderat severe, iar dincolo de acestea, folosesc alopurinol. Dacă un pacient are două atacuri de gută în aceleași 12 luni, se recomandă, în general, ca acesta să fie tratat cu un medicament pentru scăderea acidului uric, lucru pe care colchicina nu îl realizează. A se vedea mai jos pentru discuții despre agenții care scad acidul uric, alopurinol și probenecid. Există un efect rar asupra nervilor și mușchilor în cazul utilizării pe termen lung a colchicinei, iar un test de sânge de la nivelul mușchilor (CPK) este monitorizat la intervale de aproximativ șase luni la pacienții care iau colchicină în mod regulat. De asemenea, colchicina are un rol important atunci când pacienții încep un tratament cu alopurinol (a se vedea mai jos) pentru a preveni creșterea atacurilor de gută care pot apărea atunci când se începe administrarea de alopurinol. Colchicina, în acest caz, este adesea retrasă la aproximativ șase luni, presupunând că nu au apărut atacuri de gută.
ii. Allopurinol: Acest agent este în prezent cel mai frecvent utilizat medicament pentru prevenirea gutei. Allopurinolul blochează enzima xantină oxidază, care blochează descompunerea purinelor, scăzând astfel cantitatea totală de acid uric din organism. Allopurinolul este eficient în prevenirea gutei, indiferent care a fost mecanismul care a dus la creșterea acidului uric. Fie că o persoană produce prea mult acid uric, fie că are dificultăți în excreția acestuia prin rinichi, scăderea producției de acid uric de către alopurinol duce la același scop: scăderea acidului uric total din organism.
Într-o săptămână de la administrarea unei doze, acidul uric este redus semnificativ de către alopurinol. Cea mai frecventă reacție adversă la alopurinol este o creștere a crizelor de gută la începutul tratamentului. Din acest motiv, inițial este adesea început împreună cu colchicina (vezi mai sus), astfel încât, în timp ce „meciurile „1 sunt îndepărtate lent, cele rămase sunt „amortizate”. Alte reacții adverse la alopurinol includ erupții cutanate, anomalii ale analizelor de sânge hepatice și, ocazional, scăderea numărului de globule albe. Ampicilina, un antibiotic, pare să provoace mai multe erupții cutanate la pacienții care iau deja alopurinol. Un efect secundar rar, dar foarte grav, este sindromul de hipersensibilitate la alopurinol, care poate prezenta o erupție cutanată severă împreună cu anomalii grave ale ficatului și ale celulelor sanguine. S-a raportat că acest sindrom este mai probabil dacă pacientul are o funcție renală anormală.9 Deși există unele dezbateri semnificative cu privire la acest aspect10, în general se convine că pacienții cu o funcție renală anormală trebuie să înceapă tratamentul cu alopurinol cu doze mici și să le crească, pentru a se asigura că alopurinolul este excretat în mod eficient. Nivelul acidului uric la acești pacienți este urmărit îndeaproape, iar nivelul acidului uric este utilizat ca un ghid pe măsură ce doza de alopurinol este crescută lent. Gravitatea sindromului de hipersensibilitate la alopurinol este un memento că trebuie utilizate criterii specifice pentru a decide ce pacienți trebuie tratați cu alopurinol (vezi Tabelul 4: Motive pentru utilizarea medicamentelor pentru scăderea acidului uric).
Tabelul 4: Motive pentru utilizarea medicamentelor pentru scăderea acidului uric
- Gută cu mai mult de două atacuri pe an, fie din cauza supraproducției de acid uric, fie din cauza dificultăților de excreție a acestuia
- Colecții cronice vizibile de acid uric (tofi)
- Acid uric ridicat în urină (peste 800 mg pe 24 de ore), în special dacă există antecedente de calculi renali
- Eșecul altor opțiuni pentru a controla artrita de gută (de exemplu, eșecul probenecidului)
- Când o persoană primește chimioterapie pentru o leucemie sau un limfom și este de așteptat ca multe celule tumorale să fie ucise (deoarece unul dintre produsele de descompunere a celulelor este purina care se descompune în acid uric)
iii. Febuxostat (Uloric®): acest medicament a fost aprobat de FDA în februarie 2009 pentru tratarea pacienților cu gută prin scăderea nivelului de acid uric. Funcționează în mod similar cu alopurinolul, în sensul că inhibă xantina-oxidaza, o enzimă cheie în calea care produce acid uric, reducând astfel nivelul total al acidului uric din organism.
Ca și în cazul alopurinolului, cel mai frecvent efect secundar al febuxostatului este provocarea unei crize de gută după ce se începe administrarea acestui medicament. Ca și în cazul alopurinolului, este rezonabil, ori de câte ori este posibil, să se adauge un medicament preventiv, cum ar fi colchicina, timp de cel puțin primele șase luni după începerea tratamentului cu febuxostat pentru a ajuta la evitarea erupțiilor de gută. Ulterior, pe măsură ce acidul uric total din organism scade, acest lucru nu va mai fi, în general, necesar.
Un avantaj potențial al febuxostatului este că este destul de diferit din punct de vedere structural de alopurinol și, prin urmare, probabil poate fi utilizat la pacienții care sunt alergici la alopurinol. Doar un număr limitat de pacienți alergici la alopurinol au fost studiați până în prezent, dar medicamentul a fost tolerat la acești pacienți. Un alt avantaj este faptul că excreția sa este gestionată mai mult de ficat decât de rinichi, spre deosebire de alopurinol, iar febuxostatul poate avea astfel un oarecare avantaj la pacienții cu disfuncții renale.
Spre deosebire de alopurinol, care interacționează cu warfarina (Coumadin®), febuxostatul nu a prezentat această interacțiune atunci când a fost studiat. Febuxostat este aprobat de FDA pentru a începe cu 40 mg pe zi, iar dacă acidul uric nu a atins obiectivul (mai puțin de 6,0mg/dl) după două săptămâni de tratament, doza poate fi crescută la 80 mg pe zi. Doza de 80mg de febuxostat a adus mai mulți pacienți la o valoare a acidului uric mai mică de 6mg/dL decât 300mg de alopurinol, doza de alopurinol cea mai frecvent utilizată. Reumatologii ajustează adesea doze de alopurinol mai mari de 300mg atunci când este necesar pentru a atinge obiectivul de acid uric, deși literatura de specialitate privind dozele mai mari de alopurinol este limitată.
Pacienții cu un nivel controlat al acidului uric și care se descurcă bine cu alopurinol ar părea să nu aibă niciun motiv să treacă la acest nou agent, având în vedere costul mai mic al alopurinolului și istoricul de 40 de ani al unui istoric general de siguranță foarte bun (a se vedea discuția despre „alopurinol” de mai sus).
În martie 2018, a fost publicat un studiu privind siguranța cardiacă a alopurinolului versus febuxostat. Acest studiu a analizat 5 000 de pacienți, toți având un anumit istoric de boli cardiovasculare, fie atac de cord, accident vascular cerebral, miniaccident vascular cerebral sau necesitatea unei intervenții chirurgicale urgente la inimă pentru boli coronariene. Studiul a analizat dacă o combinație de rezultate cardiovasculare (atac de cord, accident vascular cerebral, deces cardiac, miniaccident vascular cerebral, intervenție chirurgicală cardiacă urgentă pentru boală coronariană) a fost mai frecventă în grupul alopurinol sau febuxostat. Pentru combinația acestor rezultate, cele două medicamente au fost identice. Cu toate acestea, decesul cardiac a fost mai mare în grupul febuxostat. Au existat unele probleme de interpretare a studiului, deoarece aproape toți pacienții care au decedat își întrerupseseră deja medicația pentru gută, fie că era vorba de alopurinol sau febuxostat. A existat, de asemenea, o rată ridicată de abandon în studiul de 5 ani. Mulți reumatologi nu cred că acesta este un studiu definitiv și există și alte date care nu arată un risc cardiac crescut cu febuxostat. Cu toate acestea, FDA a interpretat acest studiu și a pus un avertisment pe febuxostat, conform căruia ar trebui să fie utilizat în linia a doua, după alopurinol.
Acum că FDA a pus acest avertisment pe febuxostat, chiar și la persoanele cu anomalii renale ar fi probabil să începem mai întâi cu alopurinol. Pentru persoanele care iau deja febuxostat și care nu au luat niciodată alopurinol, este o decizie individuală de caz cu privire la trecerea sau nu la alopurinol. Este o decizie dificilă, deoarece aceștia tolerează febuxostatul și este posibil să nu tolereze alopurinolul. Allopurinolul are un risc mai mare de reacție cutanată severă la persoanele cu anomalie a funcției renale, iar persoanele cu această anomalie sunt adesea cele care iau febuxostat. După ce au luat în considerare toate aceste date, mulți pacienți aflați în această situație au ales să rămână pe febuxostat, dar fiecare persoană, împreună cu medicul său, ia această decizie.
iv. Probenecid: Acest medicament crește cantitatea de acid uric care este excretată în urină, prin scăderea cantității care este reabsorbită de rinichi. Medicamentele care pot face ca mai mult acid uric să iasă în urină se numesc agenți uricosurici. Probenecidul este principalul astfel de agent utilizat în SUA. Probenecidul poate reuși să aducă acidul uric din sânge sub 6,0 și să reducă sau să prevină atacurile de gută.
Ca și în cazul alopurinolului, poate apărea un număr crescut de atacuri de gută atunci când se începe administrarea probenecidului și, din acest motiv, se administrează adesea colchicină în primele șase luni de tratament. Spre deosebire de alopurinol, însă, la începutul tratamentului probenecidul poate crește acidul uric urinar, ceea ce ar putea duce la apariția unei pietre la rinichi. Din acest motiv, este rezonabil să se verifice o probă de urină de 24 de ore pentru acid uric înainte de începerea probenecidului, iar dacă acest rezultat este de >800mg/24 de oră, această terapie trebuie reconsiderată. Dacă rezultatul este la limită, cel puțin pacientul este sfătuit să bea lichide suplimentare, pentru a ajuta la prevenirea pietrelor la rinichi la începutul tratamentului. Există, de asemenea, medicamente care pot modifica aciditatea urinei, iar prin alcalinizarea urinei într-un astfel de caz poate fi diminuat riscul de apariție a calculilor renali (acidul uric este mai solubil în mediu alcalin, deci mai puțin probabil să se cristalizeze). Probenecidul poate provoca, de asemenea, o erupție cutanată, dar pare mai puțin probabil decât alopurinolul să provoace o reacție de hipersensibilitate foarte severă. Probenecidul nu este eficient dacă un pacient are disfuncții renale . Demonstrarea eficacității lesinurad, în combinație cu alopurinolul, în aducerea pacienților la obiectivul de acid uric.
12 Sundy JS et al: Reducerea nivelurilor plasmatice de urat în urma tratamentului cu doze multiple de Pegloticase (Uricază conjugată cu polietilenglicol) la pacienții cu gută cu eșec de tratament: Rezultatele unui studiu randomizat de fază II. Arthritis Rheum 58:9, 2882-2891, 2008.
13 Sundy JS et al: Eficacitatea și siguranța peglotazei intravenoase (PGL) în guta cu eșec de tratament (TFG): Rezultatele de la Gout-1 și Gout-2. European League Against Rheumatism Abstract THU0446, iunie 2009. Rezumat de la reuniunea Ligii Europene Împotriva Reumatismului 2009
14 Baraf, HSB et al: Reducerea dimensiunii tofei cu pegloticase (PGL) în guta cu eșec de tratament (TFG): Results from Gout-1 and Gout-2, European League Against Rheumatism Abstract OP-0047, iunie 2009. Rezumat al reuniunii Ligii Europene Împotriva Reumatismului 2009
15 So A et al: Un studiu pilot de inhibare a IL-1 prin anakinra în guta acută. Arthritis Research & Therapy 9(2):R28, 2007. Date timpurii care arată că anakinra a fost eficient în crizele de gută.
16 Terkeltaub R et al: Inhibitorul de interleukină 1 rilonacept în tratamentul artritei gutoase cronice: rezultatele unui studiu pilot controlat cu placebo, încrucișat monosecvențial, ne-randomizat, cu un singur orb. Annals of Rheumatic Disease 68:1613-1617, 2009
17 So A at al: Canakinumab (ACZ885) Vs. Triamcinolone Acetonide for Treatment of Acute Flares and Prevention of Recurrent Flares in Gouty Arthritis Patients Refractory to or Contraindicated to NSAIDs and/or Colchicine (Canakinumab (ACZ885) Vs. Triamcinolone Acetonide for Treatment of Acute Flares and Prevention of Recurrent Flares in Gouty Arthritis Patients Refractory to or Contraindicated to NSAIDs and/or Colchicine). American College of Rheumatology Abstract LB4, octombrie 2009. Rezumat de la reuniunea Colegiului American de Reumatologie, octombrie 2009
18 Fitz-patrick D et al: Rezumat 150: Effects of a Purine Nucleoside Phosphorylase Inhibitor, BCX4208, on the Serum Uric Acid Concentrations in Patients with Gout. Abstract from the American College of Rheumatology Meeting November 2010.
(Go back to top of article)
Updated: 12/18/2017
Authors

Attending Physician, Hospital for Special Surgery
Professor of Clinical Medicine, Weill Cornell Medical College